Газета «Новости медицины и фармации» Маммология (298) 2009 (тематический номер)
Вернуться к номеру
Роль йододефицита в развитии дисгормональных заболеваний молочных желез
Авторы: В.П. Квашенко, С.А. Ласачко, А.А. Трегубенко, Донецкий национальный медицинский университет им. М. Горького. Кафедра акушерства, гинекологии и перинатологии ФИПО
Версия для печати
Наблюдаемый в последние два десятилетия значительный рост как злокачественных, так и доброкачественных заболеваний молочных желез заставляет искать новые подходы к профилактике, ранней диагностике и лечению патологии молочных желез. Во всем мире рак молочной железы (РМЖ) лидирует в структуре онкологической заболеваемости у женщин. Каждая девятая женщина заболевает РМЖ. Согласно данным Национального института рака Украины, первое место среди причин смертности у женщин отводится РМЖ (26,8 %), заболеваемость РМЖ составляет 53,7 случая на 100 000 населения. В то же время у все большего количества женщин имеются доброкачественные изменения молочных желез. По литературным данным, мастопатия диагностируется у 30–50 % женщин репродуктивного возраста, а среди гинекологических пациенток достигает 90 % (В.И. Тарутинов, 2006). Мультифакторность патологии молочных желез, общность в этиологии и патогенезе РМЖ и мастопатии позволяет выделить во многом схожие факторы риска развития заболеваний молочных желез. В настоящее время рассматривается не менее 80 факторов риска РМЖ, которые не всегда являются причиной заболевания, однако служат маркером, повышающим вероятность его развития (В.А. Хайленко, 2005). Многими исследователями проводится прямая связь между различными формами мастопатии и РМЖ (Л.Н. Сидоренко, 2007). Таким образом, профилактика и лечение доброкачественных заболеваний МЖ — это реальный путь к снижению онкозаболеваемости.
Основные группы факторов риска включают:
1. Генетические: семейный РМЖ; наследуемый РМЖ — носительство мутантных генов BRCA1 и BRCA2; мутации других генов — p53, ATM, NBS1, LKB1; генетические синдромы, в первично-множественные опухоли которых входит РМЖ.
2. Репродуктивные: раннее менархе — до 12 лет, поздняя менопауза — после 54 лет, прерывание первой беременности, большое количество абортов (более 3), отсутствие беременностей, поздние первые роды — после 30 лет, нарушение лактации, маститы. Гинекологические заболевания, воспалительные и гиперпластические процессы половых органов служат причиной функциональных и структурных нарушений гипофизарно-яичниковой оси (Л.Н. Сидоренко, 2005). По литературным данным, до 95 % женщин с заболеваниями молочных желез имеют сопутствующую патологию органов малого таза.
3. Гормональные: молочная железа является частью репродуктивной системы, поэтому физиологические процессы, происходящие в тканях молочной железы, находятся под четким контролем гипоталамо-гипофизарно-яичниковой системы. Ведущая роль в возникновении мастопатии принадлежит нарушению эстроген/прогестеронового соотношения. Как известно, эстрогены вызывают пролиферацию протокового альвеолярного эпителия и стромы, стимулируют васкуляризацию и гидратацию соединительной ткани, в то время как прогестерон обеспечивает дифференцировку и апоптоз эпителия. Недостаточность прогестеронового воздействия приводит к пролиферации соединительнотканного и эпителиального компонентов молочной железы (С.А. Ласачко, 2007). Пролактин способствует активному росту эпителиальных клеток, вызывает дилатацию млечных протоков, повышает чувствительность тканей к эстрадиолу, стимулирует увеличение числа рецепторов эстрогенов в молочной железе. Ряд авторов отмечают участие пролактина в регуляции водно-солевого обмена (Т.Ф. Татарчук и соавт., 2003).
Щитовидная железа (ЩЖ) как важнейшее звено нейроэндокринной системы оказывает значительное влияние на функцию репродуктивной системы, состояние молочных желез. Гормоны щитовидной железы опосредованно регулируют синтез и метаболизм половых гормонов. Эстрогены, в свою очередь, повышают чувствительность тиреотрофов к тиреолиберину, что приводит к усилению ее функции. Снижение концентрации тироксина, трийодтиронина обусловливает повышенное высвобождение пролактина и, соответственно, развитие гиперпролактинемических состояний и дальнейшей цепи дисгормональных процессов. Многочисленные исследования указывают на взаимосвязь между нарушением функции щитовидной железы и дисфункцией яичников. Имеются убедительные данные о сочетании изменений функции щитовидной железы с резким снижением уровня гормонов желтого тела (Т.Ф. Татарчук и соавт., 2003; А.Ф. Поликарпов, 2003).
4. Экзогенные: проживание в экологически загрязненных регионах, воздействие ионизирующей радиации и химических канцерогенов. Следует отметить, что малоподвижный образ жизни, особенности питания являются важнейшими факторами, оказывающим влияние на возникновение целого ряда заболеваний. В последние 20–25 лет достаточно детально исследовали связь развития патологии молочных желез с характером питания. По мнению ряда авторов, пища, богатая насыщенными жирами животного происхождения, углеводами, частое употребление копченого мяса, рыбы, а также неумеренное потребление алкоголя (в пересчете на спирт — свыше 20–30 г ежедневно) могут способствовать развитию РМЖ, стимулируя секрецию эстрогенов и пролактина. В свою очередь, рациональное питание, подразумевающее ограничение калорийности продуктов, преимущественное потребление растительных жиров, насыщение рациона морепродуктами, овощами, фруктами, ведет к снижению частоты заболеваний молочных желез. Фактором профилактики заболеваний молочных желез является обогащение диеты продуктами, содержащими селен, марганец, цинк, йод, витамины А, Е, С, D, группы В (фолаты, В1, В2, В5 и особенно В6), линоленовую кислоту (Л.Н. Корицкая и соавт., 2003).
К сожалению, не всегда с пищей в организм женщины поступает необходимое количество жизненно важных микронутриентов, что может быть связано с географическим фактором, материальными условиями, уровнем осведомленности о сбалансированном питании. Хотелось бы остановить внимание на уровне потребления йода, значение которого для нормального функционирования человеческого организма трудно переоценить. Этот микроэлемент является эссенциальным — жизненно необходимым, активно влияет на обмен веществ, усиливает процессы диссимиляции. Особенно выраженным является влияние йода на функцию щитовидной железы, потому что именно йод принимает участие в синтезе ее гормонов.
Гормоны щитовидной железы (тироксин и трийодтиронин) влияют на функциональное состояние иммунной, нервной, репродуктивной, эндокринной, сердечно-сосудистой систем. В регионах с хроническим недостатком йода в питании среди населения часто возникает эндемический зоб и снижение функции щитовидной железы.
Значимость проблемы йододефицита определяется еще и тем, что йод практически повсеместно находится в природе в крайне низком количестве, и при отсутствии адекватных профилактических мероприятий по его восполнению дефицит йода оказывает неблагоприятное воздействие на состояние здоровья конкретного человека и нации в целом. Йододефицит в окружающей среде зарегистрирован в большинстве регионов нашей планеты. По оценке ВОЗ, 1,572 млрд жителей проживают со значительным риском развития йододефицитных заболеваний (ЙДЗ). В большинстве стран Европы проблема йодной недостаточности по-прежнему является актуальной. В ряде стран (Швейцария, Австрия, страны Скандинавии, Болгария, Словения, Чехия, США, Австралия и др.) реализация программ йодной профилактики привела к полной ликвидации йододефицитных заболеваний.
В Украине всегда наблюдались очаги эндемического зоба. Издавна эндемичными считаются 7 западных областей (Волынская, Закарпатская, Ивано-Франковская, Львовская, Ровненская, Тернопольская, Черновицкая). В последнее время ситуация значительно ухудшилась, дефицит йода наблюдается практически по всей территории страны, в том числе и в Донбассе. Прежде всего это связано с утратой системы профилактики йододефицитных заболеваний, которая базировалась на массовом использовании йодированной соли, и с заметным уменьшением потребления населением продуктов, богатых йодом: морской рыбы и морепродуктов, а также мяса и молочных продуктов, содержание йода в которых относительно высоко (А.Н. Мацынин, 2008; В.И. Кравченко, 2005).
Йододефицитными заболеваниями, по определению ВОЗ, считаются все патологические состояния, развивающиеся в популяции в результате йодного дефицита, которые могут быть предотвращены при нормализации потребления йода. ЙДЗ являются одними из наиболее распространенных неинфекционных заболеваний, на возникновение и распространение которых в силах повлиять человек. К ним относят зоб, гипотиреоз, повышение чувствительности к радиации, самопроизвольные аборты, врожденные аномалии плода, повышение перинатальной смертности, кретинизм, задержку умственного развития. Как видно из вышеперечисленного, дисгормональные заболевания молочных желез не относят к ЙДЗ, однако, рассмотрев патогенез данной патологии, можно предположить, что йододефицит является одним из звеньев развития мастопатии.
Целью нашей работы было изучение уровня йодурии у женщин репродуктивного возраста с дисгормональными заболеваниями молочных желез и тиреоидной дисфункцией.
Материал и методы
Проведено обследование 121 женщины репродуктивного возраста с неопухолевыми доброкачественными изменениями молочных желез, которые обратились в Донецкий региональный центр охраны материнства и детства в отделение диагностики и лечения заболеваний молочных желез. Обследованы также 63 здоровые женщины — они составили контрольную группу. Группы были сопоставимы по возрасту, социальному статусу, материально-бытовым условиям. Анамнез изучали путем подробного анкетирования.
Состояние репродуктивной и эндокринной систем оценивали по результатам клинического, ультразвукового и гормонального методов исследования. Обследование МЖ выполняли согласно алгоритму (Приказ МЗ Украины № 676 от 31.12.2004). Проводился опрос, тщательный сбор жалоб, уточнение времени их появления, связь с менструальным циклом. После осмотра и пальпации состояние молочных желез оценивали по шкале Л.Н. Сидоренко,
Исследование содержания йода в моче проводили микропланшетным церий-арсенитовым методом, разработанным O. Wawschinek. Степень йододефицита определялась в соответствии с рекомендациями ВОЗ,
Результаты и обсуждение
Возраст обследованных женщин — от 22 до 45 лет, в среднем 34,49 ± ± 0,83 года, в контрольной группе этот показатель составил 32,93 ± 1,21 года. 77 % пациенток находились в браке, 23 % были незамужними. Имели высшее и неоконченное высшее образование 35,1 % женщин, 25 % — среднее, 39,6 % — среднее специальное. На момент обследования все проживали в Донецком регионе: в городе — 90,1 % пациенток, в селе — 9,9 %. Анализ патологии репродуктивной системы показал, что хронический аднексит встречался у 25,3 % женщин, нарушения менструального цикла — у 14,3 %, миома матки — у 12 %; лечение по поводу урогенитальной инфекции получали 25 % пациенток, по поводу бесплодия — 7,7 %. Изучение акушерского анамнеза выявило, что беременности были у 79 % обследуемых, при этом беременность заканчивалась родами у 65 % пациенток, одни роды были у 51,6 % женщин, двое и более родов — у 13,2 %. Искусственно прервана беременность у 54 % женщин, один аборт был в анамнезе у 28,6 % обратившихся, два и более — у 25,3 %, самопроизвольный аборт — у 6,6 % женщин.
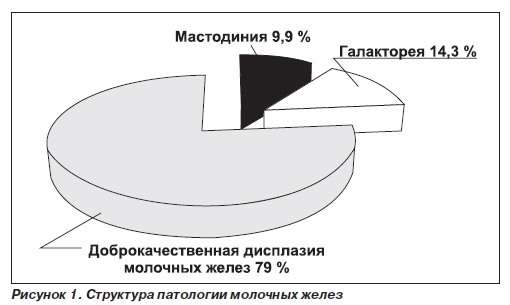
Патология молочных желез распределилась следующим образом: мастодиния — у 9,9 % женщин, галакторея — у 14,3 %. Доброкачественная дисплазия МЖ диагностирована у 79 % пациенток, из них железистая форма дисплазии молочных желез — у 38,5 % женщин, кистозная форма — у 12 %, смешанная форма — у 28,6 %, узловая форма — у 11 % человек (рис. 1).
При скрининговом ультразвуковом обследовании была выявлена патология ЩЖ у 64,8 % пациенток. Изменения ЩЖ расценены как диффузные у 76,2 % женщин, узловые диагностировали у 23,8 % пациенток.
Уровень содержания ПРЛ в сыворотке крови у всех пациенток был в пределах нормы и составил 350,58 ± 22,76 мМЕ/л (норма 67–720 мМЕ/л). Уровень ТТГ соответствовал норме — 1,59 ± 0,10 мЕд/л (норма 0,4–4 мЕд/л). Определение свободного тироксина показало, что этот показатель находится в нижней трети нормы 14,14 ± 0,44 пмоль/л (норма 11,5–23,2 пмоль/л).
Изучение экскреции йода с мочой у пациеток с дисгормональными заболеваниями МЖ выявило, что медиана йодурии составила 86,4 мкг/л, что соответствует умеренной степени йодного дефицита, согласно классификации ВОЗ. В контрольной группе этот показатель составил 95,0 мкг/л, что также соответствует умеренной степени йодного дефицита. Распределение по степени тяжести йодного дефицита показало, что в группе женщин с мастопатией тяжелая и выраженная степень йододефицита выявлена у 19,8 % женщин, в то время как в контрольной группе таких данных не было. Умеренная йодная недостаточность установлена в основной группе у 37 % человек, 32,9 % пациенток по результатам обследования не испытывали недостатка в потреблении йода.
Неожиданным для нас оказалось, что в основной группе у 9,9 % обследуемых выявлено повышенное потребление йода (показатель йодурии больше 200 мкг/л), подобных результатов в группе здоровых женщин не получено. Возможно, как недостаточное, так и чрезмерное потребление йода является одним из звеньев в возникновении гормональных нарушений, приводящих к развитию диспластических изменений молочных желез. Следует отметить тот факт, что 72 % женщин с дисгормональными заболеваниями МЖ на момент обращения уже получали дополнительно йод с йодированной солью или лекарственными препаратами, в то время как в основной группе этот показатель составил 25 %. Полученные результаты подтверждают литературные данные, согласно которым избыточное поступление йода в организм является неблагоприятным для здоровья фактором.
Выводы
В результате проведенного исследования установлены различия в показателях экскреции йода с мочой у пациенток с дисгормональными заболеваниями молочных желез и в группе здоровых женщин. Хотя в обеих группах в среднем выявлен йодный дефицит умеренной степени, но при этом показатели контрольной группы были однородны, а среди пациенток основной группы имелись существенные отклонения. Так, практически у каждой пятой пациентки с дисгормональными заболеваниями молочных желез выявлен выраженный йододефицит, а у 10 % — избыточный уровень йодурии, что, по-видимому, связано с избыточным бесконтрольным потреблением препаратов йода. В основной группе, кроме того, обнаружена тенденция к относительной гипотироксинемии. Нарушение потребления йода, по-видимому, может быть первичным звеном в развитии заболеваний молочных желез, что требует дальнейшего широкомасштабного изучения этой проблемы.
1. Диагностика рака молочной железы / Под ред. В.А. Хайленко, Д.В. Комова, В.Н. Богатырева. — М.: ООО «Медицинское информационное агентство», 2005. — 240 с.
2. Кравченко В.І., Ткачук Л.А., Турчин В.І., Лузанчук І.А та ін. // Доповіді Національної академії наук України. — 2005. — № 10. — С. 188-194.
3. Ласачко С.А., Квашенко В.П., Яшина Е.Г. Диагностика и возможности терапии мастодинии в практике акушера-гинеколога // Новости медицины и фармации. — 2007. — № 3(207). — С. 8.
4. Молочная железа: рак и предраковые заболевания / Под ред. В.Н. Тарутинова — К.: Полиграфист, 2006. — 415 с.
5. Мацынин А.Н. Уровень потребления йода беременными Донбасса // Репродуктивное здоровье женщины. — 2008. — № 3(37). — С. 10-11.
6. Поликарпов А.Ф. Влияние щитовидной железы на развитие мастопатии // Научно-организационные аспекты и современные лечебно диагностические технологии в маммологии. — Москва, 2003. — С. 267-268.
7. Сидоренко Л.Н. Мастопатия. — 3-е изд., перераб. и дополн. — СПб.: Гиппократ, 2007. — 432 с.
8. Татарчук Т.Ф., Сольский Я.П. Эндокринная гинекология / Институт педиатрии, акушерства и гинекологии АМН Украины. — К.: Заповіт, 2003. — 304 с.
