Газета «Новости медицины и фармации» 5(311) 2010
Вернуться к номеру
Стратегія розвитку системи охорони здоров’я: український вимір
Авторы: В.М. Лехан, д.м.н., професор, Дніпропетровська державна медична академія, кафедра соціальної медицини, організації та управління охороною здоров’я; Г.О. Слабкий, д.м.н., професор, директор Українського інституту стратегічних досліджень МОЗ України
Версия для печати
Продовження. Початок у № 4(309)
Частина II. Обгрунтування шляхів реформування системи<охорони здоров''я
В останні роки було зроблено певні кроки стосовно запровадження системних реформ в охороні здоров''я. Був затверджений Національний план розвитку системи охорони здоров''я на 2008–2010 рр., підготовлена і передана до Верховної Ради України нова редакція Основ законодавства охорони здоров''я в України, затверджено Концепцію розвитку первинної медико-санітарної допомоги на засадах сімейної медицини. Однак досі реального реформування не відбулося.
І тому сьогодні система охорони здоров''я в Україні нагально потребує послідовних та глибоких інституціональних та структурних перетворень, спрямованих на поліпшення здоров''я населення та задоволення його справедливих потреб у медичній допомозі.
Провідними напрямками перетворень у системі охорони здоров''я України визначені:
1. Підвищення ефективності функціонування системи
1.1. Центральна роль у реалізації цього напрямку належить структурній реорганізації системи відповідно до потреб населення в різних видах медичної допомоги.
На первинному рівні
Для структурної реорганізації та розвитку системи ПМСД на засадах сімейної медицини розроблено програму, що подана до Верховної Ради України, до якої плануємо внести доповнення стосовно терміну виконання (збільшення до 10 років на період до 2019 року) та обсягів фінансування з бюджетів різних рівнів у обсязі 12 млрд грн. У структурному плані в цій програмі передбачено:
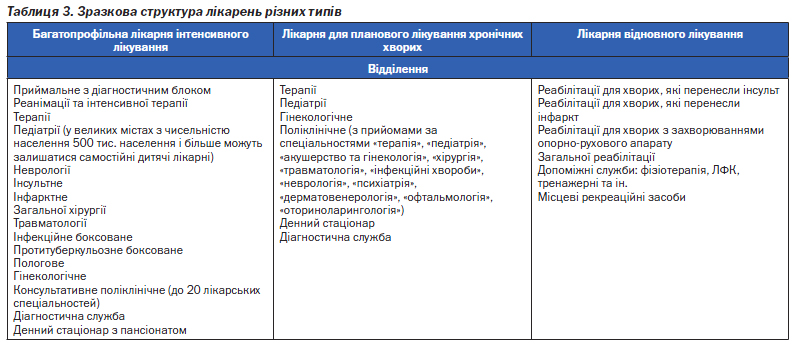
З метою оптимізації керованості закладів первинної ланки, використання фінансових ресурсів, що виділяються на первинну допомогу, фінансової сталості закладів ПМСД планується створення Центрів первинної медико-санітарної допомоги. До складу Центрів — закладів з правами юридичної особи — входять амбулаторії ЗП/СМ та ФАПи, що забезпечують надання первинної лікарської та долікарської допомоги населенню окремого сільського району, або міста чисельністю від 30 до 100 тис. осіб.
До функції Центру входить: укладання договорів із замовником на надання послуг первинної допомоги, планування, координація діяльності закладів ПМСД, що входять до складу Центру, забезпечення якості медичної допомоги, облік та звітність, фінансовий менеджмент, визначення й розподіл стимулюючих виплат для працівників (рис. 4).
На вторинному рівні
З огляду на дані доказового менеджменту та найкращого світового досвіду з метою покращання якості вторинної медичної допомоги з одночасним підвищенням ефективності використання наявних ресурсів, усунення невиправданого дублювання медичних послуг пропонується диференціація лікарень, виходячи з інтенсивності медичної допомоги, що надається:
Головна роль надається багатопрофільним лікарням для надання інтенсивної допомоги, передусім екстреної медичної допомоги, оскільки саме від їх діяльності залежить життя та здоров''я пацієнтів. Саме ці лікарні в розвинених країнах світу становлять близько 90 % всіх стаціонарів. Для ефективної діяльності такі лікарні мають обслуговувати не менше ніж 100–200 тис. населення і виконувати не менше ніж 3000 оперативних втручань та приймати не менш ніж 400 пологів на рік.
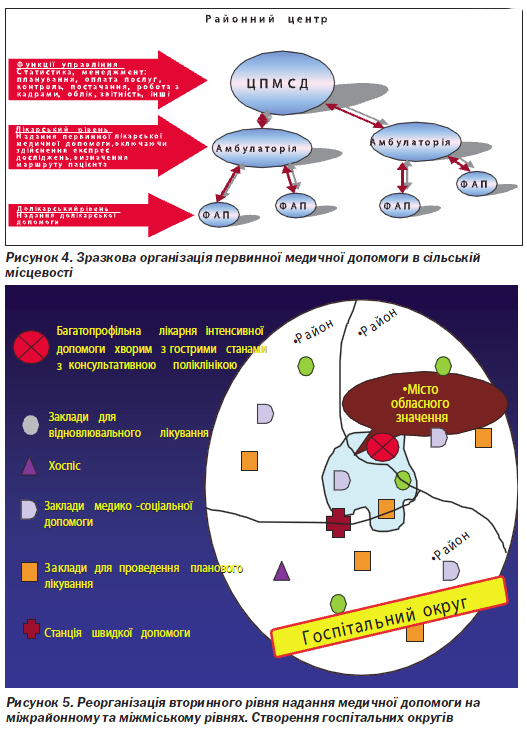
Проведення зазначених перетворень може бути здійснене при існуючому адміністративно-територіальному розподілі шляхом створення госпітальних округів, що об''єднують заклади декількох сільських районів або міст та районів залежно від щільності та характеру розселення населення, з урахуванням стану транспортних комунікацій, матеріально-технічного та кадрового потенціалу стаціонарів, профілів їх діяльності та структури медичних послуг.
Структура госпітального округу включає: багатопрофільну лікарню інтенсивного лікування (організується на базі потужних ЦРЛ або міських лікарень); лікарні для відновного лікування — відповідно до потреби; хоспіс — один на округ; заклади медико-соціальної допомоги/сестринського догляду (всі зазначені типи закладів організуються на базі ЦРЛ, РЛ або міських лікарень, що не задіяні як лікарні для інтенсивного лікування); лікарні для планового лікування хронічних хворих у кожному сільському адміністративному районі, місті без районного поділу або в районі міста з районним поділом (організуються на базі ЦРЛ, РЛ або міських лікарень, що не задіяні як лікарні для інтенсивного або відновного лікування, хоспісної допомоги) (рис. 5, 6). Зразкова структура лікарень різних типів наведена в табл. 3. Забезпечення діагностичних досліджень для потреб первинної ланки та планова амбулаторна спеціалізована допомога будуть надаватися поліклінічними відділеннями лікарень планового лікування або консультативно-діагностичними поліклініками. У гострих випадках амбулаторна спеціалізована допомога буде надаватися спеціалістами лікарень для надання інтенсивної допомоги.
Планується поступове, виважене об''єднання багатопрофільних і монопрофільних або спеціалізованих закладів.
Передбачається такий порядок надходження пацієнтів до структур вторинної медичної допомоги:
Всі типи закладів повинні бути до- або переоснащені відповідно до визначених функцій. Проведені розрахунки показують, що витрати на дооснащення лише підрозділів інтенсивної терапії при запропонованій моделі організації вторинної допомоги на 27,4 % менше, ніж затрати на відповідне дооснащення всієї існуючої мережі. Не говорячи вже про те, що концентрація інтенсивної допомоги дозволить покращити її якість за рахунок підвищення кваліфікаційного рівня медичних працівників через збільшення обсягу втручань.
Управління закладами вторинного рівня, що входять до складу госпітального округу, буде покладатися або виключно на обласне управління охорони здоров''я, або частина управлінських функцій, що стосуються координації діяльності закладів усередині округу, делегується об''єднанням цих закладів у вигляді корпорацій. Оптимальний варіант управління буде визначено після проведення апробації в пілотних регіонах.
Швидка медична допомога
Існує багато проблем у функціонуванні швидкої та невідкладної допомоги, основними з яких є значна частка роботи, що невластива функціям швидкої допомоги, зокрема виїзди до хронічних хворих, виїзди з метою введення знеболювальних препаратів онкологічним хворим, велика тривалість доїзду, непрофільність виїздів спеціалізованих бригад. У рамках запланованих реформ передбачається:
На третинному рівні
На третинному рівні надається високоспеціалізована, високотехнологічна медична допомога обласними лікарнями та клініками НДІ.
З метою підвищення якості медичної допомоги та ефективності використання потенціалу обласних лікарень та вищих медичних навчальних закладів ІV рівня акредитації пропонується створення університетських клінік — об''єднання цих закладів у формі корпорації відповідно до чинного законодавства, базовим елементом якої є обласна клінічна лікарня. Університети та наукові установи передають частину коштів та ресурсів на виконання спільної діяльності. Також частину ресурсів, зокрема ліжковий фонд, передають інші спеціалізовані медичні заклади обласного рівня — дитячі, диспансери, тощо. Університетська клініка — невід''ємна складова системи охорони здоров''я регіону, основною метою якої є задоволення визначених потреб населення в медичній допомозі третинного рівня. Водночас університетська клініка також використовується як клінічна база для до- і післядипломної підготовки та проведення пріоритетних наукових досліджень.
Що стосується клінік НДІ, які обслуговують населення всієї країни, стратегічне управління ними в рамках національної системи охорони здоров''я здійснюється МОЗ України. Доцільним було б встановити консолідоване державне замовлення на обсяги медичної допомоги на основі планових показників її надання згідно з чисельністю пролікованих хворих, а також вимоги до результатів надання високоспеціалізованої, високотехнологічної допомоги шляхом обліку та аналізу персоніфікованої інформації про них. Надання високоспеціалізованої високотехнологічної допомоги в обласних лікарнях та університетських клініках здійснюється за направленнями закладів вторинного рівня. Надання допомоги клініками НДІ — за направленнями обласних управлінь охорони здоров''я в обсягах, які відповідають квотам, що визначені МОЗ України.

Умови для проведення структурних реформ державного сектора охорони здоров''я
а) первинного рівня медичної допомоги:
б) вторинного рівня медичної допомоги:
в) третинного рівня медичної допомоги:
г) всіх рівнів надання медичної допомоги:
Все це потребує відповідних змін до чинної нормативної бази, і в першу чергу до Основ законодавства України про охорону здоров''я, проект якого знаходиться на розгляді у Верховній Раді України, та Бюджетного кодексу України.
Приватний сектор
Необхідним є підвищення ролі приватного сектора в охороні здоров''я, його частка поки що дуже незначна, але він володіє сучасними діагностичними та лікувальними технологіями. Планується зрівняти у правах державний та приватний сектор при виконанні державного замовлення за умови надання ними медичних послуг відповідно до визначених державою медичних стандартів та цінової політики.
Особлива увага приділяється сприянню створення приватних загальнолікарських практик шляхом надання в оренду необхідних приміщень і обладнання на пільгових умовах.
Відомча медицина
Для ліквідації дублювання відомчих і територіальних систем охорони здоров''я та створення єдиного медичного простору передбачається:
Господарський статус медичних організацій
В Україні серед наукової та політичної еліти популярною є ідея надання медичним закладам більшої самостійності шляхом зміни їх господарського статусу, так звана автономізація медичних закладів та перетворення їх на державні/комунальні некомерційні підприємства.
Головними аргументами за розширення границь самостійності медичних закладів є:
1) створення можливостей та стимулів для медичних організацій для раціонального господарювання: планування та організація господарської діяльності, у т.ч. можливість перерозподілу коштів за різними напрямками витрат; управління людськими ресурсами (планування кількості, набір персоналу та його оплату); управління матеріально-технічними ресурсами (кількість ліжок та інтенсивність їх використання, використання обладнання приміщень);
2) створення умов для розвитку конкуренції між виробниками медичних послуг у системі громадської охорони здоров''я, що потенційно може сприяти підвищенню ефективності використання ресурсів у системі.
Однак фактичні дані, отримані при аналізі ефективності структурних перетворень у різних країнах Європи, свідчать, що надання лікарням автономії без попередньої структурної реорганізації може призвести до сповільнення темпів структурних перетворень стаціо-
нарного сектора, оскільки отримання автономії надає адміністрації лікарні певні можливості протидіяти закриттю навіть неефективного закладу, у тому числі за допомогою впливових лікарів та місцевих урядових органів.
Впливові європейські експерти, запрошені Бюро ЄРБ ВООЗ в Україні для оцінки реформ в охороні здоров''я, що плануються міністерством охорони здоров''я, застерігають, що автономізація медичних закладів у масових масштабах в умовах економічної кризи може призвести до погіршення умов роботи медичних закладів, оскільки високою є ймовірність того, що самостійність постачальників медичних послуг призведе до ще більшої комерціоналізації діяльності медичних закладів, масового вивільнення персоналу. Крім того, доведеться витрачати значну частки коштів на оплату податків (оподаткування прибутку, земельного податку) та ін., від яких бюджетні установи звільнені.
Враховуючи вищенаведене, на сучасному етапі розвитку доцільно зберегти існуючий статус медичних організацій як бюджетних. Питання щодо зміни господарського статусу медичних закладів із надання їм більшої самостійності (автономізації медичних закладів) доцільно розглянути після завершення структурної перебудови галузі та виходу країни з фінансово-економічної кризи та перетворення їх на державні/комунальні некомерційні підприємства). До речі, термін «підприємство» для медичних організацій, призначених для виконання соціальної функції охорони здоров''я, є неприйнятним, оскільки асоціюється зі здійсненням підприємницької діяльності, тобто діяльності, що здійснюється на свій ризик і спрямована на систематичне отримання прибутку від користування майном, продажу товарів, виконання робіт або надання послуг. Тому навіть при прийнятті рішення щодо автономізації державних та комунальних медичних закладів, слід внести до Господарського кодексу як суб''єкти господарювання медичні організації.
1.2. Запровадження договірних відносин при закупівлі медичних послуг та нових методів фінансування медичних закладів
Використання механізмів укладання договорів між замовниками та постачальниками медичних послуг та сучасних методів фінансування медичних закладів (оплати медичних послуг) належать до ключових стратегій підвищення ефективності розподілу та використання ресурсів.
Паралельно зі структурною перебудовою планується зміна порядку фінансування медичних закладів, перехід від кошторисного фінансування, основою якого є показники потужності закладів і який зберігає орієнтири екстенсивного розвитку, до державного замовлення на підставі договорів між замовником та акредитованим постачальником медичних послуг, виходячи з потреб населення в певних видах медичної допомоги. До речі, необхідність такого трансформування розуміють і в Парламенті України, про що свідчить законопроект № 4619 «Про державне замовлення в сфері охорони здоров''я», зареєстрований 05.06.2009.
На першому етапі перетворень, коли відсутня необхідна економічна інформація, застосовується така форма договору між замовником і постачальником медичних послуг, як блок-контракт — договір, у рамках якого покупець погоджується сплатити певну суму в обмін на безоплатний доступ населення до певного кола послуг. Надалі по мірі накопичення економічної інформації блок-контракт поступається іншій формі контрактних відносин — договору на фінансування узгодженого об''єму медичної допомоги з плануванням обсягу допомоги й визначення умов її оплати.
При цьому планується використання сучасних методів оплати медичних послуг:
Фінансування за методом «глобального бюджету» передбачає аналіз потреб населення з визначенням числа і структури за нозологічними формами захворювань та врахуванням тяжкості їх перебігу. Для лікарень інтенсивної допомоги розмір «глобального бюджету» визначається з вірогідності рівнів захворюваності та складності станів пацієнтів, які потребують даного виду допомоги, визначеного на основі аналізу статистичних показників за останні 3 роки. Для лікарень інших типів, особливо для третинного рівня, при визначенні «глобального бюджету» враховуються як потреба в конкретних видах медичної допомоги, так і ресурсні можливості відповідних медичних закладів та їх фінансове забезпечення. Оскільки повне забезпечення потреби в цих видах допомоги є нереальним для будь-якої країни, в Україні встановлюється плановість її надання, у т.ч. з визначенням черговості отримання планової високотехнологічної медичної допомоги.
Оплата праці
Реформа в охороні здоров''я не може бути повноцінною без кардинальних змін у системі оплати праці медичного персоналу, які повинні вирішувати два складні завдання:
Для цього планується внести зміни до умов оплати праці медичних працівників шляхом виділення двох складових заробітної платі: постійної, яка буде визначатися традиційно на основі єдиної тарифної сітки розрядів, та змінної, яка буде базуватися на чітких і прозорих критеріях обсягу та якості виконаної роботи.
Як свідчить досвід інших країн, для залучення висококваліфікованих фахівців у первинну ланку та мотивації їх до виконання різноманітних і складних функцій, зокрема великого обсягу профілактичної роботи, організації медичних маршрутів пацієнтів тощо забезпечити найбільш високий рівень їх оплати праці порівняно з іншими медичними професіями.
2. Підвищення якості медичного обслуговування
Одним із потужних механізмів поліпшення ефективності використання ресурсів є підвищення якості медичної допомоги.
За визначенням ВООЗ, «якісне медичне обслуговування — це обслуговування, при якому ресурси організуються таким чином, щоб з максимальною ефективністю і безпечністю задовольняти медико-санітарні потреби тих, хто найбільш за все потребує допомоги, проводити профілактику і лікування без непотрібних витрат і відповідно до вимог найвищого рівня».
В останні роки робота із забезпечення якості медичного обслуговування в Україні набула системного характеру. Затверджена й реалізується Концепція управління якістю медичної допомоги в Україні, у якій визначені основні підходи до створення і функціонування державної системи управління якістю медичної допомоги населенню, спрямованою на задоволення обгрунтованих потреб і очікувань споживачів медичної допомоги.
Розроблений порядок управління та контролю якості, що являє собою вертикально організовану структурно-функціональну систему, яка включає всі рівні управління — від Міністерства до установи охорони здоров''я. Розроблена галузева програма стандартизації медичної допомоги на період до 2010 г. Створена з застосуванням міжнародного інструменту оцінки якості клінічних рекомендацій AGREE (Appraisal of Guidelines, Research and Evaluation) і затверджена уніфікована методика з розробки клінічних рекомендацій, медичних стандартів, уніфікованих клінічних протоколів. Для організації й науково-методичного супроводу процесів стандартизації на базі Українського інституту стратегічних досліджень Міністерства охорони здоров''я України відкритий державний центр розробки та моніторингу дотримання медичних стандартів. Нині йде формування і тренінг робочих груп, які будуть розробляти/адаптувати клінічні рекомендації і переробляти за необхідності діючі клінічні протоколи.
З метою інтенсифікації роботи щодо поліпшення якості медичної допомоги та системного практичного втілення методичних і організаційних розробок з цієї проблеми пропонується:
З метою наближення висококваліфікованої медичної допомоги за місцем перебування пацієнтів створити Всеукраїнську мережу телемедичної допомоги.
3. Підвищення доступності ліків
Для поліпшення ситуації з фармакологічним забезпеченням населення ліками та лікарськими засобами нами планується ланцюжок взаємопов''язаних заходів:
4. Запровадження соціального
Спосіб фінансування охорони здоров''я є однією з ключових детермінант здоров''я і благополуччя населення. Одним із головних завдань систем охорони здоров''я на сучасному етапі розвитку є забезпечення мобілізації ресурсів у такий спосіб, щоб гарантувати населенню справедливий доступ до основних медичних послуг і втручань.
Дані, узагальнені ВООЗ, свідчать, що єдиного правильного, найкращого підходу до фінансування системи охорони здоров''я не існує. Кожна країна розробляє та впроваджує свої поєднання механізмів збору та консолідації коштів відповідно до своїх потреб, історичних, фінансових і демографічних умов, соціальних пріоритетів і переваг, що призводить до поступового стирання відмінностей між «моделями».
Для поліпшення ситуації з фінансуванням охорони здоров''я, що склалася в Україні, головним завданням є збільшення в загальному обсязі фінансування охорони здоров''я частки надходжень із суспільних джерел. Оскільки можливості істотного збільшення фінансування за рахунок бюджетних коштів обмежені, найбільш реалістичним підходом до реалізації цього завдання є перехід від чинної бюджетної моделі фінансового забезпечення до моделі, що базується на обов''язковому соціальному медичному страхуванні (далі СМС). Запровадження СМС у країні розглядається не лише як можливість збільшення обсягів коштів, що використовуються на цілі медичного обслуговування, але й, що головне, як економічний каталізатор перетворень у системі охорони здоров''я.
Запропонована в законопроекті про загальнообов''язкове соціальне медичне страхування, розробленому Міністерством охорони здоров''я України, неконкурентна модель СМС із Єдиним державним страховиком — Фондом медичного страхування цілком відповідає контексту проблем у системі фінансування охорони здоров''я в Україні та пріоритетним напрямкам дій щодо їх вирішення. Така модель створює єдиний державний пул фінансових коштів для оплати медичної допомоги всім застрахованим на рівні всієї країни і в його рамках єдині фінансові пули в масштабах кожного регіону. Це дозволить подолати існуючу фрагментарність пулів фінансових коштів та створити умови для поліпшення планування ресурсів в охороні здоров''я.
Створення єдиного фінансового пулу та єдиного страховика з територіальними відділеннями відкриває можливість вирівнювання фінансових умов надання медичної допомоги, що гарантується державою, для громадян, які проживають у різних регіонах і різних типах населених пунктів. Введення інституту єдиного покупця на регіональному рівні створює передумови для підвищення ефективності використання ресурсного потенціалу територіальних систем охорони здоров''я. Контрактний розподіл коштів СМС, об''єднаних у єдиному фінансовому пулі на регіональному рівні, буде більш ефективним, ніж існуючий розподіл бюджетних коштів обласними, районними, міськими та селищними органами влади на утримання підвідомчих їм медичних закладів. Процес контрактування (укладання договорів між відділеннями Фонду і закладами охорони здоров''я про надання медичної допомоги) може стати додатковим стимулом для реструктуризації мережі медичних установ, що є однією з пріоритетних задач реформи охорони здоров''я.
Модель із Єдиним державним страховиком визнається ВООЗ достатньо ефективною, особливо на початковому етапі запровадженні соціального медичного страхування в країні. Вона є досить легко керованою і не потребує значних фінансових витрат для забезпечення її функціонування.
Успішність запровадження соціального медичного страхування в Україні значною мірою залежить від того, яким буде статус Фонду медичного страхування. Досвід країн Центральної та Східної Європи, узагальнений експертами Європейської обсерваторії систем охорони здоров''я, свідчить, що створення нових напівнезалежних агенцій, що виконують функції збору доходів та створення пулів для охорони здоров''я, можуть легко перейти під контроль наділених певними повноваженнями зацікавлених осіб, чиї мотиви можуть бути досить далекими від завдань поліпшення охорони здоров''я населення країни. Водночас низка інструментів забезпечення підзвітності, таких як моніторинг результатів діяльності, залучення громадськості, пряма довгострокова контрактація з медичними закладами та ринкова дисципліна, у цих країнах була відсутня, що призводило до втрати контролю з боку Міністерства охорони здоров''я та Міністерства фінансів за прийняттям ключових рішень. Експерти Європейської обсерваторії та ЄРБ ВООЗ рекомендують дотримуватися обережності при визначенні статусу фондів і виведенні їх з-під контролю уряду. Найбільш плавний і безболісний перехід від системи Семашка до страхової моделі досягався в тих країнах, де фонд був державною організацією або навіть на перших порах входив до складу Міністерства охорони здоров''я. Тому для України, яка не має усталених традицій та достатнього досвіду функціонування такого роду систем, доцільно визначити статус Фонду медичного страхування як державну організацію та встановити механізми її взаємодії з міністерством охорони здоров''я України.
В умовах фінансово-економічної кризи функціонування страхових моделей у різних країнах стикається з великими проблемами, що за своїми масштабами перевищують такі для бюджетних систем охорони здоров''я. Тому запропонована в зазначеному законопроекті норма, що закон набуває чинності з 1 січня 2013 року, є абсолютно виправданою. За час між прийняттям закону та його запровадженням, згідно з прогнозами економістів, вдасться подолати негативні наслідки фінансово-економічної кризи в Україні, а також здійснити необхідну підготовку до введення системи СМС: розробити відповідні нормативні акти, провести необхідні організаційні заходи та перший етап структурної реорганізації охорони здоров''я, що потребує активних адміністративних втручань.
У цілому запропонована модель СМС орієнтована на подолання існуючої фрагментарності пулів фінансових коштів в охороні здоров''я, створює єдиного покупця медичної допомоги в кожній територіальній системі охорони здоров''я і тим самим забезпечує сприятливі передумови для підвищення реальної доступності і якості медичної допомоги населенню, підвищенню ефективності використання ресурсів.
Умови запровадження СМС в Україні:
Кадрові ресурси
Роль медичного працівника в забезпеченні населення якісною медичною допомогою тяжко переоцінити. Багато років вважалося, що в Україні надлишкова чисельність медичного персоналу, наслідком чого і була відповідна кадрова політика. А сьогодні українська охорона здоров''я стоїть на порозі кадрової кризи. Існує дефіцит кадрів, перш за все у первинній ланці загалом та сільській місцевості. Понад 20 % працівників пенсійного віку, і ще 20 % — передпенсійного. Спостерігається наростаюча та некерована міграція медичного персоналу, у т.ч. в сусідні країни та за кордон. Використовується архаїчна система планування потреб у кадрових ресурсах, що базується на жорстких кадрових нормативах.
У кадровій політиці передбачається:
Всі ці заходи разом зі зміною системи оплати праці дозволять зменшити інтенсивність міграційних процесів медичних працівників.
Проблема дефіциту відповідно підготовлених управлінських кадрів є однією з найголовніших перепон на шляху до реформування системи охорони здоров''я.
Тому здійснення реформ вимагає формування корпусу керівників органів та закладів охорони здоров''я, що володіють вміннями та навичками сучасного менеджменту в охороні здоров''я та поділяють ідеологію реформи. З метою підготовки професійного управлінського персоналу розроблено однорічну магістерську програму з управління охороною здоров''я та відкрито в двох вищих навчальних закладах (Харківська медична академія післядипломної освіти, Дніпропетровська медична академія разом з Дніпропетровським університетом економіки і права), відкривається в декількох інших підготовка менеджерів в охороні здоров''я як друга вища освіта. Планується створення програми перепідготовки, що передбачає у 5-річний термін провести перепідготовку керівників управлінь охорони здоров''я та управлінського персоналу великих лікувально-профілактичних закладів, а в 10-річний — забезпечити підготовку та перепідготовку всього управлінського складу системи охорони здоров''я. Після закінчення 10-річного періоду зайняття керівної посади передбачається особами, які мають освіту відповідного рівня.
Управління змінами
Для виконання запланованих реформ необхідно створити чітку систему управління перетвореннями:
Реформування системи охорони здоров''я повинно проводитися поетапно:
I етап. Підготовчий (2010–2012 рр.)
1. Законодавче та нормативне забезпечення реформи — прийняття законів України:
2. Розробка органами місцевої влади всіх рівнів із залученням громадськості при організаційно-методичній підтримці Міністерства охорони здоров''я планів структурної реорганізації мережі закладів охорони здоров''я відповідно до потреб населення у медичній допомозі різних рівнів (первинній, вторинній, третинній), які включають:
а) зразкових табелів оснащення для стаціонарних медичних закладів різних типів;
ж) механізмів мотивації медичного персоналу до підвищення якості медичної допомоги;
4. Створити за ініціативою Міністерства охорони здоров''я незалежні структури (агенції) для оцінки відповідності медичних закладів ліцензійним та акредитаційним вимогам.
5. Розробка та затвердження Міністерством охорони здоров''я та Міністерством фінансів України:
6. Створити Всеукраїнський реєстр пацієнтів.
7. Створити Фонду медичного страхування та його з територіальні відділення, забезпечити їх устаткування та укомплектування необхідними спеціалістами.
8. Провести апробацію запропонованих змін на 2 пілотних регіонах.
II етап. 2013–2018 рр., проведення реформування системи охорони здоров''я, що передбачає:
1. Здійснення структурної реорганізації системи медичного обслуговування.
2. Перехід до контрактної моделі закупівлі медичних послуг.
3. Запровадження нових форм фінансування медичних закладів.
4. Запровадження нових форм оплати праці медичного персоналу.
5. Здійснення комплексу заходів щодо підвищення доступності ліків та забезпечення їх якості.
6. Завершення проведення комплексу заходів, спрямованих на підвищення якості медичної допомоги.
7. Запровадження соціального медичного страхування.
У результаті проведеної комплексної реформи передбачається створення національної системи охорони здоров''я, інфраструктура якої буде відповідати потребам населення в медичній допомозі відповідних рівнів, фінансування за рахунок коштів загальнообов''язкового державного соціального медичного страхування забезпечить дієвий захист населення від фінансових ризиків, пов''язаних з отриманням медичної допомоги й медикаментозним забезпеченням; закупівля медичних послуг Фондом медичного страхування та/або його відділеннями в постачальників медичних послуг на контрактних умовах із застосуванням сучасних ефективних методів фінансування медичних закладів забезпечить ефективний розподіл та використання ресурсів, створить відповідні стимули для медичного персоналу до інтенсивної та якісної роботи; стандартизація медичної допомоги в комплексі з іншими механізмами (системою безперервного поліпшення якості, ліцензуванням, акредитацією медичних закладів) створить умови для істотного підвищення якості медичної допомоги. Весь комплекс інституційних перетворень та змін у політиці у сфері охорони здоров''я дозволить суттєво збільшити внесок системи охорони здоров''я в поліпшення здоров''я населення країни і в такий спосіб підвищити конкурентоспроможність країни в цілому і благополуччя її громадя