Газета «Новости медицины и фармации» Кардиология (314) 2010 (тематический номер)
Вернуться к номеру
Блокаторы b-адренергических рецепторов при хронической ИБС
Авторы: В.И. Целуйко, д.м.н., профессор; Л.Н. Яковлева, Харьковская медицинская академия последипломного образования МЗ Украины
Версия для печати
Еще в 1988 г. Нобелевским комитетом в области медицины создание блокаторов β-адренергических рецепторов (β-АБ) признано «величайшим прорывом в лечении сердечно-сосудистых заболеваний со времени открытия дигиталиса 200 лет назад». Действительно, нейрогормональная активация играет ключевую роль на всех этапах сердечно-сосудистого континуума, а блокада симпатоадреналовой системы не только имеет наиболее сильные теоретические позиции в медикаментозном лечении больных ИБС, но и является одним из наиболее доказанных по влиянию на прогноз способов лечения.
Согласно рекомендациям Европейского общества кардиологов (2006) и Американской ассоциации сердца (2004), β-АБ должны быть назначены всем больным ИБС, если нет прямых противопоказаний к их назначению (класс I, уровень доказательности А). Особенностью доказательной базы эффективности β-АБ при ИБС является преобладание клинических исследований, проводимых в раннем, средне-отдаленном и отдаленном постинфарктных периодах. Масштабных рандомизированных исследований по влиянию β-АБ на прогноз у пациентов со стабильной стенокардией не проводилось. Тем не менее анализ нескольких контролируемых исследований, включавших в общей сложности более 35 тыс. больных, перенесших инфаркт миокарда, доказал высокодостоверное снижение риска развития повторного инфаркта, внезапной смерти и общей смертности в результате длительного приема β-АБ. Полученные данные были экстраполированы на всех пациентов со стабильной стенокардией, в том числе при отсутствии указаний на перенесенный в анамнезе инфаркт миокарда.
Эффективность β-АБ по устранению ишемии миокарда и симптомов стенокардии как ее проявления изучалась в нескольких рандомизированных контролированных исследованиях. В таких из них, как TIBBS (1995) и IMAGE (1996), β-АБ показали преимущество по сравнению с антагонистами кальция, в других исследованиях (TIBET, 1996, и APSIS, 1995) антиангинальная эффективность обеих групп препаратов была сопоставимой. Однако, учитывая наличие доказательной базы по влиянию на прогноз у больных ИБС, β-АБ являются препаратами первого ряда и в стратегии лечения, направленной на устранение ишемии и симптомов стенокардии как ее проявления.
Убедительно доказана польза применения β-АБ при следующих состояниях:
— стабильная стенокардия напряжения у лиц с инфарктом миокарда и без инфаркта в анамнезе;
— стенокардия при сопутствующей артериальной гипертензии;
— ИБС при сопутствующей сердечной недостаточности;
— безболевая ишемия миокарда (β-АБ — единственная эффективная группа препаратов);
— ишемия миокарда при сопутствующих тахиаритмиях (желудочковых и наджелудочковых), экстрасистолии (желудочковой и наджелудочковой);
— стенокардия при гипертрофической кардиомиопатии.
Общее свойство всех представителей группы β-АБ заключается в селективном связывании с β-адренорецепторами, в результате которого происходит конкурентное и обратимое угнетение эффектов β-адреностимуляции в отношении различных органов.
Противоишемическая эффективность β-АБ определяется следующими возможными механизмами:
1) уменьшение потребности миокарда в кислороде в результате:
2) улучшение коронарного кровотока (увеличение времени диастолической перфузии при снижении ЧСС, увеличение коронарного коллатерального кровотока);
3) снижение постнагрузки (снижение АД).
Оптимальная антиишемическая доза β-АБ для больного со стабильной стенокардией, согласно рекомендациям Европейского общества кардиологов (2006), определяется отрицательным хронотропным эффектом, подбирается индивидуально по снижению ЧСС в состоянии покоя до 55–60 уд/мин. Действие препарата оценивают также по снижению частоты приступов стенокардии и на основании повышения толерантности к дозированной физической нагрузке. При правильно подобранной дозе β-АБ ЧСС во время дозированной физической нагрузки не превышает 75 % от уровня, при котором обычно возникает стенокардия.
В рекомендациях оговорено, что комбинированная антиангинальная терапия у больных со стабильной стенокардией напряжения оправдана при невозможности адекватно контролировать симптомы стенокардии на фоне приема β-АБ в дозах, обеспечивающих снижение ЧСС в покое до 55–60 уд/мин, или при отсутствии возможности оттитровать дозу β-АБ до целевого уровня из-за развития побочных эффектов.
Интересно отметить, что в Рекомендациях к проведению постоянной электрокардиостимуляции, разработанных АСС/АНА (2002), оговорено особое показание: «дисфункция синусового узла, возникающая как следствие необходимости длительной медикаментозной терапии с ЧСС менее 40 уд/мин», класс IIА.
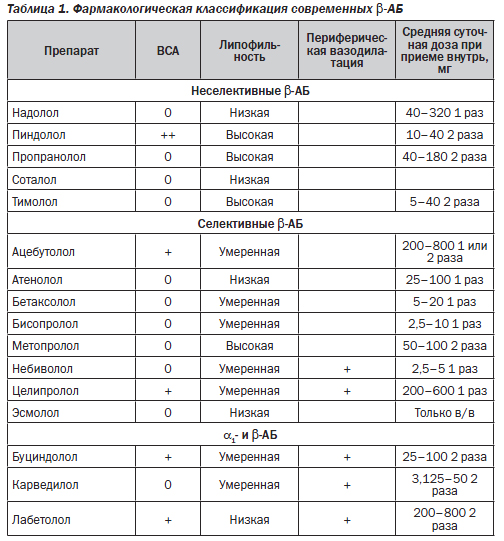
Группа β-АБ является достаточно гетерогенной (табл. 1). β-АБ, обладающие внутренней симпатомиметической активностью (ВСА), следствием которой является отсутствие снижения ЧСС в покое, не показаны для лечения больных со стенокардией.
β-АБ различаются также по избирательности связывания с β1- и β2-адренорецепторами. В миокарде соотношение β1- и β2-рецепторов составляет 4 : 1, то есть β-адренергическая стимуляция сердца осуществляется главным образом через β1-рецепторы. В почках высвобождение ренина зависит в основном от эффекта стимуляции β1-рецепторов, плотность которых значительно превосходит таковую для β2-рецепторов. Таким образом, большинство сердечно-сосудистых эффектов β-АБ связано с блокадой β1-рецепторов. Поэтому в лечении ИБС используют в основном кардиоселективные β-АБ, обладающие афинностью к β1-рецепторам, степень которой является дозозависимой и носит индивидуальный характер. Поэтому, подбирая дозу препарата конкретному больному, следует ориентироваться на рекомендуемые средние суточные дозы.
Селективность значительно расширила возможность применения β-АБ при сопутствующей патологии, например бронхиальной астме, хронических обструктивных заболеваниях легких и облитерирующем атеросклерозе периферических артерий, поскольку в гладкомышечных клетках бронхов и периферических сосудов расположены именно β2-рецепторы.
Негативное влияние β-АБ на липидный спектр крови (увеличение уровней липопротеидов, количества плотных частиц липопротеидов низкой плотности и снижение концентрации холестерина липопротеидов высокой плотности) обусловлено β2-блокадой ключевых ферментов метаболизма липопротеидов: липопротеинлипазы и лецитин-холестерин-ацетилтрансферазы.
Сахарный диабет II типа также не является противопоказанием к назначению кардиоселективных β-АБ: мобилизация глюкозы из печени в ответ на гипогликемию и секреция инсулина β-клетками поджелудочной железы контролируются стимуляцией β2-рецепторов. Селективные β-АБ способны оказывать нефропротекторный эффект, замедляя темп снижения скорости клубочковой фильтрации и снижая экскрецию белка с мочой.
Некоторые β-АБ обладают вазодилатирующими свойствами, опосредованными β1-адреноблокадой (карведилол, лабетолол), модулирующим влиянием на синтез оксида азота (небиволол) или выраженной ВСА в отношении β2-адренорецепторов (целипролол). β-АБ с сосудорасширяющей активностью (небиволол, карведилол) способны улучшать показатели углеводного и липидного обмена и повышать чувствительность тканей к инсулину, в связи с чем этим препаратам следует отдавать предпочтение при лечении больных с сахарным диабетом и метаболическим синдромом.
В настоящее время β-АБ являются стандартом лечения больных сахарным диабетом, перенесших инфаркт миокарда, что базируется на результатах исследований MIAMI (метопролол), ISIS-1 (атенолол), CAPRICORN (карведилол), которые показали более эффективное снижение риска смертности в первые 3 месяца после острого периода инфаркта миокарда у пациентов с сахарным диабетом, чем у больных без диабета.
Тем не менее необходимо помнить, что b-АБ способны маскировать симптомы гипогликемии и затруднять выход из гипогликемического состояния, что обосновывает необходимость более тщательного мониторинга уровня гликемии, особенно на начальных этапах терапии и у пациентов с сахарным диабетом с нарушенным распознаванием гипогликемии.
При выборе оптимального β-АБ предпочтение должно быть отдано липофильным представителям этой группы. Липофильность β-АБ определяет их способность проникать через гематоэнцефалический барьер и повышать тонус блуждающего нерва и, как следствие, — порог фибрилляции желудочков. Именно с этим свойством связывают механизм антифибрилляторного действия и доказанное в ходе выполнения многочисленных клинических исследований снижение риска развития внезапной смерти у больных ИБС.
Липофильные β-АБ после приема внутрь быстро всасываются в кишечнике, интенсивно метаболизируются в печени, имеют сравнительно короткий период эффективного действия, поэтому внутрь эти препараты назначают 2–4 раза в сутки или в виде таблеток с медленным высвобождением действующего вещества. Липофильные β-АБ следует осторожно назначать при заболеваниях печени с нарушением функции. С липофильностью β-АБ может быть связан целый ряд побочных эффектов со стороны центральной нервной системы: повышенная тревожность, депрессивные состояния и т.д.
Гидрофильные β-АБ после приема внутрь всасываются медленнее, экскретируются почками, метаболизируются не столь интенсивно, поэтому внутрь эти препараты назначают 1–2 раза. Назначение гидрофильных β-АБ не оправдано при почечных заболеваниях с низким клиренсом креатинина и требует осторожности у пожилых пациентов.
Выделяют также амфифильные β-АБ со сбалансированным печеночно-почечным метаболизмом. Представители амфифильных β-АБ (бисопролол, небиволол, карведилол) обладают способностью проникать через гематоэнцефалический барьер и имеют более продолжительный (по сравнению с липофильными представителями группы β-АБ) период полувыведения, что позволяет назначать их 1 раз в сутки.
Абсолютными противопоказаниями к назначению β-АБ являются: синдром слабости синусового узла, атриовентрикулярная блокада II степени и выше, ЧСС в покое менее 50 уд/мин, артериальная гипотензия (САД менее 100 мм рт.ст.), острая левожелудочковая недостаточность, вазоспастическая стенокардия. Блокада β1-рецепторов в гладкомышечных клетках субэпикардиально расположенных коронарных артерий может провоцировать развитие вазоспастических реакций и вызывать ухудшение течения заболевания у пациентов со смешенной стенокардией, нестабильной стенокардией и инфарктом миокарда, в патогенез которых вазоспазм вносит существенный вклад.
Выделяют кардиальные и некардиальные побочные эффекты β-АБ. К кардиальным относят синусовую брадикардию, остановку синусового узла, атриовентрикулярную блокаду, снижение сократимости левого желудочка с развитием симптомов острой левожелудочковой недостаточности или дестабилизацией хронической сердечной недостаточности.
К парадоксальным сердечно-сосудистым осложнениям относят синдром отмены. При длительном приеме β-АБ увеличивается плотность рецепторов на поверхности мембраны, поэтому резкое прекращение приема препарата может сопровождаться развитием синдрома отмены, клиническими проявлениями которого являются аритмии, артериальная гипертензия, усугубление симптомов ишемии, включая развитие инфаркта миокарда и внезапную смерть. Этого феномена можно избежать при использовании препаратов с большим периодом полувыведения и, следовательно, большей продолжительностью действия. Если же требуется быстрая отмена препарата, пациенту следует на несколько суток ограничить двигательный режим, одновременно увеличить дозу нитратов, при необходимости — назначить антагонисты кальция.
У пациентов с феохромоцитомой назначение обычных β-АБ из-за стимуляции β-адренорецепторов может провоцировать развитие криза со значительным повышением артериального давления. В этом случае более безопасным является применение препаратов, блокирующих также β1-адренорецепторы (карведилол, лабетолол). И наконец, еще одним парадоксальным сердечно-сосудистым эффектом является нарушение рецепторного ответа (секвестрация и десентизация) или толерантность к β-АБ у пациентов с хроническими обструктивными заболеваниями легких, которые длительно принимали β-агонисты. При таких условиях β-рецептор переходит в состояние «низкого сродства» и нарушается его связывание β-АБ.
Среди некардиальных побочных эффектов следует отметить вероятность развития бронхоспазма, ухудшение периферического кровоснабжения, артериальную гипотензию, гипогликемию, нарушение липидного профиля, сексуальную дисфункцию, слабость, сонливость, депрессию.
Таким образом, β-АБ благодаря наличию теоретического обоснования и мощной доказательной базы по влиянию на прогноз у больных ИБС являются также и препаратами первого ряда в стратегии лечения, направленной на устранение симптомов ишемии. Фармакодинамические и фармакокинетические особенности представителей группы β-АБ позволяют обоснованно выбрать тот или иной препарат в зависимости от клинической ситуации.
