Журнал «Боль. Суставы. Позвоночник» 3 (03) 2011
Вернуться к номеру
Проблеми хірургічного лікування хворих літнього віку з переломами проксимальної частини стегнової кістки
Авторы: Сулима В.С., Івано-Франківський національний медичний університет
Рубрики: Семейная медицина/Терапия, Ревматология, Травматология и ортопедия, Неврология
Версия для печати
 Кількість переломів кісток, зумовлених порушенням структури кісткової тканини, у людей різних вікових груп протягом останніх десятиліть невпинно зростає. На чільному місці серед захворювань опорно-рухового апарату, що можуть спричиняти переломи, стоїть остеопороз.
Кількість переломів кісток, зумовлених порушенням структури кісткової тканини, у людей різних вікових груп протягом останніх десятиліть невпинно зростає. На чільному місці серед захворювань опорно-рухового апарату, що можуть спричиняти переломи, стоїть остеопороз.
Світова тенденція до збільшення кількості населення літнього віку вказує на те, що соціально-економічні наслідки остеопорозу будуть зростати. Згідно з даними ВООЗ (за вагомістю проблеми), остеопороз займає четверте місце серед неінфекційних захворювань після хвороб серцево-судинної системи, онкологічної патології та цукрового діабету. За статистикою, захворювання уражає кожну третю жінку й кожного дванадцятого чоловіка віком понад 50 років.
Ця проблема не залишає осторонь і населення України, якому притаманна тенденція до старіння. За даними Міністерства статистики України, на 1 січня 2004 року кількість людей віком понад 50 років становила 32,8 % (15,6 млн), понад 60 років — 21,0 % (9,9 млн), з яких 6,4 млн (13,5 %) становили жінки. Сімдесятирічного віку досягли 4,7 млн жителів (9,8 %), з яких 3,2 млн — жінки, тобто 6,8 % від загальної кількості населення [17]. За результатами демографічних показників поширеності системного остеопорозу в населення України науковцями підраховано ймовірну кількість жіночого населення, в якого денситометричні показники міцності кісткової тканини становлять < 2,5 SD. Загальна передбачувана кількість жінок України, які хворіють на остеопороз, дорівнює 3005 тис., або 11,8 % від усього жіночого населення. Суттєве відсоткове збільшення кількості жінок з остеопорозом спостерігається у віковій групі 50–59 років — 387,0 тис. Надалі показники зростають, і кількість жінок віком 60–69 років сягає 754,2 тис., 70–79 років — 1235 тис. Наведені дані свідчать про значну поширеність остеопорозу.
Отже, ця патологія в нашій державі набуває характеру епідемії, запобігти якій можливо за умови створення загальнодержавної програми діагностики, профілактики і лікування цього захворювання та його грізних ускладнень.
Найтяжчим ускладненням остеопорозу є переломи кістки. Найбільш поширеними серед них є переломи проксимального відділу стегнової кістки, дистального відділу кісток передпліччя, проксимального відділу плечової кістки, ребер, компресійні переломи тіл хребців, хоча можуть зустрічатися і переломи будь-якої локалізації. Частота переломів проксимального відділу стегнової кістки у структурі травм становить 5–9 %, в осіб літнього віку сягає 25–27 % від переломів іншої локалізації [34]. Переломи проксимального відділу стегнової кістки належать до найтяжчих та у 20–25 % призводять до летальності.
Більшість остеопоротичних переломів виникають у результаті падіння. У 90 % випадків переломи стегнової кістки у людей літнього віку відбуваються в результаті падіння при «маніфестному» остеопорозі. Для прикладу: статистично відомо, що у США частота переломів проксимальної частини стегнової кістки становить 3 переломи за хвилину [35]. Ймовірність падіння зростає з віком. У жінок вона вище, ніж у чоловіків. Так, приблизно одна з п’ятьох жінок віком від 45 до 49 років падає щороку. Ймовірність падіння жінок віком понад 65 років наполовину вища, ніж чоловіків. У людей віком понад 85 років частота падінь зростає удвічі. Майже три чверті всіх переломів трапляються вдома внаслідок незначної травми або спонтанно під час сідання, повертання або вставання з крісла чи ліжка. Незначна частина переломів пов’язана з патологічними процесами: кістковими кистами, метастатичним ураженням кісткової тканини злоякісними пухлинами тощо.
За останнє десятиріччя кількість остеопоротичних переломів зросла удвічі. Так, у 1990 році число переломів шийки стегнової кістки (ШСК) серед жителів нашої планети становило 1,7 млн, а в наш час — 2,5 млн. За прогностичними оцінками спеціалістів, до 2050 року ця цифра може досягти 6 млн [34]. Результати європейських досліджень ідентичні американським. Вони вказують на те, що прямі витрати на лікування наслідків остеопорозу перевищать 132 млн євро на рік.
Згідно з гендерними дослідженнями, частота переломів стегнової кістки в осіб обох статей експоненційно збільшується в міру старіння. Остеопороз найбільше уражає жінок у постменопаузальному періоді. За даними ВООЗ, кількість ліжко-днів на рік для жінок у постменопаузальному періоді з остеопоротичними переломами проксимального відділу стегнової кістки перевищує цей показник для таких захворювань, як рак молочної залози, гострий інфаркт міокарда, хронічні захворювання легень, цукровий діабет та ін. Для порівняння: ризик виникнення інших поширених захворювань у жінок віком 50 років становить: рак молочної залози — 9 %, серцево- судинна патологія — 40 % [36]. Протягом життя у чотирьох з десяти жінок прогностично може бути один або більше остеопоротичних переломів. Підрахунки доводять, що до 33 % осіб жіночої статі та понад 17 % чоловіків, які доживуть до віку 90 років, перенесуть перелом стегнової кістки [17]. Звичайно, не всі доживають до такого віку. З урахуванням середньої тривалості життя ризик перелому стегнової кістки у жінок білої раси становить 17 %, у чоло- віків — 6 %. У цілому близько 98 % переломів проксимального відділу стегнової кістки трапляються у віці понад 35 років, зокрема близько 80 % — у жінок [17].
Отже, переломи стегнової кістки ведуть до зниження середньої тривалості життя на 12–15 %. Виникнення переломів та пов’язаних із ними ускладнень у старшої вікової групи суттєво впливають на показники летальності. До 20 % хворих після такого перелому помирають протягом перших 6 місяців, близько 50 % — здатні пересуватися тільки зі сторонньою допомогою, а третина навіть втрачає здатність до самообслуговування. У популяції білих жінок віком понад 50 років летальність внаслідок ускладнень, зумовлених остеопоротичними переломами, становить 2,8 %. Цей сумний показник ідентичний показнику летальності від злоякісних пухлин молочної залози. Кількісний показник можливості виникнення перелому стегнової кістки у літніх жінок дорівнює об’єднаному показнику ризику раку молочної залози, раку матки та раку яєчників.
Ще у 1928 році М.М. Волкович [2] запропонував вважати переломи проксимального відділу стегнової кістки патологічними, оскільки виникнення їх зумовлене структурними порушеннями кісткової тканини зі зниженням її щільності. Цілий ряд науковців вважає ці патологічні переломи одним із маркерів системного остеопорозу [19, 28, 31, 33]. Доказами цього є наявність остеопенії, зменшення кортикального шару, «кісткові кисти» в губчастій речовині ділянки великого вертлюга [8, 16, 18, 24, 27].
Значна кількість хворих із переломами на фоні структурних порушень кісткової тканини потребує медичної і соціальної допомоги, що довго триває та дорого коштує. Найбільші витрати пов’язані зі стаціонарною медичною допомогою. Особливо це стосується хворих з переломами проксимальної частини стегнової кістки. Часто вибір раціональної тактики лікування є досить складним завданням. Це пов’язано не тільки безпосередньо з самою травмою та крововтратою. Тяжкий стан хворих зумовлений загостренням загальних соматичних захворювань (сердцево-судинні та легеневі хвороби, цукровий діабет тощо). Науковими дослідженнями доведена наявність супутньої патології при переломах шийки стегнової кістки у людей літнього віку в 92–100 % [6, 25]. Перебіг травматичної хвороби часто ускладнюється виникненням тромботичних станів, пневмоній, пролежнів, посттравматичної деменції [29, 32]. З огляду на вірогідність виникнення серйозних ускладнень внаслідок вимушеного ліжкового режиму надзвичайно актуальним стає питання якнайшвидшої активізації хворих.
Однак на практиці «рання активізація» хворих з переломами проксимального відділу стегнової кістки [7, 9] зводиться лише до очікувальної тактики з застосуванням так званого деротаційного чобітка [22] або скелетного витягу.
За останні десятиліття докорінно змінилося ставлення до лікування хворих літнього віку з переломами проксимального відділу стегнової кістки. Але проблема хірургічного лікування хворих з переломами, які виникли на фоні структурних порушень кісткової тканини, залишається складною щодо вирішення. Складнощі зумовлені анатомічними особливостями ділянки перелому, його характером і збереженістю кровопостачання. Відомо, що головним джерелом кровопостачання є внутрішня артерія, що огинає шийку стегнової кістки, гілки якої розділяють на 2 групи: медіальна і задньолатеральна. Зовнішня артерія, що огинає шийку стегна, також бере участь у кровопостачанні суглоба. Від неї відходить передня група судин. Ці три групи є основними і постійними (рис. 1).
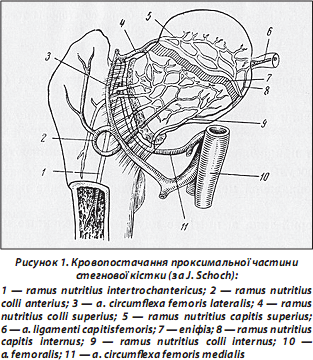
З боку тазу головка живиться через артерію власної зв’язки головки стегна, що є непостійною, і з віком її роль значно зменшується. Гілки цієї артерії закінчуються біля початку головки у формі петлі і проникають у периферичний шар головки. На жаль, функціональна здатність їх після перелому сумнівна.
На зміну консервативному методу лікування прийшла активна хірургічна тактика [5, 26]. Такий підхід виявився значно складнішим. Багато питань виникає щодо термінів оперативного втручання, можливості анестезіологічного забезпечення. Підготовка хворого до хірургічного втручання потребує якнайшвидших різнопрофільних діагностичних та лікувальних заходів.
Головною метою в лікуванні осіб літнього віку є досягнення стабільної фіксації переломів із подальшою ранньою активізацією хворих. Це створює оптимальні механічні та біологічні умови для зрощення перелому. Тільки таким чином можна запобігти виникненню серйозних ускладнень, що загрожують життю. Раннє оперативне лікування (протягом перших двох діб) та дотримання всіх умов стабілізації дозволяють звести до мінімуму вторинні зміщення уламків або порушення консолідації. Більшість фахівців переконалися, що досягти позитивних результатів дозволяє застосування сучасних фіксаторів, що за конструктивними параметрами забезпечують стабільно-функціональний остеосинтез у понад 80 % хворих з переломами проксимальної частини стегнової кістки [1, 14].
Після першої операції на проксимальному відділі стегнової кістки, виконаної в 1858 році Лангенбеком, було розроблено та впроваджено безліч металоконструкцій. Однак кількість незадовільних результатів сягає 1–20 % при стабільних і 21–53 % — при нестабільних переломах. Питання вибору оптимального фіксатора залишаються актуальними і до цього часу. Недарма йому приділили увагу учасники пленуму Асоціації ортопедів-травматологів України, що відбувся в Харкові у жовтні 2011 року. Йшлося про необхідність розробки стандартів лікування хворих з переломами проксимальної частини стегнової кістки.
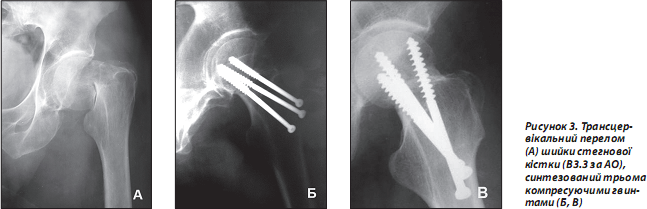
Численними дослідженнями доведені позитивні якості компресуючих спонгіозних гвинтів (рис. 2).
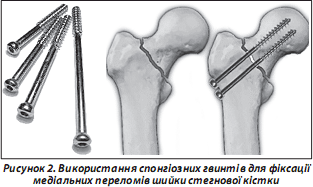
Досягти позитивних результатів оперативного втручання допомагає використання сучасної рентгенослідкуючої апаратури та ретельне дотримання вимог одномоментної репозиції за рекомендованих методик [4, 13, 15]. Гвинти повинні бути відповідної довжини та вводитись у вигляді рівностороннього трикутника при перетинанні ШСК. Нижній гвинт обов’язково (особливо при остеопорозі) слід проводити дотично до дуги Адамса. Різьбовий кінець гвинта не повинен наближатися до субхондральної замикальної пластинки головки стегнової кістки менше ніж на 6–10 мм. Другий і третій шурупи проводяться проксимальніше, паралельно першому та дозволяють запобігти виникненню дорзальної дислокації і ротації головки. Головки гвинтів або опірні шайби повинні впиратись у підвертлюговий компактний шар стегнової кістки з ретельним почерговим догвинчуванням для створення міжфрагментарної компресії (рис. 3).
Функцію фіксатора переломів вертелюгової ділянки виконує L-подібна пластина, хоча не всі автори позитивно ставляться до її використання (рис. 4). Це пов’язано з конструктивними особливостями та неможливістю досягти динамічної міжфрагментарної компресії протягом усього терміну консолідації. Але при стабільних переломах використання пластини залишається методом вибору. Методика введення фіксатора потребує особливої ретельності від хірурга. Це стосується випадків, коли планується проводити остеосинтез переломів у людей літного віку на фоні порушення кісткової структури внаслідок остеопорозу. Введення фіксатора без дотримання методики може спричинити ще більше руйнування ділянки перелому і, як наслідок, вторинне зміщення і неможливість стабілізації фрагментів.

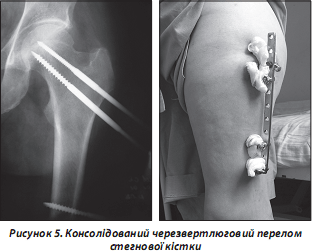
Також для остеосинтезу уламків використовується стрижневий апарат зовнішньої фіксації (рис. 5). Особливість застосування апарату пов’язана з необхідністю ретельного догляду за місцями входу стрижнів у м’які тканини. Рухомість їх при недотриманні правил асептики досить швидко викликає інфікування довкола стрижнів з необхідністю їх видалення або перепроведення.
Надзвичайно важливі знання функціональних особливостей кожного фіксатора при шийкових (внутрішньосуглобових медіальних) та при вертлюгових (позасуглобових) переломах. Тільки стабільний фіксатор, навіть незважаючи на зруйновану травмою та захворюванням нестабільну структуру кісткових фрагментів, здатний утримати їх протягом усього тривалого періоду консолідації.
Упровадження сучасних імплантатів дозволило покращити результати лікування літніх людей з переломами проксимального відділу стегнової кістки.
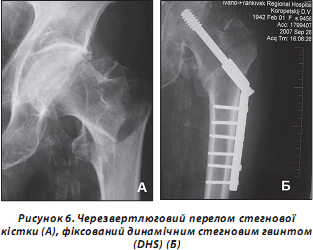
Зокрема, динамічний стегновий гвинт (DHS), який на сьогодні став методом вибору в провідних клініках, виявив кращі функціональні якості (рис. 6).
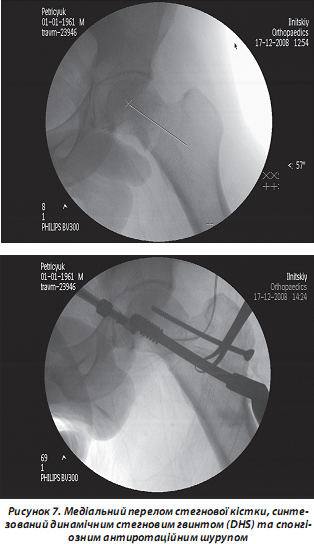
Фіксуючи шийку стегнової кістки, гвинт протягом усього періоду консолідації забезпечує динамічну компресію лінії перелому. Це відбувається завдяки особливості гвинта: він ковзає в трубці екстрамедулярної накісткової частини фіксатора, розміщеного на зовнішній поверхні стегнової кістки. Інколи пластина може бути підсилена пластиною Regazzoni, яка підтримує вертлюг. При використанні фіксатора DHS при медіальних переломах слід увести в шийку стегнової кістки спонгіозний антиротаційний шуруп паралельно шийковому гвинту, що запобігає ротації головки при його вкручуванні (рис. 7).
Іншим методом сучасного стабільно-функціонального остеосинтезу є метод застосування шийкового шурупа з інтрамедулярним стрижнем. Фахівцями запропоновані проксимальний інтрамедулярний стрижень для стегнової кістки (Proximal femoral nail (PFN) та гамма-цвях (Gamma nail). Перевагами цих фіксаторів є відносна малоінвазивність і технічна простота виконання за допомогою спеціального інструментарію. Суттєвим конструктивним доповненням, що розширило можливості конструкцій при остеосинтезі медіальних переломів шийки стегнової кістки, стало доповнення фіксатора антиротаційним гвинтом або шплінтом зі спіралеподібним лезом (PFNA — Proximal femoral nail antirotation), що запобігає вторинній ротації головки стегнової кістки.
Поява вперше в травматології у 1986 році гамма-цвяха призвела до революції в лікуванні переломів вертлюгової ділянки. Розробка конструкції тривала близько 5 років (рис. 8). Його перевагу в дослідженнях довели вчені Страсбурзької школи [38].
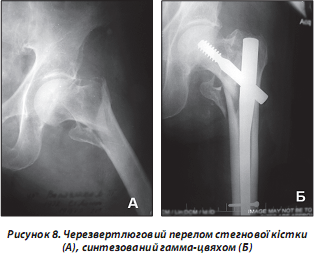
Особливо очевидна перевага гамма-цвяха при нестабільних переломах цієї ділянки. При переломах вертлюгової ділянки з вираженими явищами остеопорозу слід використовувати довгий гамма-цвях. Окрім шийки він дозволяє фіксувати діафіз на всьому протязі. Цим довгий гамма-цвях запобігає переломам нижче рівня фіксатора, що можливо при виражених явищах остеопорозу. Інтрамедулярна фіксація гамма-цвяха дозволяє здійснювати раннє осьове навантаження, що доводить його незаперечну перевагу перед іншими фіксаторами.
При деяких типах медіальних переломів (Garden 4), незрощеннях шийки стегнової кістки, переломах на фоні деформуючого коксартрозу ризик виникнення ускладнень та незадовільних результатів, отриманих за переліченими методиками оперативного лікування, надмірно високий. Втрачається доцільність та раціональність виконання металоостеосинтезу.
У таких випадках перевагу віддають первинному цементному тотальному ендопротезуванню (рис. 9), що за ступенем травматичності та тривалості операції наближене до остеосинтезу динамічним стегновим гвинтом (DHS), проксимальним інтрамедулярним стегновим стрижнем (Proximal femoral nail (PFN) або гамма-цвяхом (Gamma nail).
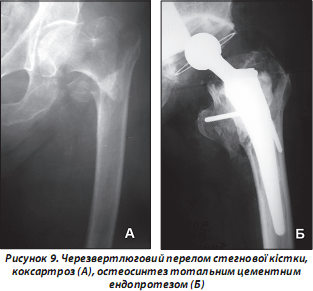
Суттєва перевага методу полягає в ранній (на наступний день після операції) активізації хворих. Водночас заміна суглоба на штучний вже в ранні терміни (протягом двох тижнів) дозволяє здійснювати дозоване, а за два місяці — і повне навантаження кінцівки.
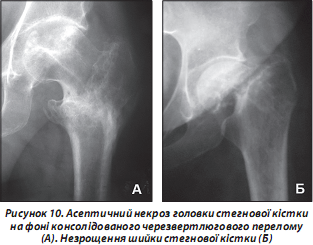
Переломи проксимального відділу стегнової кістки не завжди успішно зростаються. Це також залежить від адекватності діагностичних та лікувальних заходів, вчасності виконання хірургічного втручання, допущених тактичних та технічних помилок протягом лікувально-реабілітаційного періоду. Навіть після вдало проведеного хірургічного втручання можуть виникнути як ранні ускладнення, що загрожують життю літньої людини, так і пізні — у формі асептичних некрозів головки (рис. 10А) або незрощення шийки стегнової кістки (рис. 10Б).
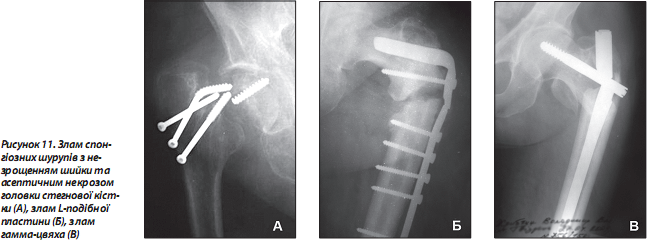
У процесі реабілітаційного лікування можливі злам (рис. 11) та міграція конструкції, вторинні зміщення фрагментів. Ці ускладнення потребують проведення неодноразових органозберігаючих оперативних втручань [20] або адекватної заміни суглоба на штучний [21].
У передопераційному виборі адекватної конструкції для остеосинтезу необхідно врахувати стан кісткової тканини. Потрібно це і для адекватного призначення медикаментозної протиостеопоротичної терапії в післяопераційному періоді. Зміна структурного стану кісткової тканини впродовж лікування потребує динамічного моніторингу до повної консолідації перелому. Спостереження за функціональним станом кістки необхідне для вчасного призначення статичного та динамічного навантаження кінцівки в реабілітаційному періоді. Відомі дослідники [3, 10–12, 23] вважають, що порушення процесів ремоделювання кісткової тканини при остеопорозі потребує корекції одночасно з хірургічним лікуванням хворих.
За даними літератури, віддалені результати лікування хворих з переломами проксимальної частини стегнової кістки є досить суперечливими. На жаль, навіть використання більш сучасних методик малоінвазивного остеосинтезу під рентген-контролем призводить до 39–44 % незадовільних результатів [13, 37].
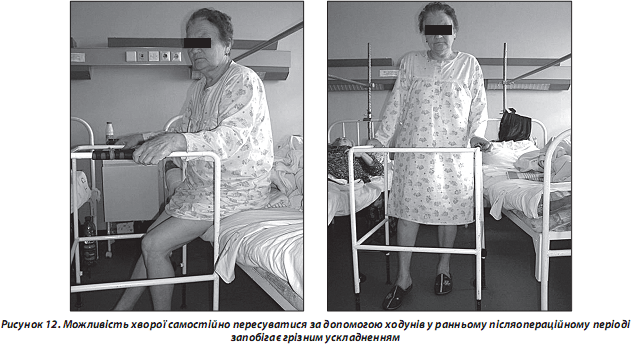
Окрім перелічених проблем, слід згадати і про особливості функціональної реабілітації хворих літнього віку з переломами проксимальної ділянки стегнової кістки (рис. 12). Проблема актуальна і складна, оскільки кількість людей з такими травмами нижніх кінцівок постійно зростає. Реабілітація є особливо важким завданням ще і тому, що переломи кісток нижніх кінцівок у 60–72 % хворих супроводжуються стійкими розладами рухової функції і різко обмежують можливості самостійного пересування на тривалий час, що призводить до інвалідизації.
Отже, надання медичної допомоги хворим літнього віку з переломами зазначеної локалізації потребує одночасного вирішення безлічі організаційних, тактичних, технічних, етичних та соціальних питань [5, 30].
Медичні та соціальні аспекти профілактики та лікування хворих літнього віку з остеопоротичними переломами потребують подальших досліджень, розробок новітніх технологій та системних заходів на державному рівні.
1. Анкин Л.Н., Анкин Н.Л. Практическая травматология. Европейские стандарты диагностики и лечения. — М.: Книга-плюс, 2002. — 480 с.
2. Волкович Н.М. Повреждение костей и повреждения суста- вов. — Киев, 1928. — 185 с.
3. Голубев Г.Ш., Веселов Н.Я., Логвиненко Ю.Б., Кролевец И.В. Остеопороз в ортопедии: новые возможности лечения // Настоящее и будущее костной патологии. — М.: ЦНИИТО, 1997. — С. 94-95.
4. Герцен Г.І., Процик А.І., Остапчук М.П. Травматологія літнього віку // Переломи шийки стегнової кістки у людей літнього і старечого віку. — Кн. І. — Київ, 2003. — 169 с.
5. Де Лука П., Серал Б. и др. Переломы проксимального отдела бедра: гамма-гвоздь или пластины // Остеосинтез. — 2008. — № 1(2). — С. 11-16.
6. Иванов В.М., Жадснов Й.Й., Решетников Н.П. Внутрисуставное эндопротезирование при переломах шейки бедренной кости и их последствиях у больных пожилого и старческого возраста // Травматология и ортопедия России. — 1994. — № 5. — C. 111-117.
7. Каплан А.В. Травматология пожилого возраста. — Москва: Медицина, 1977. — С. 255-263.
8. Каплан А.В. Остеопороз и сенильная ломкость костей // Геронтология и гериатрия. — Киев, 1980. — С. 14-19.
9. Каплан А.В., Лирцман В.М. Гериартрические принципы и тактика лечения переломов бедренной кости // Ортопедия, травматология и протезирование. — 1973. — № 12. — С. 8-12.
10. Каплан А.В. Травматология пожилого возраста. — М.: Медицина, 1977. — С. 255-263.
11. Корж А.А., Дедух Н.В., Шевченко С.Д. и др. Диагностика и консервативное лечение заболеваний и повреждений опорно-двигательной системы // Остеопороз. — Кн. 1. — Харьков: Основа, 1995. — 51 с.
12. Корж Н.А., Дедух Н.В., Горидова Л.Д. Остеопороз при ортопедической патологии: клиника, диагностика и лечение // Проблеми остеології. — 1999. — Т. 2, № 3. — С. 28-34.
13. Лирцман В.М., Зоря В.И., Гнетецкий С.Ф. Проблема лечения переломов шейки бедра на рубеже столетий // Вестн. травматол. ортопед. им. Приорова. — 1997. — № 2. — С. 12-19.
14. Мюллер М.Е., Алльговер М., Шнайдер Р., Виллинеггер Х. Руководство по внутреннему остеосинтезу. — Springer-Verlag, 1996. — 750 c.
15. Омельчук В.П., Сулима В.С., Юрійчук Л.М., Семенів І.П., Ільницький Ю.З. Технічні особливості методики малоінвазивного остеосинтезу медіальних переломів шийки стегнової кістки // Матеріали Всеукраїнської науково-практичної конференції з міжнародною участю «Малоінвазивна хірургія в травматології та ортопедії». — Київ, 2005. — С. 6.
16. Оноприенко Г.А., Буачидзе О.Ш., Сергеев М.Е. Оперативное лечение переломов и ложных суставов проксимального отдела бедренной кости на фоне остеопороза // Настоящее и будущее костной патологии. — М.: ЦНИИТО. — 1997. — C. 112-114.
17. Поворознюк В.В. Захворювання кістково-м’язової системи в людей різного віку.— К.: Експрес, 2009 — Т. 3. — 664 с.
18. Подрушняк Е.П. Возрастные изменения и заболевания опорно-двигательного аппарата человека. — К.: Здоров’я, 1987. — 304 с.
19. Рожинская Л.Я. Системный остеопороз: Справочник. — М.: Крон-пресс, 1996. — 208 с.
20. Ролик А.В., Воронцов П.М. Реконструктивно-восстановительные вмешательства при внутрисуставных переломах шейки бедренной кости у пациентов пожилого и старческого возраста // Ортопедия, травматология и протезирование. — 2001. — № 1. — С. 76-77.
21. Семенiв I.П., Омельчук В.П., Юрійчук Л.М., Ільниць- кий Ю.З., Сулима В.С. Віддалені результати ендопротезування кульшових суглобів // Вiсн. ортопед., травматол. та протезув. — 2001. — № 1. — C. 46-49.
22. Солод Э., Лазарев А., Николаев А., Николаев К. Переломы проксимального отдела бедра у пожилых (медико-социальные проблемы) // Врач. — 2001 — № 12. — С. 33-34.
23. Солод Э., Лазарев А., Родионова С., Берестовая Н. Переломы проксимального отдела бедренной кости в пожилом возрасте и остеопороз // Врач. — 2002 — № 2. — С. 31-33.
24. Скляренко Е.Т. Оперативное лечение (металлоостеосинтез) чрезвертельных и межвертельных переломов бедренной кости // Труды Сессии института травматологии и ортопедии, посвященной 40-летию Октябрьской социалистической революции. — К., 1957. — C. 24-26.
25. Судакова А.П., Судаков Д.Ю. О лечении переломов проксимального конца бедренной кости у лиц пожилого и старческого возраста // Ортопедия, травматология и протезирова- ние. — 1991. — № 9. — С. 38-40.
26. Травматология и ортопедия. Руководство для врачей / Под ред. Ю.Г. Шапошникова. — М.: Медицина, 1997. — Т. 2. — 592 с.
27. Франке Ю., Рунге Г. Остеопороз: Пер. с нем. — М.: Медицина, 1995. — 299 с.
28. Bai B. Comprehensive treatment for old patients with hip fractures / B. Bai, K.Z. Wang, W.K. Liu, J.H. Song, J.C. Chen // Chin. J. Traumatol. — 2003. — Vol. 6, № 5. — Р. 297-301.
29. Burl J.B. Hip protector compliance: a 13-month study on factors and cost in a long-term care facility / J.B. Burl, J. Centola, A. Bonner, C. Burque // J. Am. Med. Dir. Assoc. — 2003 Sep — Oct. — Vol. 4(5). — Р. 245-250.
30. Graham S. Pryor Mortality and morbidity after hip fractures / S. Graham Keene, J. Parker Martyn, A. Glyn // BMJ. — 1993. — Vol. 307. — C. 1248-1250
31. Haentjens P. Colles fracture, spine fracture, and subsequent risk of hip fracture in men and women. A meta-analysis / P. Haentjens, P. Autier, J.Collins, B. Velkeniers, D. Vanderschueren, S. Boonen // J. Bone Joint Surg. Am. — 2003. — Vol. 85, № 10. — P. 1936-1943.
32. Ho11ingworth W. Cost analysis of early discharge after hip fracture / W. Ho11ingworth, C. Todd, M. Parker // BMJ. — 1993. — Vol. 307, № 9. — P. 903-906.
33. Jensen G.F. Epidemiology of postmenopausal spinal and long bone fractures: an unifying approach to postmenopausal osleoporosis / G.F. Jensen, C. Christiansen, J. Boesen // Clin. Orthop. — 1982. — № 166. — Р. 75-81.
34. Kanis J.A. The incidence of hip fracture in Europe Osteoporosis International. — 1993. — Suppl 1. — Р. 10-15.
35. Looker A.C. Updated data on proximal femur bone mineral levels of US adults / A.C. Looker, H.W. Wahner, W.L. Dunn, M.S. Calvo, T.B. Harris, S.P. Heyse, C.C. Johnston Jr, R. Lind- say. — Osteoporos Int. — 1998. — 8(5). — Р. 468-489.
36. Melton L.J. 3rd. How many women have osteoporosis now? // J. Bone Miner. Res. — 1995. — Feb. — 10(2). — Р. 175-177.
37. Parker M.J. Hemiarthroplasty versus internal fixation for displaced intracapsular hip fractures in the elderly / M.J. Parker, R.J.K. Khan, J. Crawford, G.A. Pryor // Bone Joint Surg [Br]. — 2002. — 84-B. — P. 1150-1155.
38. Taglang G. Les clous Gamma (Standard, Trochanteric et Long) Trucs et astuces de la technique opейratoire / G. Taglang, B. Schenck et C. Averous. — http://www.maitrise-orthop.com/corpusmaitri/orthopaedic/mo75_clous_gamma/index.shtml