Газета «Новости медицины и фармации» Артериальная гипертензия (229) 2007 (тематический номер)
Вернуться к номеру
Високий нормальний артеріальний тиск: передгіпертензія чи гіпертензія?
Авторы: О.Й. Жарінов, Національна медична академія післядипломної освіти ім. П.Л. Шупика, м. Київ
Рубрики: Кардиология
Разделы: Справочник специалиста
Версия для печати
Одним із найбільш суперечливих аспектів класифікації артеріальної гіпертензії (АГ) й ведення хворих з АГ є визначення проміжних показників артеріального тиску (АТ). У чинних міжнародних і національних рекомендаціях під гіпертензією розуміють стійке підвищення АТ понад 140/90 мм рт. ст. Утім рівень ризику в багатьох пацієнтів із відносно низькими рівнями АТ такий же високий, як і в пацієнтів із стійкою АГ. І тому навіть у пацієнтів із формально не підвищеними рівнями АТ нерідко виникає потреба в призначенні засобів з антигіпертензивною дією. Європейські експерти позначили терміном «високий нормальний» АТ в діапазоні 130–139/85–89 мм рт.ст. (G. Mancia et al., 2007). Натомість в американських рекомендаціях терміном «передгіпертензія» назвали АТ 120–139/80–89 мм рт.ст. (A. Cho banian et al., 2003). Цілком очевидно, що відмінності між застосованими термінами можуть мати серйозні наслідки для ведення пацієнтів з АГ, зокрема щодо потреби в призначенні медикаментозних засобів. Логічно думати, що «високий нормальний» АТ не може бути підставою для активної терапії, тоді як «передгіпертензія» свідчить про високу ймовірність стійкого підвищення АТ й потребу в активних профілактичних заходах.
Після оприлюднення рекомендацій JNC-7 у США розгорнулася дискусія щодо доцільності впровадження терміна «передгіпертензія». Зрозуміло, що коли немає супутніх захворювань і факторів ризику, в багатьох осіб із вказаними рівнями АТ активне медикаментозне втручання не є доцільним. Важливим етапом у розвитку дискусії щодо проблеми передгіпертензії стали пропозиції робочої групи Американського товариства гіпертензії (Giles et al., 2006) щодо визначення та класифікації АГ. Майже одночасно з'явилися результати ряду досліджень із корекції способу життя, а також дослідження TROPHY (2006), у якому вперше зроблена спроба запобігти розвитку АГ у пацієнтів із передгіпертензією шляхом медикаментозної терапії.
Чи обмежується поняття гіпертензії підвищенням артеріального тиску?
Основна ідея вдосконалення існуючих класифікацій АГ полягає в діагностиці підвищеного ступеня ризику серцево-судинного захворювання (ССЗ) у якомога більш ранні терміни і, навпаки, уникненні використання терміна «гіпертензія» щодо осіб із низьким ступенем ризику, які не потребують медикаментозної терапії. Згідно із запропонованим новим визначенням, артеріальна гіпертензія — «прогресуючий серцево-судинний синдром, що має складні та взаємопов'язані етіологічні фактори. Ранні маркери синдрому часто наявні до підвищення АТ; з огляду на це гіпертензію не можна класифікувати лише за дискретними пороговими рівнями АТ. Прогресування захворювання тісно пов'язане з функціональними та структурними порушеннями з боку серця й судин, що спричиняють ураження серця, нирок, мозку, судинного русла та інших органів, ведуть до передчасної захворюваності та смертності» (Giles et al., 2005).
Нова класифікація передбачає виділення нормального АТ і 3 ступенів тяжкості гіпертензії (табл. 1). На відміну від рекомендацій JNC-7 окремо не виділяється поняття передгіпертензії.
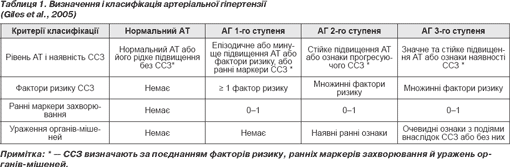
До категорії нормального АТ відносять осіб без серцево-судинних факторів ризику, ранніх маркерів ССЗ, уражень органів-мішеней, звичайно з рівнями АТ < 120/80 мм рт.ст.
АГ 1-го ступеня діагностується в осіб, яких у рекомендаціях JNC-7 відносили до категорії передгіпертензії, у яких є фактори ризику ССЗ або ранні маркери захворювання, але без уражень органів-мішеней. Рівні АТ звичайно в межах від 120/80 до 139/89 мм рт.ст.
АГ 2-го ступеня (ступінь 1 за JNC-7) — рівень АТ ≥ 140/90 мм рт.ст. і/або ≥ 2 маркери захворювання або ранні ознаки ураження органів-мішеней.
АГ 3-го ступеня (ступінь 2 за JNC-7) діагностується в осіб із рівнем АТ ≥ 140/90 мм рт.ст. і/або клінічними ознаками очевидного ураження органів-мішеней або ССЗ або в пацієнтів, які перенесли серцево-судинні події.
Розробники нової класифікації підкреслили, що гіпертензія — «складне серцево-судинне захворювання, що асоціюється з підвищеними рівнями АТ, але не обмежується ними». Вказана характеристика гіпертензії тісно перекликається з її іншим визначенням, запропонованим визначним американським кардіологом Jay Cohn (1998): «АГ — стан порушення функції та структури артерій, асоційований з ендотеліальною дисфункцією, констрикцією або ремоделюванням гладком'язових клітин судин, підвищеним опором до викиду крові з лівого шлуночка і схильністю до розвитку атеросклерозу, часто, але не завжди, маніфестований підвищеним рівнем артеріального тиску». Такий підхід важливий для виявлення та лікування захворювання на більш ранніх стадіях. Отже, сучасна діагностика АГ не обмежується оцінкою рівнів АТ per se, a спрямована на виявлення осіб із підвищеним ступенем ризику ССЗ.
Чому експерти Американського товариства гіпертензії пропонують відмовитися від терміна «передгіпертензія», діагностуючи натомість АГ 1-го ступеня? Нещодавно здійснені дослідження показали, що в пацієнтів із передгіпертензією частіше, ніж в осіб із нормальними рівнями АТ, наявні інші фактори ризику інсульту та серцевих захворювань, такі як гіперхолестеринемія, ожиріння й цукровий діабет (K. Greenlund et al., 2004). Передгіпертензія або гіпертензія була діагностована приблизно в 60 % дорослих осіб у США —67 % чоловіків і 50 % жінок, причому поширеність передгіпертензії збільшувалася з віком (Y. Wang et al., 2004). З огляду на ці дані існує потреба в ретельній оцінці ризику ССЗ, застосуванні активних та якомога більш ранніх профілактичних стратегій у пацієнтів із станом, який у США звичайно позначають як передгіпертензію.
За даними Фремінгемського дослідження, високі нормальні рівні АТ (130–139/85–89 мм рт.ст.) асоціювалися з підвищеним ризиком появи ССЗ, що залежав від віку. Частота виникнення ССЗ протягом 11-річного спостереження в учасників дослідження віком від 35 до 64 років із високим нормальним АТ становила 4 % у жінок і 8 % у чоловіків. В осіб старших вікових груп (65–90 років) цей показник становив відповідно 18 і 25 %. Порівняно з оптимальними рівнями АТ ступінь ризику збільшувався у 2,5 раза (95% довірчий інтервал 1,6–4,1) у жінок і в 1,6 раза (1,1–2,2) у чоловіків (R. Vasan et al., 2001).
У популяційному когортному дослідженні, здійсненому в США, передгіпертензія асоціювалася з підвищеним ризиком великих серцево-судинних подій незалежно від інших факторів ризику (H. Liszka et al., 2005). У цій роботі були обстежені приблизно 32 000 учасників дослідження NHANES I віком від 1 до 74 років. У 93 % осіб із передгіпертензією був наявний принаймні один серцево-судинний фактор ризику. Ступінь ризику ССЗ зростав у 1,79 раза (95% довірчий інтервал 1,40–2,24).
Механізми прогресування передгіпертензії до стійкої АГ та її значення як потужного фактора ризику ССЗ тісно пов'язані з розвитком структурно-функціональних змін в органах-мішенях, атеросклеротичних змін у різних відділах судинного русла, метаболічних порушень, у тому числі ожиріння, дисліпідемій, інсулінорезистентності та цукрового діабету. Безперечно, сучасні класифікації АГ орієнтують лікаря на застосування специфічних підходів, здатних забезпечити зменшення ризику виникнення стійкої АГ й асоційованих із нею судинних захворювань. Крім раннього застосування антигіпертензивної терапії, у багатьох пацієнтів із високим ступенем ризику виправданим є призначення статинів і аспірину.
Чи корисне зниження артеріального тиску в осіб із нормотензією?
Термін «гіпертензія» ще зовсім недавно ототожнювали лише з рівнями АТ, і в рекомендаціях JNC, починаючи з 1977 року, змінювали виключно його порогові показники. У 2002 році з'явилося дослідження, що базувалося на 1 мільйоні спостережень осіб без ССЗ, у яких проспективно спостерігали зміни АТ. Було встановлено, що зв'язок між серцево-судинним ризиком і рівнем АТ є лінійним і безперервним починаючи з рівня 115/70 мм рт.ст. Причому неможливо визначити пороговий рівень АТ, з якого починає зростати ступінь ризику (S. Lewington et al., 2002).
Чи свідчили результати цього дослідження про необхідність рутинного зниження АТ до 115/70 мм рт.ст. і нижче? Очевидно, ні, оскільки до цього часу в жодному дослідженні не доведено здатності такої агресивної антигіпертензивної терапії зменшувати ймовірність основних ускладнень АГ. З іншого боку, зрозуміло, що рівень АТ є чутливою ознакою ураження серцево-судинної системи, важливою мішенню для медикаментозної терапії та критерієм оцінки її ефективності. Але потреба в зниженні рівня АТ залежить від оцінки загального серцево-судинного ризику, що повинна здійснюватися в кожного пацієнта. Крім анамнезу та фізикального дослідження (у тому числі вимірювання АТ різними способами) обов'язковими компонентами обстеження хворих є діагностика уражень органів-мішеней та виявлення факторів ризику ССЗ (ліпідний профіль, мікроальбумінурія, кліренс креатиніну, ЕКГ у 12 відведеннях, стан судин очного дна, дуплексне сканування сонних артерій). Остаточне рішення щодо наявності АГ залежить від глобального ризику ССЗ протягом найближчих 10 років, а не лише рівня АТ. Зокрема, трактування рівня систолічного АТ 135 мм рт.ст. залежить від наявності інших факторів ризику та супутніх захворювань. У хворих із супутнім цукровим діабетом 2-го типу такий рівень АТ розглядається як підвищений і такий, що потребує активної корекції. Натомість за відсутності інших факторів ризику він не розглядається як патологічно підвищений, і його медикаментозна корекція не показана. Пацієнти з більшими, ніж оптимальні, рівнями АТ, у яких наявні інші маркери ризику, потребують різнобічних підходів для модифікації рівня ризику. З цією метою крім відповідних заходів із корекції способу життя та препаратів з антигіпертензивною дією можна призначати ацетилсаліцилову кислоту та статини.
Загалом у клінічній практиці підхід до визначення межових рівнів АТ має істотні обмеження. Зокрема, добре відомо, що три чверті всіх інсультів виникають в осіб із нормотензією. Водночас зниження АТ забезпечує ефект профілактики ускладнень атеросклерозу не лише в пацієнтів з АГ, а й при нормальних вихідних рівнях АТ. Причому ефект лікування наростає при більш вираженому зниженні рівня АТ («the lower the better...»). Яскравим підтвердженням цього правила стало дослідження PROGRESS (2001). У пацієнтів із контрольованими рівнями АТ, які раніше перенесли мозковий інсульт, додаткове зниження систолічного АТ на 10 мм рт.ст. на фоні комбінованої антигіпертензивної терапії дозволяло зменшити ймовірність повторного інсульту на 30–40 %. У дослідженні CAMELOT (2005), також здійсненому в пацієнтів із нормотензією, методом внутрішньосудинного ультразвуку показана можливість зменшення об'єму атероми в коронарній артерії на фоні зниження рівня АТ. Сприятливі наслідки додаткового зниження АТ для запобігання серцево-судинним ускладненням цукрового діабету, у тому числі в пацієнтів з високим нормальним рівнем АТ, переконливо доведені в нещодавно закінченому мегадослідженні ADVANCE (A. Patel et al., 2007). Тривале застосування фіксованої комбінації периндоприлу та індапаміду забезпечило зниження АТ на 10/5 мм рт.ст. Частота серцево-судинних подій вірогідно зменшилася на 18 %, ниркових — на 21 %, причому ефект лікування не залежав від вихідних показників АТ.
Які засоби корекції способу життя ефективні при передгіпертензії?
У чинних узгоджених рекомендаціях засобом вибору у веденні хворих із високими нормальними рівнями АТ є зміни способу життя. Істотного зменшення серцево-судинного ризику можна досягнути шляхом корекції тих факторів ризику, що піддаються модифікації, передусім куріння, гіперхолестеринемії та ожиріння. З огляду на це обов'язково показані зміни способу життя: корекція дієти, зменшення маси тіла, припинення куріння та збільшення фізичних навантажень. Разом з обмеженням споживання солі вказані немедикаментозні заходи потенціюють ефект зниження АТ. Утім у пацієнтів із цукровим діабетом або хронічним нирковим захворюванням все одно одразу показана медикаментозна терапія.
У настановах JNC-7 (A. Chobanian et al., 2003) вказано 5 заходів із немедикаментозного лікування пацієнтів із передгіпертензією, що мають доведену здатність знижувати рівень АТ й запобігати виникненню стійкої АГ:
— Дієта типу DASH, що містить багато калію (у фруктах і овочах) і кальцію (у молочних продуктах). У ній обмежений уміст загальних та насичених жирів, м'ясних та солодких продуктів (L. Svetkey, 2005). Її ефективність для зниження рівня АТ була підтверджена в дослідженні PREMIER (L. Appel et al., 2003).
— Зменшення маси тіла, що забезпечує суттєве зниження АТ (нормальний індекс маси тіла — від 18,5 до 24,9 кг/м2). Метааналіз 25 рандомізованих контрольованих досліджень виявив, що зменшення маси тіла на 1 кг асоціювалося із зниженням показників систолічного й діастолічного АТ приблизно на 1 мм рт.ст. (J. Neter et al., 2003).
— Обмеження споживання солі — не більше 6 г на день. В епідеміологічних дослідженнях встановлено стійкий прямий зв'язок між споживанням натрію й рівнем АТ. Натомість зменшення вмісту натрію в їжі забезпечує зниження АТ (L. Svetkey, 2005).
— Регулярна фізична активність, принаймні 30 хвилин на день, бажано щодня. Існує негативний кореляційний зв'язок між обсягом фізичних навантажень і виникненням АГ, незалежно від віку та етнічної прилежності (L. Svetkey, 2005).
— Помірне споживання алкоголю (не більше 2 унцій на день у чоловіків або 1 унції в жінок, 1 унція = 28,57 г) (L. Svetkey, 2005). Натомість надмірне споживання алкоголю призводить до підвищення рівня АТ.
Медикаментозна профілактика артеріальної гіпертензії
Очевидно, підставою для застосування антигіпертензивних засобів із метою профілактики розвитку стійкої АГ може бути наявність інших факторів ризику ССЗ. Із позицій доказової медицини можливість ранньої медикаментозної профілактики або сповільнення початку АГ оцінена лише в плацебо-контрольованому дослідженні TROPHY. У нього включали раніше не лікованих пацієнтів віком від 30 до 65 років із рівнями АТ 120–139/80–89 мм рт.ст. (S. Julius et al., 2006). Вихідний рівень АТ у всіх учасників дослідження під час трьох візитів до клініки становив ≤ 139/85–89 або 130–139/ ≤ 89 мм рт.ст.
На початку дослідження пацієнтів рандомізували подвійним сліпим методом для прийому плацебо або кандесартану 16 мг на добу. Через 2 роки всі пацієнти в групі кандесартану переходили на прийом плацебо, і всі пацієнти продовжували прийом плацебо ще протягом 2 років. Рівні АТ оцінювали на початку дослідження й надалі з тримісячними інтервалами. Пацієнтам в обох групах радили також здійснювати заходи з корекції способу життя..
Основною кінцевою точкою дослідження був розвиток АГ. Її визначали за такими критеріями:
— систолічний АТ ≥ 140 мм рт.ст. і/або діастолічний АТ ≥ 90 мм рт.ст. підчас будь-якого з трьох клінічних візитів, здійснених у період дослідження, або під час останнього візиту;
— систолічний АТ ≥ 160 мм рт.ст. і/або діастолічний АТ ≥ 100 мм рт.ст. під час будь-якого клінічного візиту;
— виявлене дослідником ураження органів-мішеней або інший стан, що потребує медикаментозного лікування.
Після досягнення кінцевої точки призначали лікування метопрололу сукцинатом сповільненого вивільнення в дозі 50 мг або гідрохлоротіазидом 12,5 мг. Лікуючі лікарі могли також призначати будь-які антигіпертензивні засоби, за винятком АРА ІІ. Здійснювалося подальше амбулаторне спостереження.
Усього в 71 центрі в США у дослідження включили 809 осіб (59 % — чоловіки, середній вік — 49,0 року). Для підсумкового аналізу були доступні дані 772 учасників дослідження (391 — у групі кандесартану і 381 — плацебо). Протягом перших 2 років дослідження АГ виникла у 154 (40,4 %) пацієнтів у групі плацебо порівняно з 53 (13,6 %) пацієнтами в групі кандесартану, що відповідало відносному зниженню ризику на 66,3 % (р < 0,0001). Через 4 роки гіпертензія виникла у 240 (63,0 %) пацієнтів у групі плацебо і 208 (53,2 %) у групі кандесартану (відносне зниження ризику на 15,6 %; р < 0,0069). Сприятливий ефект кандесартану не залежав від вихідного рівня АТ, віку, статі, індексу маси тіла. Середній період часу до розвитку гіпертензії становив 3,3 року в групі кандесартану порівняно з 2,2 року в групі плацебо. Під час перших 2 років дослідження рівень систолічного АТ у групі кандесартану знижувався приблизно на 10 мм рт.ст. Після припинення приймання активного препарату рівень систолічного АТ залишався на 2,0 мм рт.ст., а діастолічного АТ — на 1,1 мм рт.ст. нижчим, ніж у групі плацебо.
Лікування передгіпертензії кандесартаном характеризувалося доброю переносимістю. Частота виникнення небажаних подій протягом 4-річного спостереження була подібною в обох групах. Протягом перших 2 років дослідження серйозні небажані події виникли у 3,5 % пацієнтів у групі кандесартану і 5,9 % — у групі плацебо (відмінності невірогідності).
Результати дослідження свідчать на користь припущення, що медикаментозне лікування пацієнтів із межовими рівнями АТ здатне зменшити ймовірність або віддалити виникнення АГ. Через 4 роки (2 роки після припинення прийому кандесартану) спостерігали вірогідне зменшення частоти виникнення АГ в осіб, які отримували кандесартан. Кількість учасників дослідження без АГ була на 26,5 % більшою в групі кандесартану. Отримані результати свідчили, що медикаментозне лікування передгіпертензії дозволяє запобігти формуванню стійкої АГ, причому цей ефект зберігався навіть через 2 роки після припинення прийому кандесартану.
З позицій зниження ризику ССЗ та забезпечення вазопротекції в пацієнтів із межовими показниками АТ найбільш доцільним є застосування препаратів, що блокують ренін-ангіотензинову систему. Антагоністи рецепторів ангіотензину ІІ відрізняються найкращою переносимістю й найменшою кількістю небажаних подій (у тому числі при підвищенні дозування кандесартану), зручністю дозування, одноразовим прийманням і високою спорідненістю до лікування. За необхідності більш відчутне зниження АТ (важливе для досягнення максимального ефекту профілактики ускладнень АГ) забезпечує фіксована комбінація кандесартану з низькою дозою гідрохлоротіазиду.
Місце ацетилсаліцилової кислоти і статинів
З метою первинної або вторинної профілактики ускладнень АГ в пацієнтів із множинними факторами ризику, цукровим діабетом або ознаками атеросклеротичного ураження судин можуть бути застосовані ацетилсаліцилова кислота і статини.
Ефективність ацетилсаліцилової кислоти для первинної профілактики серцево-судинних подій на фоні адекватного контролю рівня АТ була переконливо доведена в дослідженні НОТ (L. Hansson et al., 1998). У цьому класичному дослідженні приймання ацетилсаліцилової кислоти в дозі 75 мг на добу не вплинуло на контроль рівня АТ антигіпертензивними засобами. У групі пацієнтів, які приймали препарат, було на 15 % менше випадків великих серцево-судинних подій (р = 0,03). Профілактичний ефект ацетилсаліцилової кислоти визначався зменшенням на 36 % кількості випадків інфаркту міокарда (р = 0,002); кількість випадків інсульту в порівнюваних групах не відрізнялася. Цікаво, що ефект препарату в пацієнтів із супутнім цукровим діабетом або ІХС був подібним до такого в загальній популяції учасників дослідження.
Істотне зниження серцево-судинного ризику в пацієнтів з АГ може також забезпечити застосування препаратів із групи статинів. Ефект цих препаратів для первинної та вторинної профілактики серцево- і церебросудинних захворювань доведений не лише в пацієнтів із гіперхолестеринемією, а й у широкого кола пацієнтів з ознаками підвищеного серцево-судинного ризику. Ефективність статинів у пацієнтів з АГ та ознаками підвищеного серцево-судинного ризику була вперше перевірена в нещодавно здійсненому дослідженні ASCOT-LLA (P. Sever et al., 2003). Крім оцінки ефективності двох комбінацій антигіпертензивних засобів, у 10 305 пацієнтів із концентрацією загального холестерину не більше 6,5 ммоль/л порівнювали застосування аторвастатину в дозі 10 мг або плацебо («гілка зниження рівня ліпідів»). Первинним виходом дослідження була кількість випадків нефатального інфаркту міокарда і смерті від ІХС.
Лікування було припинене, коли тривалість спостереження в середньому становила 3,3 року. До цього часу в групі аторвастатину сталося 100 подій, пов'язаних з ІХС, тоді як у групі плацебо — 154 (співвідношення ризику 0,64 [95% довірчий інтервал 0,50–0,83], p = 0,0005). Користь застосування аторвастатину стала очевидною вже протягом першого року спостереження. У заздалегідь визначених підгрупах дослідження результати лікування аторвастатином суттєво не відрізнялися. Зокрема, було зареєстроване вірогідне зменшення кількості фатальних і нефатальних інсультів (89 в групі аторвастатину проти 121 в групі плацебо, співвідношення ризику 0,73 [0,56–0,96], p = 0,024), всіх серцево-судинних подій (389 проти 486, 0,79 [0,69–0,90], p = 0,0005), а також усіх коронарних подій (178 проти 247, 0,71 [0,59–0,86], p = 0,0005). Кількість випадків смерті становила 185 у групі аторвастатину й 212 в групі плацебо (0,87 [0,71–1,06], p = 0,16). Приймання аторвастатину супроводжувався зменшенням концентрації загального холестерину в сироватці через 12 місяців приблизно на 1,3 ммоль/л, через 3 роки — на 1,1 ммоль/л. Отже, застосування малої дози аторвастатину, на додаток до контролю рівня АТ антигіпертензивними засобами, супроводжувалось істотним зменшенням ризику серцево-судинних ускладнень АГ. Вказаний ефект був асоційований із корекцією дисліпідемії на фоні приймання препарату з групи статинів. Водночас, з огляду на відсутність виразної вихідної гіперхолестеринемії, є підстави думати про неліпідні механізми вазопротекторної дії аторвастатину, що забезпечили зменшення ризику основних судинних ускладнень АГ.
Висновки
Ключовим аспектом обстеження пацієнтів із високими нормальними показниками АТ є оцінка рівня серцево-судинного ризику, що визначається супутніми факторами ризику та ураженнями органів-мішеней. За відсутності дискретного порогового рівня АТ його зниження за допомогою немедикаментозних засобів і антигіпертензивних препаратів показане багатьом пацієнтам із високими нормальними показниками АТ, у яких є супутні захворювання нирок, цукровий діабет, ознаки атеросклеротичного ураження судинного русла та інші чинники підвищеного ризику. З позицій доказової медицини лікування багатьох пацієнтів із високим ступенем ризику серцево-судинних ускладнень повинно включати також ацетилсаліцилову кислоту та статини. Усім пацієнтам із високими нормальними рівнями АТ показані заходи з корекції способу життя та регулярний контроль рівня АТ.
1. Appel L.J., Champagne C.M., Harsha D.W. et al., for the Writing Group of the PREMIER Collaborative Research Group. Effects of comprehensive lifestyle modification on blood pressure control: main results of the PREMIER clinical trial // JAMA. — 2003. — Vol. 289. — P. 2083-2093.
2. Сhobanian A.V., Bakris G.L., Black H.R. et al., and the National High Blood Pressure Education Program Coordinating Committee, The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. The JNC 7 report // JAMA. — 2003. — Vol. 289. — P. 3560-3572.
3. Giles T.D. The new definition of hypertension. Program and abstracts from the 20th Annual Scientific Meeting of the American Society of Hypertension; May 14–18, 2005; San Francisco, California.
4. Greenlund K.J., Croft J.B., Mensah G.A. Prevalence of heart disease and stroke risk factors in persons with prehypertension in the United States, 1999–2000 // Arch. Intern. Med. — 2004. — Vol. 164. — P. 2113-2118.
5. Hansson L., Zanchetti A., Carruthers S.G. et al. Effects of intensive blood pressure lowering and low-dose aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment (HOT) trial // Lancet. — 1998. — Vol. 351. — P. 1755-1762.
6. Julius S., Nesbitt S.D., Egan B.M. et al., the Trial of Preventing Hypertension (TROPHY) Study Investigators. Feasibility of treating prehypertension with an angiot ensin-receptor blocker // N. Engl. J. Med. — 2006. — Vol. 354. — P. 1685-1697.
7. Lewington S., Clarke R., Qizilbash N. et al. Prospective studies collaboration. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 pro spective studies // Lancet. — 2002. — Vol. 60. — P. 1903-1913.
8. Liszka H.A., Mainous A.G., King D.E. et al. Prehypertension and cardiovascular morbidity // Ann. Fam. Med. — 2005. — Vol. 3. — P. 294-299.
9. Mancia G., De Backer G., Dominiczak A. et al. 2007 Guidelines for the management of arterial hypertension // Europ. Heart J. — 2007. — Vol. 28. — P. 1462-1536.
10. Neter J.E., Stam B.E., Kok F.J., Grobbee D.E., Geleijnse J.M. Influence of weight reduction on blood pressure: a meta-analysis of randomized controlled trials // Hypertension. — 2003. — 42. — 878-884.
11. Patel A. and ADVANCE Collaborative Group. Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial // Lancet. — 2007. — Vol. 370. — P. 829-840.
12. PROGRESS Collaborative Group. Randomised trial of a perindopril-based blood-pressure-lowering regimen among 6105 individuals with previous stroke or transient ischaemic attack // Lancet. — 2001. — Vol. 358. — P. 1033-1041.
13. Sever P.S., Dahl ц f B., Poulter N.R. et al., for the ASCOT investigators. Prevention of coronary and stroke events with atorvastatin in hypertensive patients who have average or lower-than-average cholesterol concentrations, in the Anglo-Scandinavian Cardiac Outcomes Trial — Lipid Lowering Arm (ASCOT-LLA): a multicentre randomised controlled trial // Lancet. — 2003. — Vol. 361. — P. 1149-1158.
14. Svetkey L.P. Management of prehypertension // Hypertension. — 2005. — Vol. 45. — P. 1056-1061.
15. Wang Y., Wang Q.J. The prevalence of prehypertension and hypertension among US adults according to the new Joint National Committee guidelines // Arch. Intern. Med. — 2004. — Vol. 164. — P. 2126-2134.
