Журнал «Медицина неотложных состояний» 6 (45) 2012
Вернуться к номеру
Місце пріоритетних факторів у лікувально-діагностичній тактиці у пацієнтів із гострим розлитим перитонітом
Авторы: Слонецький Б.І., Максименко М.В., Керашвілі С.Г., Лобанов С.М., Довженко О.Д., Ахмед М.О. Батавіл, Національна медична академія післядипломної освіти імені П.Л. Шупика, м. Київ, Київська міська клінічна лікарнія швидкої медичної допомоги
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Разделы: Клинические исследования
Версия для печати
В основу роботи покладений аналіз результатів діагностики та лікування на догоспітальному етапі 194 хворих із гострими захворюваннями органів черевної порожнини, що ускладнилися розлитим перитонітом, які були госпіталізовані і перебували на лікуванні в хірургічних відділеннях Київської міської клінічної лікарні швидкої медичної допомоги.
Отримані результати виявили чималу низку дискусійних та негативних тенденцій, що потребують подальшого конструктивного вирішення. Було встановлено, що серед госпіталізованих із гострим розлитим перитонітом — 55 (28,35 %) пацієнтів похилого та старечого віку (майже кожен третій), летальність серед яких становить 51,52 та 63,64 % відповідно. Госпіталізація пізніше доби мала місце у третини хворих — 67 (34,53 %) пацієнтів. На догоспітальному етапі 120 (61,85 %) пацієнтам надавалась допомога фахівцями з базовою та неповною вищою медичною освітою, що супроводжувалося збільшенням діагностичних помилок у 1,82 раза та скороченням необхідного об’єму лікувального процесу.
Запропоновано окремі напрямки щодо вдосконалення рівня невідкладної медичної допомоги на догоспітальному етапі у пацієнтів із гострим розлитим перитонітом.
В основу работы положен анализ результатов диагностики и лечения на догоспитальном этапе 194 больных с острыми заболеваниями органов брюшной полости, осложнившимися разлитым перитонитом, которые были госпитализированы и находились на лечении в хирургических отделениях Киевской городской клинической больницы скорой медицинской помощи.
Полученные результаты выявили много дискуссионных проблем и негативных тенденций, требующих последовательного конструктивного решения. Было установлено, что среди госпитализированных с острым разлитым перитонитом — 55 (28,35 %) пациентов пожилого и старческого возраста (почти каждый третий), летальность среди которых составляет 51,52 и 63,64 % соответственно.
Госпитализация позже суток имела место у трети больных — 67 (34,53 %) пациентов. На догоспитальном этапе 120 (61,85 %) пациентам оказывалась помощь специалистами с базовым и неполным высшим медицинским образованием, что сопровождалось увеличением диагностических ошибок в 1,82 раза и сокращением необходимого объема лечебного процесса.
Предложены отдельные направления по совершенствованию уровня неотложной медицинской помощи на догоспитальном этапе у пациентов с острым разлитым перитонитом.
This paper is based on the analysis of diagnostic and treatment outcomes at prehospital stage of 194 patients with acute abdominal diseases complicated with general peritonitis. These patients were hospitalized and underwent treatment in surgical departments of Kyiv City Clinical Hospital of Emergency Medical Care.
The findings showed a lot of debatable problems and negative trends requiring sequential constructive solutions. It was found that among hospitalized patients with acute general peritonіtis there were 55 (28.35 %) elderly and senile patients (almost every third), the fatality rate among them is 51.52 and 63.64 % respectively.
One third of patients — 67 (34.53 %) — were hospitalized later then one day. Prehospitally 120 (61.85 %) patients were assisted by experts with basic and incomplete higher medical education that was accompanied by an increase in diagnostic errors of 1.82 times and a reduction in the required amount of patient care.
Some directions to improve the level of emergency medical care at prehospital stage in patients with acute peritonitis are offered.
гострий розлитий перитоніт, невідкладна медична допомога.
острый разлитой перитонит, неотложная медицинская помощь.
acute general peritonitis, emergency medical care.
Вступ
Вирішення чималої низки медичних проблем сучасності нерідко складається з досить зрозумілого ланцюжка, кожна з ланок якого доволі часто впливає на кінцевий результат. Саме тому, здавалось би, діагностика та лікування гострих захворювань органів черевної порожнини, що ускладнилися розлитим перитонітом, за такий тривалий час існування мусили б вичерпатися та не ставати підставою для фатальних наслідків. Адже існує припущення, що вже навіть у ІІІ тисячолітті до нашої ери давньоєгипетські лікарі мали елементарну уяву про прояви перитоніту і намагалися його лікувати. Так, у ІІІ столітті до нашої ери грецький лікар Ерзострат при накопиченні гною в черевній порожнині намагався видаляти його через розрізи в пахвинних ділянках. У період знахарської медицини усі запальні захворювання органів черевної порожнини об’єднувались загальним поняттям «антонів вогонь» і вважалися невиліковними, їх в основному лікували терапевти. І лише в 1881 році вперше у світі московський хірург А.І. Шміт виконав успішну лапаротомію при розлитому перитоніті, що був викликаний нагноєнням селезінки при малярії.
Однак, незважаючи на досить тривалий історичний тернистий шлях, навіть сьогодні особливості перебігу та лікування гострих захворювань органів черевної порожнини за умови їх ускладнення розлитим перитонітом супроводжуються в окремих категоріях хворих ускладненнями — до 29–68 % [4, 6] та летальністю — від 39 до 78 % [5, 7].
Мета роботи, що є фрагментом комплексної науково-дослідної тематики кафедри медицини невідкладних станів Національної медичної академії післядипломної освіти імені П.Л. Шупика МОЗ України (№ 0104V000257), полягає в аналізі деяких пріоритетних факторів при наданні медичної допомоги хворим із гострими захворюваннями органів черевної порожнини, що ускладнилися розлитим перитонітом.
Матеріал та методи дослідження
Робота ґрунтується на аналізі особливостей впливу людського ресурсу на наслідки діагностики та лікування на догоспітальному етапі 194 хворих із гострими захворюваннями органів черевної порожнини, що ускладнилися розлитим перитонітом, які були госпіталізовані в хірургічні відділення Київської міської клінічної лікарні швидкої медичної допомоги. В усіх хворих при госпіталізації і під час перебування в стаціонарі застосовували сучасні необхідні клінічні, інструментальні й лабораторні методи дослідження.
Результати дослідження та їх обговорення
Застосування сучасної лікувально-діагностичної доктрини у пацієнтів із гострими захворюваннями органів черевної порожнини, що ускладнилися розлитим перитонітом, починаючи з догоспітального етапу принципово залежить від адекватності соціального сприйняття та економічного забезпечення загальновизнаних стандартів. Саме тому аналіз окремих пріоритетних факторів дозволяє глибше розуміти недоліки лікувального процесу та стає підставою до пошуку нових рішень їх усунення.
Відстежуючи окремі тенденції серед 194 пацієнтів із гострими захворюваннями органів черевної порожнини, що ускладнилися розлитим перитонітом, автори виявили, що майже кожен третій пацієнт був похилого та старечого віку (рис. 1), а агресивність перебігу захворювання та особливості його лікування супроводжуються у цій категорії летальністю — 51,52 та 63,64 % відповідно, у довгожителів навіть 80 %.
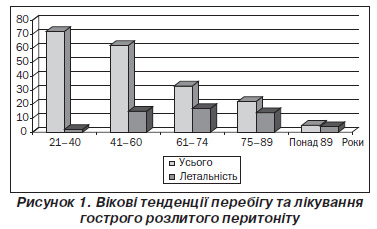
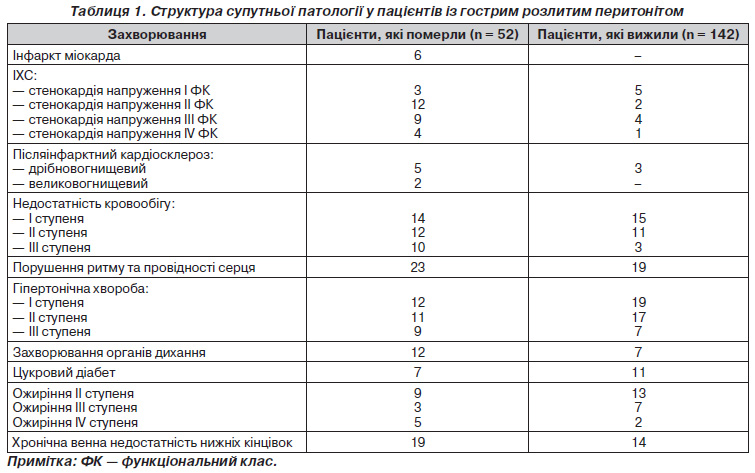
Для пошуку окремих причин цих негативних тенденцій був здійснений ретроспективний аналіз історій хвороб щодо структури супутньої патології (табл. 1). Отримані результати виявили факт значного превалювання у пацієнтів із фатальним результатом лікування захворювань серцево-судинної та дихальної систем.
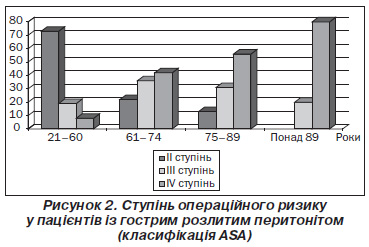
Саме тому стає зрозумілою структура ризику проведення оперативних втручань (класифікація АSA) у пацієнтів із гострими захворюваннями органів черевної порожнини, що ускладнилися розлитим перитонітом (рис. 2). Адже серед 33 пацієнтів похилого віку у 26 осіб ризик оперативного втручання був III та IV ступеня, а серед 22 хворих старечого віку в 12 (56 %) осіб ризик був IV ступеня.
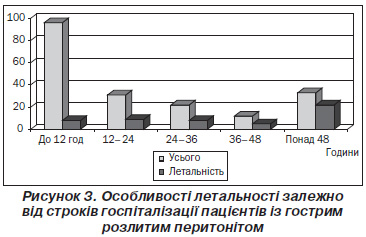
За результатами аналізу особливостей госпіталізації хворих із гострим розлитим перитонітом виявлені досить негативні тенденції (рис. 3). Дивує той факт, що навіть в умовах багатомільйонного міста післядобова госпіталізація мала місце у 67 (34,53 %) пацієнтів, серед яких половина хворих — 33 (49,25 %) були доставлені в медичний заклад пізніше 48 годин із моменту захворювання, що і знайшло своє відображення у високій летальності, яка настала у 22 (66,7 %) випадках.
Аналіз результатів оцінки негативних тенденцій у пацієнтів із гострими захворюваннями органів черевної порожнини, що ускладнилися розлитим перитонітом, усе більше переконує в необхідності застосування сучасних досягнень із дотриманням діагностико-лікувального протоколу вже починаючи з догоспітального етапу. Адже в Україні в 2011 році мало місце 13 929 369 звернень по швидку медичну допомогу, що забезпечувалась 3365 бригадами (1201 — загальнопрофільні лікарські, 275 — спеціалізовані, 1889 — фельдшерські), тобто спостерігається особливість переважного надання невідкладної медичної допомоги в державі фахівцями з базовою та неповною вищою медичною освітою. Однак доречно відзначити, що порівняно з 2010 роком кількість спеціалізованих бригад в Україні зменшилась на 50, що може бути досить негативною тенденцією до їх зникнення вже протягом найближчих 5–6 років. Подібна тенденція спостерігається й у місті Києві, де в 2011 році бригадами швидкої медичної допомоги здійснено 418 662 виїзди, що на 4582 менше, ніж у 2010 році — 423 244 виїзди, а лікування надавалось здебільшого 57 фельдшерськими та 52 лікарськими загальнопрофільними бригадами.
Не заглиблюючись в особливості педагогічної підготовки лікарів із медицини невідкладних станів та фахівців із базовою та неповною вищою медичною освітою, безумовно, кожного пацієнта з будь-яким захворюванням, особливо в критичному стані, цікавить державна доктрина не тільки збереження життя хворого, а навіть попередження можливих ускладнень, що можуть мати негативний фізичний чи соціальний наслідок.
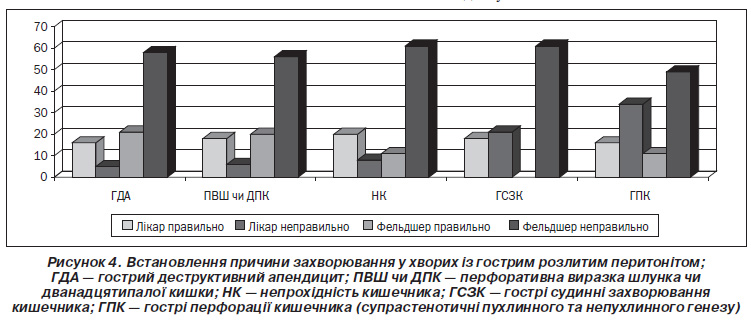
Не протиставляючи між собою лікарів із медицини невідкладних станів та фахівців із базовою та неповною вищою медичною освітою, а маючи на меті прагматичну оцінку сучасних реалій та оптимістичне майбутнє, автори провели аналіз діагностики причин захворювання на підставі 194 анкет пацієнтів, які були госпіталізовані з приводу гострих захворювань органів черевної порожнини, що ускладнилися розлитим перитонітом, і виявили не зовсім приємні тенденції (рис. 4). Так, серед 194 госпіталізованих хворих 120 пацієнтів були доставлені фахівцями з базовою та неповною вищою медичною освітою, тоді як лікарями — лише 74 хворих.
Отримані результати ще раз переконали в необхідності не скорочення, а, навпаки, збільшення кількості не лише загальнопрофільних, але і спеціалізованих лікарських бригад, адже вони зменшують, на відміну від фахівців із базовою та неповною вищою медичною освітою, діагностичні помилки майже удвічі (в 1,82 раза). Тобто за таких умов надання невідкладної медичної допомоги кожному третьому хворому з гострим розлитим перитонітом унаслідок неправильної діагностики фахівці з базовою та неповною вищою медичною освітою не лише не попереджують фатальний наслідок чи ускладнення, але й не проводять лікування чи взагалі лікують надумане захворювання.
З аналізу особливостей надання невідкладної медичної допомоги пацієнтам із гострими захворюваннями органів черевної порожнини, що ускладнилися розлитим перитонітом, можна зробити висновок, що питання спадковості в протоколі лікувально-діагностичного комплексного підходу залишається дискусійним.
Безумовно, державна доктрина мусить ґрунтуватися на юридичному підґрунті. Серед усіх чинних законодавчих актів назвемо лише накази МОЗ України № 500 та 370 [1, 2], що чітко урегульовують забезпеченість проведення невідкладної медичної допомоги починаючи з догоспітального етапу. Це може знайти (алгоритм 1) своє відображення і в запропонованому алгоритмі. Однак при госпіталізації у медичні заклади для пацієнтів не створено повноцінних багатофункціональних відділень невідкладної допомоги і, як наслідок цього, відсутня сучасна ефективна доктрина етапного лікування, коли під час госпіталізації до кінця не визначено основне: куди негайно госпіталізувати — в операційну, протишокову палату чи відділення реанімації та інтенсивної терапії і де буде проведена в повному обсязі сучасна повноцінна діагностика та надане патогенетично обґрунтоване лікування відповідно до світових вимог чи економічного забезпечення медичної установи.
На нашу думку (з огляду на наказ № 500 МОЗ України), під час госпіталізації пацієнта з гострим розлитим перитонітом доцільно поєднувати декілька складових лікування з урахуванням стану хворого:
І. Забезпечення самостійного дихання та стабільності серцево-судинної системи, а при неефективності — серцево-легенева реанімація та ШВЛ.
ІІ:
а) заборона прийому їжі та рідини;
б) холод на черевну стінку (елемент для локального охолодження);
в) госпіталізація в положенні лежачи з підведеною головою;
г) зондова декомпресія шлунка;
д) профілактика регургітації, а при її виникненні — лікування наслідків.
ІІІ. Оксигенотерапія.
IV. Інфузійна терапія:
а) катетеризація однієї чи декількох периферичних вен або центральної і периферичної вени;
б) інфузійна терапія — плазмозамінники та інфузійні розчини (NaCl 0,9%, гідроксіетилкрохмаль (рефортан) 6%, декстроза (глюкоза) 5%, ацесоль, трисоль, хлосоль, дисоль — швидкість уведення інфузійних розчинів ґрунтується на ступені гіповолемічного шоку з урахуванням індивідуальних особливостей). При шоці І ступеня використовується інфузія у складі 3 : 1 — 3 кристалоїди (NaCl 0,9%) до 1 колоїда (гідроксиетилкрохмаль (рефортан) 6%) з підтриманням систолічного артеріального тиску (АТ) не нижче 100 мм рт.ст.; при шоці ІІ ступеня слід використовувати інфузію у складі 1 : 1 — 1 кристалоїд (NaCl 0,9%) : 1 колоїд (гідроксіетилкрохмаль (рефортан) 6%) + дексаметазон в/в болюсно 4–8 мг) з підтриманням систолічного АТ не нижче 80 мм рт.ст.; при шоці ІІІ ступеня використовується інфузія у складі 1 : 2 — 1 кристалоїд (NaCl 0,9%) : 2 колоїди (гідроксіетилкрохмаль (рефортан) 6%) + дексаметазон в/в болюсно 8 мг + в/в крапельно допамін 4% — 2 мл розвести на 200 мл 0,9% NaCl починаючи з 6 крапель за 1 хв із наступною корекцією залежно від стану хворого, з підтриманням систолічного АТ не нижче 60 мм рт.ст.).
V. Корекція ускладнень перебігу основного захворювання чи таких, що з’явилися під час госпіталізації, надання невідкладної медичної допомоги та симптоматична терапія.
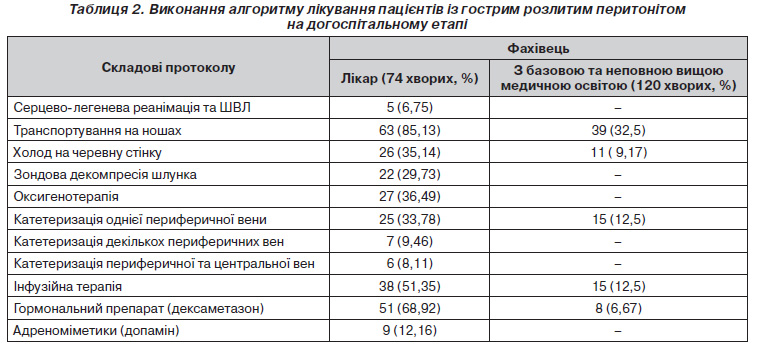
Саме тому, ще раз повертаючись до значення людського ресурсу у наданні невідкладної медичної допомоги під час транспортування пацієнта бригадою швидкої медичної допомоги і ґрунтуючись на результатах аналізу лікування 194 пацієнтів із гострими захворюваннями органів черевної порожнини, що ускладнилися перитонітом, автори виявили також, як і при діагностиці, досить негативні тенденції (табл. 2).
Усі фінансові надходження Київської міської станції швидкої медичної допомоги (КМ СШМД) в 2011 році становили 93 млн 138,0 тис. грн. Середня вартість виїзду однієї бригади швидкої медичної допомоги — 222,46 грн. Витрати на придбання лікарських засобів, виробів медичного призначення, витратних матеріалів, шприців, пристроїв для переливання розчинів тощо у 2011 році становили 2 млн 826,0 тис. грн. У 2011 році витрати на медикаменти на один виклик дорівнювали 4 грн 97 коп., що, мабуть, стало принциповим аргументом і знайшло своє відображення у Постанові КМ України від 5.03.2012 р. № 210 «Про затвердження Порядку та умов надання у 2012 році субвенції з державного бюджету місцевим бюджетам на придбання медикаментів для забезпечення швидкої медичної допомоги» [3]. У кошторисі КМ СШМД враховано цільові видатки в сумі 10 млн грн за рахунок субвенції з державного бюджету на придбання медикаментів. Цей факт усе більше обумовлює необхідність у глибокій трансформації економічних ресурсів державного та страхового характеру з надання алгоритмізованої невідкладної медичної допомоги з відстроченим вирішенням пацієнтом фінансових питань.
Висновки
1. Створення прозорої доктрини надання невідкладної медичної допомоги відповідно до чинного законодавства та особливостей економічного забезпечення медичної галузі.
2. Розгляд альтернативних способів збільшення фінансування невідкладної медичної допомоги для ефективного проведення лікувально-діагностичного протоколу відповідно до сучасних вимог (європейських чи інших протоколів або стандартів).
3. Створення оптимальних умов надання медичної допомоги здебільшого спеціалізованими та лікарськими бригадами, з підвищенням їх професійного рівня. Особливу увагу слід звернути на підготовку фахівців із базовою та неповною вищою медичною освітою.
4. Створення у місті Києві національного інституту, який ефективно узагальнить світові тенденції, врахує державні та регіональні особливості щодо надання невідкладної медичної допомоги і буде обґрунтовано контролювати рівень надання екстреної та невідкладної медичної допомоги на різних етапах і адекватно його вдосконалювати.
1. Наказ Міністерства охорони здоров’я України № 370 від 01.06.2009 року. «Про єдину систему надання екстреної медичної допомоги».
2. Наказ Міністерства охорони здоров’я України № 500 від 29.08.2008 року. «Про заходи щодо удосконалення надання екстреної медичної допомоги населенню в Україні».
3. Постанова КМ України від 5.03.2012 р. № 210 «Про затвердження Порядку та умов надання у 2012 році субвенції з державного бюджету місцевим бюджетам на придбання медикаментів для забезпечення швидкої медичної допомоги».
4. Abicht T., Jones C., Coyan G., Stites S., Moncure M. A Technique for the Surgical Treatment of Distal Intestinal Obstructive Syndrome by Hand-assisted Laparoscopy // Surg. Laparosc. Endosc. Percutan. Tech. — 2012. — № 3. — P. 142-146.
5. Delibegovic S., Markovic D., Hodzic S. APACHE II scoring system is superior in the prediction of the outcome in critically ill patients with perforative peritonitis // Med. Arh. — 2011. — № 2. — P. 82-85.
6. Van Esch S., Krediet R.T., Struijk D.G. Prognostic factors for peritonitis outcome // Contrib. Nephrol. — 2012. — № 7. — P. 264-270.
7. Spyropoulos C., Argentou M., Petsas T., Thomopoulos K., Kehagias I., Kalfarentzos F. Management of gastrointestinal leaks after surgery for clinically severe obesity // Surg. Obes. Relat. Dis. — 2011. — № 4. — P. 27-32.