Журнал «Медико-социальные проблемы семьи» 1 (том 19) 2014
Вернуться к номеру
Проблемы пациенток с экстрофией мочевого пузыря в репродуктивном возрасте
Авторы: Чайка В.К., Железная А.А., Чайка К.В., Гайдадым В.В., Межова О.К. - Донецкий национальный медицинский университет им. М. Горького; Донецкий региональный центр охраны материнства и детства
Рубрики: Акушерство и гинекология
Разделы: Клинические исследования
Версия для печати
Экстрофия мочевого пузыря — один из тяжелейших недугов человека, который требует реконструктивного хирургического лечения в детском возрасте. Чаще всего возникает вопрос о формировании наружных половых органов, а также эстетическое формирование передней брюшной стенки после и/или в зависимости от вида хирургической коррекции порока в детском возрасте. Беременность при экстрофии мочевого пузыря наступает крайне редко. Роды могут быть как через естественные родовые пути, так и путем кесарева сечения, что зависит от состояния женщины.
На базе гинекологического отделения № 1 Донецкого регионального центра охраны материнства и детства наблюдается 7 пациенток после реконструктивных операций в детстве по поводу экстрофии мочевого пузыря, которым была выполнена вагинопластика и пластика передней брюшной стенки. Все пациентки имеют типичный анамнез. Из 7 пациенток беременность наступила у 4, из которых 2 были родоразрешены путем операции кесарева сечения, а у 2 в сроке 9–10 и 18–19 недель произошло самопроизвольное прерывание беременности. Вагинопластика является высоко успешной в женской популяции при экстрофии мочевого пузыря при условии, если выполняется в репродуктивном возрасте с низкими рисками осложнений.
Екстрофія сечового міхура — одне з найтяжчих страждань людини, що вимагає реконструктивного хірургічного лікування в дитячому віці. Найчастіше виникає питання про формування зовнішніх статевих органів, а також естетичне формування передньої черевної стінки після та/або залежно від виду хірургічної корекції вади в дитячому віці. Вагітність при екстрофії сечового міхура наступає вкрай рідко. Пологи можуть бути як через природні родові шляхи, так і шляхом кесаревого розтину, що залежить від стану жінки.
На базі гінекологічного відділення № 1 Донецького регіонального центру охорони материнства та дитинства спостерігається 7 пацієнток після реконструктивних операцій у дитинстві з приводу екстрофії сечового міхура, яким була виконана вагінопластика та пластика передньої черевної стінки. Усі пацієнтки мають типовий анамнез. Із 7 пацієнток вагітність наступила у 4, з них 2 були розроджені шляхом операції кесаревого розтину, а у 2 в терміні 9–10 і 18–19 тижнів трапилося мимовільне переривання вагітності. Вагінопластика є високо успішною в жіночій популяції при екстрофії сечового міхура, коли виконується в репродуктивному віці з низькими ризиками ускладнень.
Bladder exstrophy — one of the most severe human defects, requiring reconstructive surgical treatment in childhood. Most often, the question arises about the formation of the external genitalia, as well as aesthetic formation of the anterior abdominal wall after and/or depending on the type of surgical correction of the defect in childhood. Pregnancy in bladder exstrophy occurs very rarely. Delivery can be both natural and by Caesarean section, depending on the condition of women.
On the basis of the gynecological department № 1 of Donetsk regional center of maternity and childhood care there are being observed 7 patients after reconstructive surgery in childhood for bladder exstrophy who underwent vaginoplasty and anterior abdominal wall plasty. All patients have a typical history. Of the 7 patients pregnancy occurred in 4 of them, 2 women had a delivery by Caesarean section, and 2 — spontaneous abortion in the period of 9–10 and 18–19 weeks. Vaginoplasty is highly successful in the female population with bladder exstrophy, when performed in the reproductive age with low risk of complications.
экстрофия мочевого пузыря, порок развития, вагинопластика.
екстрофія сечового міхура, порок розвитку, вагінопластика.
bladder exstrophy, malformation, vaginoplasty.
Статья опубликована на с. 22-26
Экстрофия мочевого пузыря (ЭМП) — это сложный порок развития, относящийся к дизрафиям, при котором отсутствует передняя стенка мочевого пузыря и предлежащий отдел брюшной стенки, имеется расщепление наружных половых органов, уретры и лонного сочленения. Слизистая оболочка при экстрофии мочевого пузыря выпячивается через дефект передней брюшной стенки. В нижних отделах площадки открытого мочевого пузыря находятся устья мочеточников, через которые постоянно вытекает моча. Пролабирующая слизистая ярко-красного цвета часто покрыта папилломатозными разрастаниями, легко травмируется и кровоточит. Размеры экстрофированной площадки колеблются от 3 до 10 см в диаметре. Экстрофированный пузырь имеет нормальное кровоснабжение и нормальный нейромышечный аппарат, а потому, как только произведена пластика мочевого пузыря, он способен иметь полноценную функцию детрузора. Вышеперечисленные аномалии могут быть выражены в разной степени. Разные группы исследователей чаще всего описывают ЭМП в комплексе с аномалиями [1–4], хотя имеются сообщения об изолированном поражении стенки мочевого пузыря, когда его шейка и уретра сформированы (неполная экстрофия или передний пузырный свищ).
Постоянное недержание мочи приносит большие страдания больным и их родителям, требует тщательного ухода за детьми. Открытая слизистая мочевого пузыря, мацерированный кожный покров вследствие постоянного истечения мочи являются источником постоянных болевых ощущений. Слизистая мочевого пузыря под воздействием памперсов или пеленок подвергается эрозии и кровоточит, в перспективе возникают признаки буллезного воспаления. Запах мочи и мокрая одежда (особенно, когда памперсы были недоступны) не позволяют вести больным нормальный образ жизни. А внешний вид некоторых аномалий может даже вызвать шоковое состояние у людей, с ними сталкивающихся [1, 3, 5–7].
По данным разных авторов, в среднем частота ЭМП колеблется от 1 : 10 000 до 1 : 50 000 новорожденных, причем у мальчиков в 3–6 раз чаще, чем у девочек [1]. По данным мировой анкеты экстрофии мочевого пузыря, проведенной итальянскими урологами в 1958 году, на 1175 случаев экстрофии мочевого пузыря оказалось 752 пациента мужского и 392 женского пола. ЭМП не носит наследственного или семейного характера. Риск рождения детей оценивается как 1 : 300, а от детей с экстрофией — 1 : 70. Без хирургического лечения половина детей с ЭМП не доживают до 10-летнего возраста, а 75 % погибают к 15 годам. В литературе встречаются описания единичных случаев, когда неоперированные больные живут 50 лет и более, однако у них нередко (1,1–4,0 %) развиваются злокачественные опухоли экстрофированного мочевого пузыря [3, 8, 9].
История изучения экстрофии мочевого пузыря насчитывает не одно тысячелетие. Первым описанием болезни считают ассирийские таблички, хранящиеся в Британском музее в Лондоне, возраст которых около 4000 лет [9]. В отечественной и зарубежной литературе раньше данный порок развития называли эктопией мочевого пузыря или врожденной расщелиной мочевого пузыря. И только к концу 60-х годов прошлого столетия прочно закрепился термин «экстрофия мочевого пузыря» в русской и bladder exstrophy — в англоязычной литературе [3, 8–10].
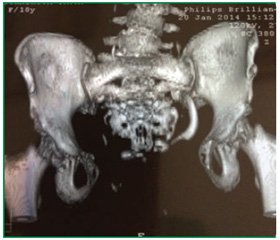
Почти все дети с экстрофией имеют ту или иную степень расхождения лона и/или искривление позвоночника (рис. 1).
Бедра ротированы кнаружи, однако каких-либо проблем в плане тазобедренных суставов и походки обычно не возникает, особенно если реконструкция МП произведена в раннем возрасте.
У детей с ЭМП встречаются и сопутствующие врожденные аномалии. Наиболее часто это паховые грыжи, по данным разных авторов, — от 40 до 73,3 % и крипторхизм — у 20 % пациентов. Наиболее тяжелой и редкой формой порока является экстрофия клоаки, когда расщелина распространяется не только на урогенитальную область, но и на терминальный отдел кишечной трубки (рис. 2).
Распространенность экстрофии клоаки у новорожденных составляет 1 : 200 000–1 : 400 000, причем в соотношении мальчиков к девочкам 2 : 1. В США за год примерно из 100 детей, родившихся с ЭМП, у 15 новорожденных — экстрофия клоаки [3, 9]. При этом крайне редко бывает полное удвоение МП, уретры, влагалища и матки, сочетающееся с экстрофией клоаки [8].
Широкое внедрение ультразвукового исследования (УЗИ) позволило проводить антенатальную диагностику пороков развития, в том числе ЭМП и экстрофии клоаки примерно с 16-й недели беременности, когда в норме полость МП начинает заполняться мочой. Отсутствие при УЗИ нормального МП в сочетании с наличием образования в области передней брюшной стенки и с низким расположением пупка подтверждает наличие экстрофии. В некоторых государствах диагноз ЭМП, установленный внутриутробно, является показанием к прерыванию беременности. Не всегда удается ранняя пренатальная диагностика порока: описаны случаи, когда беременным с 16 недель выполняли УЗИ, но ЭМП была обнаружена только в поздние сроки гестации, а иногда — при рождении. Если антенатальная диагностика не проводилась, то клиническая картина ЭМП настолько характерна, что диагноз обычно ставится сразу при рождении непосредственно в родильном зале.
Какова задача врача при лечении данного порока? Важно решить, возможно ли обеспечить ребенку, здоровому во всех других отношениях, активную продуктивную жизнь, или он будет обречен на уединение, дискомфорт и социальную безысходность.
Лечение ЭМП только хирургическое. Основной целью хирургического лечения ЭМП является создание резервуара для мочи достаточной емкости, который не являлся бы препятствием к оттоку из верхних мочевыводящих путей, но который можно было бы произвольно опорожнять, при этом в промежутках между мочеиспусканиями мочевой резервуар обеспечивал бы герметичность и адаптацию к увеличивающемуся объему жидкости. По мнению большинства авторов, помимо всего вышеперечисленного, лечение должно включать предупреждение инфекции мочевыводящих путей, исключать травматизацию открытой слизистой МП, по возможности формировать лонное сочленение с «замыканием» тазового кольца, а также формировать наружные половые органы [4, 7, 8, 10]. Все эти постулаты актуальны и сегодня. Несмотря на значительные успехи медицины вообще и детской хирургии в частности, данная проблема остается одной из наиболее сложных.
Среди большого числа оперативных вмешательств, проводимых по поводу ЭМП, можно выделить три группы:
— реконструктивно-пластические операции, направленные на пластику МП и брюшной стенки за счет местных тканей или использование различных пластических материалов;
— пересадка мочеточников в сигмовидную кишку с созданием антирефлюксного механизма;
— создание изолированного (артифициального) МП.
За рубежом большое внимание уделяется косметическому эффекту оперативного лечения порока развития, формированию пупка и эстетической реконструкции лона и передней брюшной стенки [4, 11].
Результаты реконструктивно-пластических операций разные. Противоречивость данных, представленных в литературе разными авторами, не позволяет окончательно выбрать вид и способ лечебной тактики, посредством которых возможно достичь максимальной эффективности и однозначно относиться к определенному типу оперативного вмешательства. В то время как одни авторы указывают на преобладание благоприятных исходов, другие пессимистически относятся к определенному виду хирургического лечения ЭМП. По мнению большинства, ведущим в оценке результатов пластической операции должно быть функциональное состояние сформированного органа [1, 7, 8, 10]. Показатель выживаемости при ЭМП значительно вырос, достигнув 70 %, что лишний раз доказывает необходимость срочного, полноценного, всеобъемлющего лечения детей с данной патологией [3].
Однако в период полового созревания и начала половой жизни возникают проблемы несколько иного рода. Так, с гинекологической точки зрения, возникает вопрос о формировании наружных половых органов при правильно сформированных внутренних половых органах, с последующим эстетическим формированием передней брюшной стенки (рис. 3, 4) в зависимости от вида хирургической коррекции порока в детском возрасте. Как правило, матка нормальных размеров или имеется аномалия (удвоение, перегородка в полости матки, двурогая и т.д.), маточные трубы и яичники в норме, шейка матки смещена или расположена на передней стенке влагалищного свода, а вход во влагалище смещен кверху и резко сужен.
На современном этапе все больные, которым проводится лечение экстрофии, ведут полноценную жизнь и наблюдаются до взрослого возраста. Когда удержание приобретено, приоритеты сдвигаются к вопросам косметического результата формирования брюшной стенки и половых органов и, в конечном счете, сексуальной функции у старших подростков и молодых взрослых. Тем не менее большинство исследователей сходятся во мнении, что дальнейшие операции на гениталиях требуются со временем у 80 % пациенток, лечившихся по поводу ЭМП, со средним периодом наблюдения 14,1 года [8–10]. Однако значительная доля таких пациенток не удовлетворены косметическим результатом формирования их наружных гениталий, испытывают беспокойство по поводу своей сексуальной активности, страдают от психосексуальной дисфункции и отмечают сниженное качество жизни [5, 9]. Авторы верят, что подавляющему большинству пациенток с ЭМП требуется генитальная реконструкция, когда они достигают пубертатного возраста, не только для проведения желаемой косметической операции, но также из-за вагинального стеноза.
Вопрос наступления и вынашивания беременности у пациенток с ЭМП в анамнезе требует детального подхода, несмотря на то, что способность к оплодотворению у них не представляет особой проблемы. Однако главная сложность возникает во время беременности — выпадение шейки матки или самой матки. Это может произойти, если у женщин в прошлом была произведена уретеросигмостомия без остеотомии костей таза, а не этапная реконструкция [12]. Женщинам, перенесшим как пластику МП, так и уретеросигмостомию рекомендуется производить родоразрешение путем кесарева сечения. Из-за анатомических особенностей у этих пациенток может возникать пролапс гениталий, что затрудняет вынашивание беременности. По данным литературы, около 50 % женщин сталкиваются с пролапсом, и мало кто вынашивает более двух детей. Роды могут быть как через естественные родовые пути, так и путем кесарева сечения, что зависит от состояния женщины.
Так, в научной литературе имеется сообщение о 26 женщинах с описываемой аномалией, родивших 33 ребенка (произвольные роды — 27, кесарево сечение — 6), при этом только 14 женщин подвергались корригирующим операциям [5]. Другая группа исследователей наблюдала 28 женщин с экстрофией мочевого пузыря, 7 из которых в детстве отвели мочу в кишечник, причем 5 произведена вагинопластика, а 2 — перинеотомия. Все 7 забеременели, но у 4 женщин беременность закончилась произвольными родами, одной произведено кесарево сечение, одна, опасаясь осложнений во время беременности, настояла на аборте, и у одной возник спонтанный аборт [6]. Однако беременность при экстрофии мочевого пузыря наступает крайне редко, поскольку большинство женщин по эстетическим соображениям не живут половой жизнью.
Донецкий региональный центр охраны материнства и детства (ДРЦОМД) как крупнейшее специализированное родовспомогательное учреждение Украины располагает не только кадровой, но и технической возможностью лечения и последующего патронажа пациенток с вышеописанной патологией.
На базе гинекологического отделения № 1 ДРЦОМД наблюдается 7 пациенток после реконструктивных операций в детстве по поводу экстрофии мочевого пузыря, которым была выполнена вагинопластика и пластика передней брюшной стенки (рис. 5). Все пациентки имеют типичный анамнез. Реконструктивные операции проведены в возрасте от 1,2 года до 6 лет. В клинику госпитализированы для решения вопроса о возможности половой жизни, беременности и родов в возрасте от 17 до 21 года. Пациентки хорошо удерживают мочу, осуществляя мочеиспускание трансректально от 3 до 6 раз в сутки. Диаметр наружного отверстия влагалища колебался от 3,5 см до 1,2 см. Менструальная функция, как правило, у них не нарушена. Клинико–биохимические показатели крови в пределах нормы. При МРТ–моделировании костного таза и тазового дна у всех пациенток выявлен диастаз лонного сочленения от 7 до 13 см. При КТ с контрастированием выявлена умеренная пиелоэктазия с одной из сторон. Произведена вагинопластика и пластика передней брюшной стенки. При наступлении беременности рекомендовано родоразрешение путем операции кесарева сечения в перинатальных центрах III уровня.
Из 7 пациенток беременность наступила у 4, из которых у 2 произошли роды путем операции кесарева сечения, а у 2 — самопроизвольное прерывание беременности в сроке 9–10 и 18–19 недель.
Вывод
Таким образом, следует отметить, что ЭМП — один из наиболее сложных врожденных пороков развития, требующих многоэтапных реконструктивных операций. Методы хирургического лечения ЭМП остаются спорными и дебатируются до настоящего времени. Однако хирургическое лечение столь сложного врожденного порока развития требует большого опыта и специального технического обеспечения и должно выполняться в хорошо оснащенных хирургических отделениях. Семья должна быть информирована о том, что в репродуктивном возрасте встанет вопрос о вагинопластике и решении возможности реализации репродуктивных планов. Выполнение вагинопластики высоко успешно в женской популяции при ЭМП, когда выполняется в репродуктивном возрасте с низкими рисками осложнений.
1. Averin V.I. Treatment of bladder exstrophy in newborns / V.I. Averin // Advances in clinical and experimental medicine // Abstracts. — 2003. — Vol. 12. — P. 111.
2. Vesico-intestinal fissure with diphallus / E.G. Hall, A.E. McCandless, P.P. Rickham // Brit. J. Urol. — 1953. — Vol. 25. — P. 219–223.
3. Ашкрафт К.У. Детская хирургия / К.У. Ашкрафт, Т.М. Холдер. — СПб.: Раритет-М, 1999. — С. 11–27.
4. Pelvic and extremity immobilization after bladder exstrophy closure: complications and impact on success / Meldrum K.K., Baird A.D., Gearhart J.P. // J. Urology. — 200. — Vol. 62, № 6. — P. 1109–1113.
5. Complete duplication of the bladder, urethra, vagina, and uterus in girls / [Gastol P., Baka-Jakubiak M., Skobejko-Wlodarska L., Szymkiewicz C.] // Urology. — 2000. — V. 55, № 4. — P. 578–581.
6. Осипов И.Б. Реконструктивно-пластические операции при экстрофии мочевого пузыря у детей: Автореф. дис... д-ра мед. наук / И.Б. Осипов. — СПб., 1996. — 47 с.
7. Shah K.R. Complete genitourinary and colonic duplication: a rare presentation in an adult patient / K.R. Shah, A. Joshi // J. Ultrasound. Med. — 2006. — Vol. 25, № 3. — P. 407–411.
8. Казачков С.А. Хирургическое лечение недержания мочи при экстрофии мочевого пузыря у детей: Автореф. дис... д-ра мед. наук / С.А. Казачков. — М., 1990. — 48 с.
9. Левченко А.Ф. Хирургическое лечение экстрофии мочевого пузыря у детей: Автореф. дис... канд. мед. наук / А.Ф. Левченко. — Л., 1968. — 40 с.
10. Urogynaecological and obstetric issues in women with the exstrophyeepispadias complex / Mathews R.I., Gan M., Gearhart J.P. // BJU Int. — 2003. — Vol. 91. — P. 845–849.
11. Psychosocial and psychosexual development in childhood and adolescence within the exstrophyeepispadias complex / [Ebert A., Scheuering S., Schott G., Roesch W.H.] // J. Urol. — 2005. — Vol. 174. — P. 1094–1099.
12. The exstrophyeepispadias complex: is aesthetic appearance important? / Meyer K.F., Freitas Filho L.G., Martins D.M. [et al.] // BJU Int. — 2004. — Vol. 93. — P. 1062–1068.

/23/23.jpg)
/23/23_2.jpg)
/24/24.jpg)
/24/24_2.jpg)