Журнал «Neoplasm» 1(13) 2014
Вернуться к номеру
Значення Кi-67 у лікуванні хворих на рак шийки матки IIВ стадії
Авторы: Крижанівська А.Є., Селезньов О.О., Дяків І.Б., Гнидюк М.І. - Івано-Франківський національний медичний університет; Клініко-діагностичний центр CSD Health Care, м. Київ; Івано-Франківський клінічний онкологічний диспансер
Рубрики: Онкология
Разделы: Клинические исследования
Версия для печати
Вперше проведено визначення показника Кi-67 у пухлині шийки матки на біопсійному та операційному матеріалі після неоад’ювантної хіміотерапії й виявлено зміну його експресії залежно від форми росту пухлини, відповіді пухлини та лікувального патоморфозу. Виявлено, що чим нижчий показник Кi-67, тим кращі безпосередні результати лікування. Підвищення рівня експресії Кi-67 в пухлині шийки матки після неоад’ювантних курсів хіміотерапії свідчить про те, що залишаються більш агресивні пухлинні клітини, які не були зруйновані хіміотерапією. Але не виявлено вірогідної різниці в експресії Кi-67 залежно від клініко-морфологічних показників ефективності лікування та виживаності хворих на рак шийки матки ІІВ стадії. 3-річна загальна виживаність при індексі Кi-67 нижче медіани (< 50 %) становила 100,0 %, а при Кi-67 вище медіани (> 50 %) — 89,3 %.
Впервые проведено определение показателя Кi-67 в опухоли шейки матки на биопсийном и операционном материале после неоадъювантной химиотерапии и выявлено изменение его экспресии в зависимости от формы роста опухоли, ответа опухоли и лечебного патоморфоза. Выявлено, что чем ниже показатель Кi-67, тем лучше непосредственные результаты лечения. Повышение уровня экспрессии Кi-67 в опухоли шейки матки после неоадъювантных курсов химиотерапии свидетельствует о том, что остаются более агрессивные опухолевые клетки, которые не были разрушены химиотерапией. Но не обнаружено достоверной разницы в экспрессии Кi-67 в зависимости от клинико-морфологическими показателей эффективности лечения и выживаемости больных РШМ ІІВ стадии. 3-летняя общая выживаемость при индексе Ki-67 ниже медианы (< 50 %) составила 100,0 %, а при Ki-67 выше медианы (> 50 %) — 89,3 %.
The first time Ki-67 index determination was made in patients with cervical tumor of biopsy and surgery material after neoadjuvant chemotherapy and found out the change of its expression depending on the form of tumor growth, tumor response, and medical pathomorphosis. It is discovered that the lower Ki-67 index, the better direct results of treatment. Increasing of Ki-67 expression in cervical tumor after neoadjuvant courses of chemotherapy shows that more aggressive tumor cells which were not destroyed by chemotherapy remained. However, it is not discovered reliable difference between Ki-67 expression and clinico-morphological indexes of treatment efficacy and survival rate of patients with cervical cancer of IIB stage. 3-year overall survival rate at Ki-67 index below the median (< 50 %) was 100.0 %, and at Ki-67 above the median (> 50 %) — 89.3 %.
рак шийки матки, неоад’ювантна хіміотерапія, молекулярний маркер Кi-67.
рак шейки матки, неоадъювантная химиотерапия, молекулярный маркер Кi-67.
cervical cancer, neoadjuvant chemotherapy, molecular Ki-67 marker.
Статья опубликована на с. 25-29
Однією з найбільш важливих задач сучасної онкогінекології є пошук ознак і властивостей пухлин, на основі яких можна б було прогнозувати перебіг захворювання й визначати адекватну терапію. Слід відмітити, що віддалені результати, перебіг захворювання, пухлинна прогресія, відповідь на хіміотерапію (ХТ), променеву терапію (ПТ) у хворих на рак шийки матки (РШМ) з однією стадією та гістологічним типом пухлин, лікування досить варіабельні [4, 5]. Це можна пояснити біологічними особливостями пухлинного росту, що пов’язані з порушенням функціонування геному. Відомо, що останні детермінують злоякісний фенотип пухлинних клітин, метастазування, особливості проліферації й неоангіогенезу. Тому в останні роки увага дослідників направлена на виявлення додаткових прогностичних ознак, що дозволяють вияснити причини різної поведінки пухлин при однаковій клінічній стадії й ступені диференціювання.
Відомо, що основними прогностичними факторами, які визначають перебіг і прогноз РШМ, є стадія захворювання, глибина інвазії, гістологічний тип пухлини, форма росту, рівень пухлинного маркера SCC, тканинного поліпептидного антигену, показники проліферативної й апоптичної активності, ступінь неоангіогенезу (р53, Всl-2, C-myc, Ki-67, Her-2/neu, VEGF, COX-2 та ін.) [1, 3].
Одним із найбільш вивчених показників агресивності пухлинного росту є клітинна проліферація, що може бути оцінена за наявністю експресії антигену Ki-67. Проліферативний індекс при різних локалізаціях пухлин служить незалежним прогностичним показником виникнення рецидиву й корелює із загальною та безрецидивною виживаністю, а також є прогностичним фактором для виявлення чутливості до хіміо- й променевої терапії. У багатьох роботах, присвячених РШМ, принципово доведено прогностичне значення індексу Ki-67, але деякі сторони клінічного значення проліферативної активності РШМ залишаються неясними.
Рівень проліферативної активності плоскоклітинного РШМ представляє віддалені результати його променевого лікування: при індексі Ki-67 нижче медіани (< 50 %) 5-річна виживаність становила 77 %, а середня тривалість життя — 80 міс.; при показнику Ki-67 вище медіани (> 50 %) 5-річна виживаність знижувалася до 47 %, а тривалість життя зменшувалася до 47 міс. (р = 0,002) [2].
Завдяки успіхам сучасної імуногістохімії стають зрозумілими нові ключові етапи канцерогенезу й властивості пухлинних клітин, що впливають на перебіг хвороби та відповідь на терапію. Сучасні імуногістохімічні маркери відображають різні сторони й рівні функціонально-метаболічних властивостей пухлинних клітин, що дозволяють визначити прогноз перебігу РШМ і передбачити чутливість до хіміо- й радіотерапії.
Матеріали та методи
Проаналізовано результати лікування 38 хворих на РШМ ІІВ стадії, які отримали радикальне лікування в Івано-Франківському ОКОД з 2006 по 2012 рік. Критерієм відбору хворих був плоскоклітинний РШМ ІІВ стадії, який було верифіковано у всіх хворих при морфологічному дослідженні пухлини шийки матки. Діагноз РШМ вcтановлювали, враховуючи клінічну картину, гінекологічний огляд (розміри первинної пухлини, стан склепінь та параметріїв), дані цитологічного й гістологічного досліджень прицільної біопсії пухлини та результати додаткових методів обстеження (цистоскопія, ректороманоскопія, рентгенографія ОГК, УЗД та МРТ органів черевної порожнини й малого таза).
Усі пацієнтки на першому етапі лікування отримували передопераційну ПХТ (неоад’ювантна системна ПХТ, 2–3 курси кожні 3 тижні). На другому етапі лікування 35 (92,1 %) хворим проведено оперативне втручання в об’ємі пангістеректомії ІІІ типу, при необхідності — післяопераційний курс ПТ.
Результати неоад’ювантного лікування оцінювали за ступенем регресії пухлини (зменшення її розмірів, зникнення симптомів перифокального запалення, некроз пухлинної тканини) та УЗД та МРТ даних до і після кожного курсу ХТ та ПТ [3]. Результати оцінювали згідно з критеріями RECIST, оскільки карцинома шийки матки належить до вимірюваних новоутворень, ступінь регресії пухлини можна визначати за допомогою сучасних засобів візуалізації за динамікою найбільших розмірів первинного пухлинного вогнища в зіставленні з клінічними та морфологічними даними. Повна регресія (ПР) передбачає елімінацію пухлинного утворення. Часткова регресія (ЧР) — зменшення найбільших його діаметрів на 50 % і більше. Стабілізація процесу (СП) — регресія менше 50 % або відсутність змін у пухлині, достатніх, щоб кваліфікувати результат лікування як часткову регресію чи прогресування хвороби (порівнюються максимальні розміри мішеней). Прогресування пухлинного процесу (ПП) діагностується на підставі реєстрації зростання найбільших діаметрів утворення не менше ніж на 20 % та/або появи додаткових новоутворень. Для більш коректної оцінки протипухлинної відповіді визначали найбільший поперечний розмір (діаметр) в одному вимірі й зіставляли його з таким до лікування.
Післяопераційну дистанційну ПТ (до сумарної вогнищевої дози 40 Гр) призначали після отримання результатів гістологічного дослідження препарату при наявності метастазів у лімфатичних вузлах, глибокій інвазії пухлини та наявності лімфосудинної інвазії.
Імуногістохімічне дослідження проводили в патоморфологічному відділенні клініко-діагностичного центру CSD Health Care (м. Київ), дослідження проводили на біопсійному та операційному матеріалі. Нарізання зрізів товщиною 4 мкм проводили на ротаційному мікротомі фірми Hestion (Австралія). Зрізи, призначені для імуногістохімічного дослідження, поміщали на адгезивні скельця SuperFrost Plus (фірма Menzel, Німеччина). Відновлення антигенності виконували в апараті DAKO PT Module у буфері TRS High pH (DAKO, Данія), тривалість відновлення при температурі 97 °С — 20 хвилин. Після цього на автостейнері DAKO Autostainer Plus виконували забарвлення. Використовували наступні первинні антитіла: до білка Ki-67 — моноклональні мишачі клону MIB1 фірми DAKO (Данія). Як дефект-систему використовували систему DAKO FLEX+ фірми DAKO (Данія). Забарвлені зрізи поміщали у покривне середовище фірми Kaltek (Італія). Дослідження препаратів виконували за допомогою мікроскопа ERMAEZ 122T, фотографування — за допомогою цифрової камери Canon EOS REBEL T3i. На препаратах, забарвлених на Ki-67, виконували морфометричний підрахунок відсотка позитивних клітин пухлини за допомогою комп’ютерної програми JMicroVision 1.2.7 (розповсюджується вільно).
Статистичну обробку результатів проводили за допомогою пакета статистичних програм Statistica for Windows 98.
Результати дослідження
Середній рівень експресії Кi-67 на біопсійному матеріалі становив 55,0 %, а на операційному матеріалі пухлини шийки матки (після проведення 2–3 неоад’ювантних курсів ПХТ) — 59,2 %. Характеристика хворих на РШМ ІІВ стадії подана в табл. 1. Середній вік хворих — 44,8 ± 1,1 року (від 31 до 59 років).
/26/26.jpg)
Ураження регіонарних лімфатичних вузлів виявлено в післяопераційному матеріалі в 4 (10,5 %) хворих (табл.1).
Як видно з табл. 2, виявлено різні показники рівня експресії Кi-67 залежно від форми росту пухлини. Найвищі показники експресії Кi-67 (68,3 %) виявлено у хворих з екзофітною пухлиною РШМ, але після неоад’ювантних курсів ПХТ даний показник зменшився до 59,3 %.
/27/27.jpg)
Протилежну тенденцію виявлено при ендофітній формі пухлини РШМ — збільшення показника з 46,6 до 52,4% та при змішаній пухлині РШМ — з 47,3 до 71,3 % після неоад’ювантних курсів ПХТ. При порівнянні середніх показників експресії Кi-67 залежно від відповіді пухлини на передопераційне лікування виявлено чітку залежність: чим краща відповідь пухлини, тим нижчий показник Кi-67. Аналогічна закономірність виявлена й при порівнянні середніх показників експресії Кi-67 залежно від патоморфозу пухлини. Отже, можна зробити висновок, що чим нижчий показник Кi-67, тим кращі безпосередні результати лікування. А підвищення рівня експресії Кi-67 може свідчити про те, що після неоад’ювантних курсів залишаються більш агресивні пухлинні клітини, які не були зруйновані курсами ПХТ.
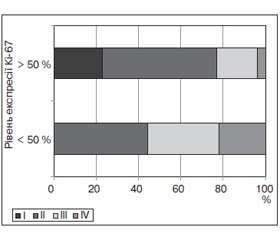
Також проведено аналіз залежності лікувального патоморфозу від рівня експресії Кi-67 (рис. 1). Відмічено, що при показнику Кi-67 нижче медіани (< 50 %) патоморфоз ІІ ступеня виявлено в 44,5 %, ІІІ — у 33,3 % та ІV — у 22,2 % хворих. При показнику Кi-67 вище медіани (> 50 %) патоморфоз І ступеня виявлено у 23,1 % хворих, ІІ — у 53,8 %, ІІІ — у 19,2 % та ІV — у 3,9 % хворих. Вірогідної різниці при визначенні залежності лікувального патоморфозу від показника Кi-67 не виявлено.
Проведено аналіз залежності відповіді пухлини від рівня експресії Кi-67 (рис. 2). Відмічено, що при показнику Кi-67 нижче медіани (< 50 %) ПР було у 10 %, ЧР — у 70 % та СП — у 20 % хворих, а ПП не виявлено в жодної хворої. А при показнику Кi-67 вище медіани (> 50 %) ПР виявлено у 10,7 % хворих, ЧР — у 64,3 %, СП — у 17,8 % та ПП — у 7,2 % хворих. Вірогідної різниці у відповіді пухлини залежно від показника Кi-67 не виявлено.
Найчастіше зустрічалися центральні рецидиви в малому тазу (табл. 3), що становили 40 %, відзначена однакова кількість випадків ураження заочеревинних лімфовузлів, центральних рецидивів та частота віддалених метастазів — по 20 % відповідно, з них у 80 % виявлено показник Кi-67 вище медіани (> 50 %).
/28/28.jpg)
Отже, як видно з табл. 2, двоє хворих померли на третьому році після завершення лікування, і причиною смерті було виникнення рецидивів в малому тазі. У всіх хворих, які померли, виявлено показник Кi-67 вище медіани (> 50 %).
Летальність до року даних хворих на РШМ ІІВ стадії становила 2,6 %, хвора померла від супутнього захворювання. Терміни спостереження дозволили визначити 3-річну безрецидивну виживаність, що становила 86,8 %, 3-річну загальну виживаність — 89,5 %. Крім того проведено розрахунок загальної 3-річної виживаності за методом Каплана — Майєра залежно від рівня експресії Кi-67 (рис. 3, 4), згідно з яким відмічаються нижчі показники виживаності у хворих із показником Кi-67 вище медіани (> 50 %).
Отримані результати вказують на необхідність продовжувати дослідження в даному напрямку, оскільки невелика вибірка не дозволяє провести детальний і вірогідний аналіз.
Висновок
Таким чином, вперше проведено визначення показника Кi-67 в пухлині шийки матки на біопсійному та операційному матеріалі й виявлено зміну його експресії залежності форми росту пухлини, відповіді пухлини на лікування та лікувального патоморфозу. Чим нижчий показник Кi-67, тим кращі безпосередні результати лікування. Підвищення рівня експресії Кi-67 в пухлині шийки матки після неоад’ювантних курсів хіміотерапії свідчить про те, що залишаються більш агресивні пухлинні клітини, які не були зруйновані хіміотерапією. Не виявлено вірогідної різниці в експресії Кi-67 залежно від клініко-морфологічних показників ефективності лікування та виживаності хворих на РШМ ІІВ стадії. Отримані дані свідчать про важливість визначення індексу Кi-67 в пухлинних клітинах для розробки нових підходів підвищення ефективності лікування та прогнозу перебігу РШМ.
1. Воробйова Л.І. Клініко-морфологічні та молекулярні-біологічні фактори прогнозу у хворих на рак шийки матки / Л.І. Воробйова, І.В. Гончарук, Н.Ю. Лук’янова // Онкология. — 2008. — Т. 10, № 4. — С. 382–388.
2. Кузнецова М.Е. Экспрессия ki-67 как показатель эффективности лучевой терапии и исхода плоскоклеточного местнораспространенного рака шейки матки (иммуногистохимическое исследование) / М.Е. Кузнєцова, К.М. Пожарисский, В.Л. Винокуров и др. // Вопросы онкологии. — 2007. — Т. 53, № 2. — С. 175–180.
3. Пожарисский К.М. Иммуногистохимические маркеры в качестве прогностических критериев в онкогинекологии / К.М. Пожарисский, В.Л. Винокуров, Г.М. Жаринов // Вопросы онкологии. — 2008. — Т. 54, № 4. — С. 463–470.
4. Gadducci A. Clinicopathological variables predictive of clinical outcome in patients with FIGO stage Ib2-IIb cervical cancer treated with cisplatin-based neoadjuvant chemotherapy followed by radical hysterectomy / A. Gadducci, G. Teti, C. Barsotti // Anticancer research. — 2010. — Vol. 30. — P. 201–208.
5. Rose P.G. Concurrent chemoradiation for locally advanced carcinoma of the cervix: where are we in 2006? / P.G. Rose // Ann. Oncol. — 2006. — Vol. 17, № 10. — 224–229.

/27/27_2.jpg)
/28/28_2.jpg)