Журнал «Здоровье ребенка» 6 (57) 2014
Вернуться к номеру
Клініко-анамнестичні особливості патології шлунково-кишкового тракту в дітей із синдромом дисплазії сполучної тканини серця, які народилися від батьків, опромінених у дитячому віці в результаті аварії на ЧАЕС
Авторы: Кондрашова В.Г., Колпаков І.Є., Вдовенко В.Ю., Гриценко Т.В., Шепелюк Т.В., Студенікіна О.М.,
Степанова Є.І. - Державна установа «Національний науковий центр радіаційної медицини Національної академії медичних наук України», м. Київ
Рубрики: Педиатрия/Неонатология
Разделы: Клинические исследования
Версия для печати
Встановлено, що в структурі захворювань травної системи дітей, які народилися від батьків, опромінених у дитячому віці, переважає патологія верхніх відділів шлунково-кишкового тракту, а саме хронічний гастродуоденіт, що має, як правило, поєднаний характер із залученням у патологічний процес декількох зон травного каналу. У дітей із синдромом дисплазії сполучної тканини серця має місце більш рання маніфестація захворювань верхніх відділів шлунково-кишкового тракту (починаючи з дошкільного віку) та із збільшенням віку більше простежується системність ушкодження різних органів і систем, про що свідчить такий показник, як кількість нозологічних форм хвороб на одну дитину (у дітей I групи — 6,8; II — 4,9). Аналіз медико-біологічних чинників ризику та індексу обтяженості спадкового анамнезу патологією шлунково-кишкового тракту у родичів I–II ступеня споріднення не встановив вірогідних відмінностей між групами. Клінічні прояви хронічних захворювань верхніх відділів гастродуоденальної зони у дітей із синдромом дисплазії сполучної тканини серця характеризуються більш частими загостреннями на тлі психоемоційних та фізичних перевантажень; неінтенсивними, періодичними болями; більшою частотою симптомів шлункової диспепсії, кишкової моторної дисфункції та частіше супроводжуються розладами нервової системи (80,0 %) і хронічними вогнищами інфекції (62,2 %).
Установлено, что в структуре заболеваний системы пищеварения детей, родившихся от родителей, облученных в детском возрасте, преобладает патология верхних отделов желудочно-кишечного тракта, а именно хронический гастродуоденит, имеющий, как правило, сочетанный характер с вовлечением в патологический процесс нескольких зон пищеварительного канала. У детей с синдромом дисплазии соединительной ткани сердца отмечается более ранняя манифестация заболеваний верхних отделов желудочно-кишечного тракта (начиная с дошкольного возраста) и с увеличением возраста больше прослеживается системность повреждения разных органов и систем, о чем свидетельствует такой показатель, как количество нозологических форм на одного ребенка (у детей I группы — 6,8; II — 4,9). Анализ медико-биологических факторов риска и индекса отягощенности наследственного анамнеза патологией желудочно-кишечного тракта у родственников I–II степени родства не установил достоверных отличий между группами. Клинические проявления хронических заболеваний верхних отделов гастродуоденальной зоны у детей с синдромом дисплазии соединительной ткани сердца характеризуются более частыми обострениями на фоне психоэмоциональных и физических перегрузок; неинтенсивными, периодическими болями; большей частотой симптомов желудочной диспепсии, кишечной моторной дисфункции и чаще сопровождаются расстройствами нервной системы (80,0 %) и хроническими очагами инфекции (62,2 %).
The children born to parents irradiation-exposed in childhood due to the Chernobyl accident were found to have mainly the upper gastrointestinal pathology, namely chronic gastroduodenitis, usually concomitant, and several areas of the alimentary canal being involved into the pathological process. The children with the syndrome of heart connective tissue dysplasia have earlier manifestation of the upper gastrointestinal diseases (from pre-school age) and with age systemic damage of various organs and systems is noted, as evidenced by such indicators as a number of clinical entities per child (among the children of the I group — 6.8; II group — 4.9). The analysis of biomedical risk factors and index of burdened familial history on gastrointestinal pathology in I–II degree relatives did not demonstrate a significant difference between the groups. The clinical manifestations of chronic upper gastroduodenal diseases in children with the syndrome of heart connective tissue dysplasia typically have more frequent exacerbations due to the psycho-emotional and physical exhaustion. These children more often have moderate periodic pain; higher occurence of gastric dyspepsia symptoms, intestinal motor dysfunction and concomitant nervous system disorders (80.0 %) and chronic foci of infection (62.2 %).
синдром дисплазії сполучної тканини серця, патологія шлунково-кишкового тракту, діти, Чорнобильська аварія.
синдром дисплазии соединительной ткани сердца, патология желудочно-кишечного тракта, дети, Чернобыльская авария.
syndrome of heart connective tissue dysplasia, gastrointestinal pathology, children, Chernobyl accident.
Статья опубликована на с. 57-60
Захворювання органів травлення з перевагою в структурі гастродуоденальної патології (58–72 %) займають одне з провідних місць у клініці внутрішніх хвороб дітей і підлітків загальної популяції. Їх частота в дитячому віці становить 79,3 випадку на 1000 дітей [1, 2]. У структурі захворюваності дітей, які постраждали внаслідок аварії на Чорнобильській АЕС, патологія органів травлення також займає одне з чільних місць, і спостерігається виражена тенденція до її щорічного зростання. За роки, що минули після аварії, рівень поширеності за класами захворювань органів травлення зріс більше ніж у 10 разів [3, 4]. Нашими попередніми дослідженнями встановлено стале зростання показників захворюваності та поширеності хвороб органів травлення у дітей — жителів забруднених територій, темпи якого майже вдвічі більші, ніж по Україні в цілому [4]. Доведено, що до розвитку захворювань травної системи можуть призводити багато різноманітних факторів, але в останні десятиріччя особливий інтерес дослідників спрямований на вивчення ролі недиференційованої дисплазії сполучної тканини (НДСТ) в їх формуванні та перебігу [5–7]. Літературні дані щодо проблеми хронічних захворювань верхніх відділів шлунково-кишкового тракту (ВВШКТ), що формуються на тлі НДСТ, досить нечисленні в загальній дитячий популяції та відсутні стосовно дітей, які народилися від опромінених батьків.
Збереження негативних тенденцій у стані здоров’я дітей, залучених до Чорнобильської катастрофи, потребує, зокрема, поглибленого дослідження особливостей формування та клінічного перебігу хронічної патології шлунково-кишкового тракту, що в подальшому дасть можливість обґрунтування найбільш ефективних лікувально-профілактичних заходів.
Мета дослідження: проаналізувати клініко-анамнестичні особливості хронічної патології верхніх відділів шлунково-кишкового тракту в дітей із синдромом дисплазії сполучної тканини серця (СДСТС), які народилися від батьків, опромінених у дитячому віці в результаті аварії на ЧАЕС.
Матеріал та методи дослідження
Для виконання поставлених задач обстежено 195 дітей і підлітків, які народилися від батьків, опромінених у дитячому віці в результаті аварії на Чорнобильській АЕС, з хронічними запальними та деструктивними захворюваннями верхніх відділів шлунково-кишкового тракту в умовах клініки ДУ «ННЦРМ НАМН України». Хворі з гастродуоденальною патологією були розподілені на 2 групи. В I групу ввійшло 120 дітей і підлітків із синдромом дисплазії сполучної тканини серця, що є проявом недиференційованої дисплазії сполучної тканини, у II групу — 75 пацієнтів без ознак НДСТ.
Наявність НДСТ визначали за допомогою оцінки фенотипу. Застосовували карту реєстрації малих аномалій розвитку (МАР), згрупованих за принципом анатомічної локалізації (карта розроблена у відділі радіаційної педіатрії, вродженої та спадкової патології ІКР ДУ «ННЦРМ НАМН України».)
Визначення СДСТС здійснювали на апараті Aloka SSD-630 з використанням ехокардіографії у В- і М-режимах та допплерокардіографії з частотою датчика 3,5 мГц.
З метою верифікації діагнозу всім пацієнтам проводилося фіброезофагогастродуоденоскопічне дослідження гнучким ендоскопом GIF-P3 фірми Olympus. Враховували стан просвіту, кількість і характер умісту шлунка, вираженість складок, наявність гіперемії, набряку, дефектів слизової оболонки, гастроезофагеального та дуоденогастрального рефлюксів. Висновок формулювався згідно з Мінімальною стандартною термінологією ендоскопії травного тракту (1998) [8].
Структура паренхіматозних органів черевної порожнини оцінювалася за допомогою ультрасонографічного дослідження на апараті Aloka SSD-630.
Обробка результатів досліджень проводилася за допомогою програм MS Excel 2000 та Statistica 6.0.
Результати дослідження та їх обговорення
Оцінка структури патології травної системи у дітей, які народилися від батьків, опромінених у дитячому віці в результаті аварії на Чорнобильській АЕС, свідчить про превалювання хронічної патології ВВШКТ.
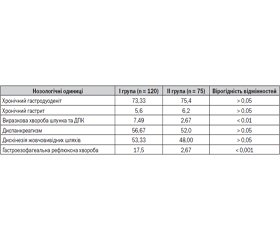
У структурі патології ВВШКТ у дітей обох груп хронічний гастродуоденіт посідав перше місце з частотою 73,33 % у дітей I групи та 75,4 % — у II; істотно рідше реєструвався хронічний гастрит (5,6 і 6,2 %) (табл. 1). Виразкова хвороба шлунка та дванадцятипалої кишки (ДПК) у поєднанні з хронічним гастродуоденітом у пацієнтів із СДСТС була виявлена у 7,49 % дітей I групи проти 2,67 % — II (p < 0,01). На другому місці за частотою знаходилися функціональні порушення підшлункової залози (диспанкреатизм) — у 56,67 % дітей I групи та у 52,0 % — II. На третьому місці — функціональна патологія біліарного тракту (дискінезія жовчовивідних шляхів), відповідно у 53,33 та 48,00 % дітей. Значне місце в структурі патології ВВШКТ у дітей із СДСТС займала гастроезофагеальна рефлюксна хвороба з явищами езофагіту (у I групі — 17,5 % дітей, у II — 2,67 %, р < 0,001).
При клініко-генетичному обстеженні дітей I групи виявлено 7,10 ± 0,87 малих аномалій розвитку на одну дитину, що вірогідно перевищувало їх кількість на одну дитину у II групі (4,29 ± 0,40, p < 0,05). У структурі МАР на 1–3-му місцях майже з однаковою частотою реєструвалися аномалії внутрішніх органів (27,82 %), опорно-рухового апарату (27,11 %) і дисморфії розвитку голови та шиї (26,17 %); на 4-му місці знаходилися МАР шкіри, її придатків та м’язів (18,9 %). Аномалії внутрішніх органів в основному були представлені малими структурними аномаліями серця (пролабування мітрального клапана та аномально розташовані хорди); перегинами та перетяжками жовчного міхура; розширенням чашково-мискової системи нирок і нефроптозом.
Визначення індексу обтяженості спадкового анамнезу патологією шлунково-кишкового тракту в родичів I–II ступеня споріднення дітей I групи показало, що у 42,50 % він був помірним, у 12,37 % — вираженим і в 14,43 % — високим. Істотних відмінностей індексу обтяженості спадкового анамнезу патологією шлунково-кишкового тракту в родичів I–II ступеня споріднення дітей II групи не встановлено.
Аналіз медико-біологічних чинників показав, що негаразди в акушерському анамнезі, ускладнений перебіг вагітності та патологія пологів реєструвалися більше ніж у половини (59,17 %) матерів I групи та у 36,0 % матерів II групи. Середньогрупові показники фізичного розвитку новонароджених обох груп відповідали регіональним нормативам. Проте при індивідуальній оцінці встановлено, що 18,33 % немовлят I групи і 14,67 % немовлят II групи народилися з масою тіла, меншою за нормально адаптивну; з масою тіла, що перевищувала 4050 г, народилися 10,83 та 8,0 % немовлят відповідно. Майже у п’ятої частини дітей (21,67 % I групи і 17,33 % — II) перебіг адаптаційних процесів до нових умов існування було порушено розвитком патологічних станів. На першому році життя хворіли більше 4 разів 45,83 % дітей I групи та 38,67 % — II. У ранньому віці у 35,83 % дітей I групи і 26,67 % дітей II групи сформувалися хронічні вогнища інфекції (переважно за рахунок хронічного тонзиліту). Таким чином, частота медико-біологічних чинників анте- та інтранатального анамнезу вірогідно не відрізняється у дітей груп спостереження. У дошкільному віці, у період адаптації до нових мікросоціальних умов, звертає на себе увагу розширення діапазону нозологічних форм хвороб за рахунок функціональних розладів біліарної системи та шлунка (відповідно у 34,17 та 17,33 % дітей, p < 0,05). Проте необхідно підкреслити, що вже починаючи з дошкільного віку у дітей із СДСТС виявлена така органічна патологія, як хронічний гастродуоденіт (21,67 %). Із збільшенням віку ще більше простежується системність ушкодження різних органів і систем, про що свідчить такий показник, як кількість нозологічних форм хвороб на одну дитину (6,8 — у дітей I групи та 4,9 — II).
Встановлено, що маніфестація захворювань ВВШКТ у більшості дітей I групи мала місце у віці до 12 років і лише у 6,67 % хворих — у віці понад 12 років. Тривалість захворювання у більшості дітей (63,33 %) I групи — більше 5 років. У II групі у 73,33 % дітей маніфестація захворювання спостерігалася у віці понад 12 років, а тому тривалість захворювання вірогідно відрізнялася від показника дітей I групи (26,67 %, p < 0,05).
У ряду супутніх захворювань шлунково-кишкового тракту провідне місце займали захворювання нервової системи, що частіше спостерігались у підлітків із СДСТС (у 80,0 % дітей I групи та у 50,67 % — II, р < 0,05) і були представлені переважно нейроциркуляторною та вегетосудинною дисфункціями (56,67 %).
Необхідно підкреслити той факт, що у дітей I групи з більшою частотою реєструвалися хронічні вогнища інфекції (відповідно 62,2 та 41,33 %, р < 0,01) у вигляді хронічного тонзиліту.
У клінічній картині гастродуоденальної патології в обох групах провідними були диспептичний (90,83 % у дітей I групи і 89,33 % у дітей II групи) й абдомінальний больовий синдроми (у 89,17 і 85,33 % відповідно). Серед диспептичних розладів превалювали симптоми шлункової диспепсії, а саме: неприємний запах із рота (39,17 і 34,67 %), нудота (46,67 і 53,33 %), відрижка повітрям (37,5 і 6,67 %, р < 0,01) чи їжею (16,67 і 8,0 %, р < 0,05), поганий апетит (43,33 і 41,33 %). Такі патогномонічні скарги, як печія, відмічалися у 20,83 % дітей I групи та у 17,33 % II групи, у той час як відрижка кислим реєструвалася з незначною частотою відповідно у 5,83 і 5,33 %. У той же час необхідно підкреслити той факт, що у 6,67 % дітей I групи мала місце печія, що супроводжувалася відчуттям паління за грудиною. Болі після прийому їжі (у 29,17 % дітей I групи, у 28,0 % — II) та пізні болі (14,17 і 18,67 % відповідно) зустрічалися майже з однаковою частотою в обох групах, але нічні, голодні болі у дітей із СДСТС спостерігалися частіше (16,67 та 8,0 %, р < 0,05), що може бути обумовлено більшою частотою деструктивних уражень гастродуоденальної зони на тлі НДСТ. Характерними для хворих із патологією ВВШКТ були симптоми кишкової моторної дисфункції (у I групі — 41,67 % дітей, у II — 16,0 %, р < 0,05) у вигляді чергування запорів і проносів (відповідно 25,0 і 8,0 %, р < 0,05) та метеоризму (16,67 і 8,0 %, р < 0,05). Не виключено, що це є наслідком уродженої неповноцінності клапанного апарату кишечника (недостатність баугінієвої стулки) [5], у результаті чого порушується односпрямований пасаж кишкового вмісту та виникають явища дисбактеріозу, що частіше спостерігався у дітей із СДСТС (22,5 проти 9,33 %, p < 0,05).
Необхідно підкреслити, що для дітей I групи на відміну від групи дітей без ознак НДСТ характерним було більш часте загострення гастродуоденальної патології на тлі фізичних (21,67 і 5,33 %, р < 0,05) і психоемоційних перевантажень (44,17 і 10,67 %, p < 0,05), що може бути пов’язане із специфікою уражень гастродуоденальної зони (висока частота рефлюксів). Частими були й гострі респіраторні захворювання у дітей із СДСТС (74,17 проти 49,33 %, р < 0,05), на тлі яких відбувалося загострення гастродуоденальної патології.
Висновки
1. Встановлено, що в структурі захворювань травної системи дітей, які народилися від батьків, опромінених у дитячому віці, переважає патологія верхніх відділів шлунково-кишкового тракту, а саме хронічний гастродуоденіт, що має, як правило, поєднаний характер із залученням в патологічний процес декількох зон травного каналу.
2. У дітей із СДСТС має місце більш рання маніфестація захворювань ВВШКТ (починаючи з дошкільного віку), та із збільшенням віку більше простежується системність ушкодження різних органів і систем, про що свідчить такий показник, як кількість нозологічних форм хвороб на одну дитину (у дітей I групи — 6,8; II — 4,9). Аналіз медико-біологічних чинників ризику та індексу обтяженості спадкового анамнезу патологією шлунково-кишкового тракту у родичів I–II ступеня споріднення не встановив вірогідних відмінностей між групами.
3. Клінічні прояви хронічних захворювань верхніх відділів гастродуоденальної зони в дітей із СДСТС характеризуються більш частими загостреннями на тлі психоемоційних і фізичних перевантажень; неінтенсивними, періодичними болями; більшою частотою симптомів шлункової диспепсії, кишкової моторної дисфункції та частіше супроводжуються розладами нервової системи (80,0 %) і хронічними вогнищами інфекції (62,2 %).
1. Заболевания пищевода, желудка и двенадцатиперстной кишки у детей [Текст] / В.Г. Майданник, В.В. Корнейчук, Н.В. Хайтович, Т.В. Салтыкова. — К.: Аванпост-Прим, 2008. — 432 с.
2. Майданник В.Г. Болезни органов пищеварения у детей [Текст] / В.Г. Майданник. — К.: Інтертехнодрук, 2010. — 1157 с.
3. Романенко А.Ю. Стан здоров’я дітей, які постраждали внаслідок Чорнобильської катастрофи (за даними 20-річних спостережень) / А.Ю. Романенко, Є.І. Степанова [Текст] // Журнал АМН України. — 2006. — Т. 12, № 2. — С. 296–306.
4. Оцінка віддалених наслідків Чорнобильської катастрофи у дітей, які проживають в умовах хронічного надходження до організму радіонуклідів по харчових ланцюгах. Звіт НДР/НЦРМ АМН України; Науковий керівник: Є.І. Степанова. — № ДР 0106U011343; Інв. № 218. — К., 2006. — 40 с.
5. Кадурина Т.И. Дисплазия соединительной ткани: Руководство для врачей [Текст] / Т.И. Кадурина, В.Н. Горбунова. — СПб.: ЭЛБИ, 2009. — 714 с.
6. Арсентьев В.Г., Шабалов Н.П., Баранов В.С. Соматические проявления дисплазии соединительной ткани у детей и подростков [Текст] // Педиатрические аспекты дисплазии соединительной ткани. Достижения и перспективы. Выпуск 2 [Под ред. С.Ф. Гнусаева, Т.И. Кадуриной, А.Н. Семячкиной]. — М; Тверь; СПб.: ПРЕ-100, 2011. — С. 18–26.
7. Результаты гастроэнтерологического обследования детей с дисплазией соединительной ткани [Текст] / Арсентьев В.Г., Можейко А.Г., Староверов Ю.И., Шабалов Н.П. // Педиатрия. Журнал имени Г.Н. Сперанского. — 2012. — Т. 91, № 1. — С. 149–153.
8. Арсентьев В.Г. Роль дисплазии соединительной ткани в генезе полиорганных нарушений у детей и подростков [Текст] / В.Г. Арсентьев, Н.П. Шабалов // Вестник Российской Военно-медицинской академии. — 2011. — Прил. 1(33). — С. 128–129.
9. МСТ-2. Эндоскопия пищеварительной системы. http:// endosono. ru

/58/58.jpg)