Украинский журнал хирургии 3-4 (26-27) 2014
Вернуться к номеру
Успешное лечение мочепузырного свища с помощью продленной вакуум-терапии
Авторы: Толмачев А.Г. - Центральная городская клиническая больница №16 г. Донецка; Койчев Е.А. - Донецкий национальный медицинский университет им. М. Горького; Деревянко А.В. - Центральная городская клиническая больница № 16 г. Донецка
Рубрики: Хирургия
Разделы: Справочник специалиста
Версия для печати
Статья опубликована на с. 136-138
Проблема профилактики осложнений после операций на мочевом пузыре остается по-прежнему актуальной [2–4]. По данным литературы, количество осложнений варьирует в пределах 10–60 % [1]. Одним из самых тяжелых является формирование мочепузырного свища [2, 3]. Основная сложность заключается в том, что при несостоятельности швов, наложенных на стенку мочевого пузыря, моча постоянно попадает в рану, препятствуя ее заживлению. В результате существенно увеличивается вероятность образования мочевых затеков. Кроме того, постоянный контакт мочи с кожей способствует мацерации последней.
В хирургическом отделении центральной городской клинической больницы №16 г. Донецка успешно опробована методика закрытия наружного мочепузырного свища с помощью вакуум-терапии.
Представляем клинический случай.
Пациентка Н., 60 лет, поступила в одно из лечебных учреждений области с жалобами на боль в животе. Для исключения перитонита пациентке выполнен лапароцентез и дренирована брюшная полость. В дальнейшем состояние больной прогрессивно ухудшалось, и через 7 суток она была переведена в клинику с диагнозом: тяжелый острый некротический панкреатит.
При поступлении состояние пациентки тяжелое, выражена энцефалопатия, при исследовании живота — клиника разлитого перитонита. После проведения кратковременной инфузионной подготовки больная оперирована по жизненным показаниям.
Выполнена срединная лапаротомия. При ревизии брюшной полости в нижнем этаже брюшной полости определяется больших размеров инфильтрат, в который вовлечены сигмовидная кишка, большой сальник, резко дилатированный до 16 х 6 см атоничный мочевой пузырь, а также дренажная трубка. При разделении инфильтрата обнаружено, что дренажная трубка проходит насквозь через мочевой пузырь в области переднебоковой его стенки справа и в области дна. В полости малого таза большое количество гнойного выпота с фибрином. Диагностировано ятрогенное повреждение мочевого пузыря, в операцию включился уролог.
Выполнена некрэктомия стенок мочевого пузыря в пределах здоровых тканей. После этого образовался дефект стенки мочевого пузыря размерами 4 х 4 см, который был зашит двурядным узловым швом с наложением эпицистостомы. В мочевой пузырь также введен катетер через уретру. Полость малого таза и предпузырная клетчатка дренирована отдельными дренажами, отграничена от верхних этажей брюшной полости большим сальником. Швы на лапаротомную рану до эпицистостомы. В послеоперационном периоде состояние больной оставалось тяжелым в связи с явлениями сепсиса и интоксикации.
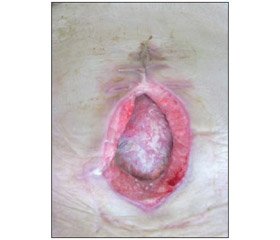
На 2 сутки после операции отмечено уменьшение поступления мочи по уретральному катетеру до 400 мл с обильным пропитыванием раневых повязок мочой и свободным ее поступлением в рану. Больная взята в перевязочную. После удаления повязок установлено, что моча обильно поступает через межшовные промежутки, минуя сформированную эпицистостому. Кожные и аппоневротичсекие швы сняты. После чего установлено, что имеет место несостоятельность ранее наложенных швов на стенку мочевого пузыря. Эпицистостома не функционирует — удалена. В результате снятия швов образовалась рана размерами 6 х 4 см, в дне раны стенка мочевого пузыря с дефектом (диаметром 3 см), частично прикрыта прядью большого сальника. Подкожно-жировая клетчатка, апоневроз с гнойно-некротическими изменениями. Кожные покровы перифокально без изменений (рис. 1). У больной диагностирован неполный наружный мочепузырный свищ, открывающийся в гнойно-некротическую рану.
В последующем лечение раны осуществлялось в соответствии с канонами гнойной хирургии. Комплекс лечебных мероприятий включал перевязки с антисептиками, этапные некрэктомии. Перевязки осуществляли дважды в сутки. На 5-е сутки после операции на фоне проведения комплексной инфузионной и антибактериальной терапии (имепенем-целастатин) состояние пациентки улучшилось, нормализовались температура тела и функция желудочно-кишечного тракта, отмечена положительная динамика в лабораторных показателях, по дренажам из брюшной полости — скудное серозное отделяемое. Вместе с тем особых положительных сдвигов со стороны раны не отмечено — репаративные процессы практически отсутствовали, что было обусловлено постоянным присутствием в ней мочи. В связи с этим с 5-х суток решено начать проведение вакуум-терапии. С этой целью полость раны туго тампонирована стерильным поролоном, на рану наложена герметичная пленка Ioban. В ране создано отрицательное давление путем постоянного вакуумного дренирования с помощью вакуум-аппарата фирмы «Hеасо» с целевым значением 125 мм рт.ст. (рис. 2, 3).
В полость мочевого пузыря через уретру введен катетер Фолея № 32. В первые сутки по мочевому катетеру получено до 400 мл светлой прозрачной мочи, по вакуум-дренажу до 1500 мл мочи вместе с раневым экссудатом и тканевым детритом. На 10-е сутки от начала проведения вакуум-терапии отмечено значительное уменьшение отделяемого из раны, в ране наблюдаются достаточно активные грануляции (рис. 4).
/138/138.jpg)
При этом объем отделяемого из раны и мочи уменьшился до 200–300 мл в сутки с одновременным увеличением выделения мочи по уретральному катетеру до 1500–1700 мл. На фоне проведения вакуум-терапии отмечена тенденция к самостоятельному закрытию свища с формированием «новой» полости мочевого пузыря. На 20 сутки после начала проведения вакуум-терапии выполнена уретероцистография — контраст выполняет неправильной формы сформированную полость мочевого пузыря объемом до 100 мл с четкими контурами, полость мочевого пузыря герметична. Рана брюшной стенки заживает вторичным натяжением. В удовлетворительном состоянии больная выписана для дальнейшего лечения в амбулаторных условиях.
При осмотре через 12 месяцев после операции состояние больной удовлетворительное, жалоб не предъявляет. Послеоперационная рана представлена окрепшим рубцом (рис. 5). Мочится самостоятельно, до 10 раз за сутки малыми порциями до 100–150 мл, акт мочеиспускания контролирует удовлетворительно, моча без патологических примесей.
Заключение
Применение в течение 20 суток вакуум-терапии у больной с гнойно-некротической раной мочевого пузыря и передней брюшной стенки позволило добиться практически полного очищения раны и сформировать неполный наружный мочепузырный свищ. Благодаря этому и на фоне местного лечения раны удалось добиться полного закрытия мочепузырного свища и заживления раны брюшной стенки. Приведенные данные свидетельствуют о том, что вакуум-терапия является весьма эффективным методом лечения гнойно-некротических ран и неполного наружного мочепузырного свища.
1. Братчиков О.И. Особенности оперативного лечения внебрюшинных и внутрибрюшинных разрывов мочевого пузыря / О.И. Братчиков, Е.А. Шумакова // X Росс. съезд урологов. — М., 2002. — С. 526–527.
2. Жуков И.Е. Травматические разрывы мочевого пузыря в урологической практике / И.Е. Жуков, И.М. Антонян // Межрегион. науч.-практ. конф. урологов. — Харьков, 1993. – С.58–59.
3. Петров С.Б. Урологическая травма мирного времени / С.Б. Петров // Науч.-практ. конф. ГВКГ им. Н.Н. Бурденко. — М., 1998. — С.161–162.
4. Lynch Т.Н. EAU Guidelines on Urological Trauma / Т.Н. Lynch, L. Martinez-Pineiro, S. Plas // J. European Urology. — 2005. — Vol. 47. — Р. 1–15.

/137/137.jpg)
/137/137_3.jpg)