Журнал «Актуальная инфектология» 3 (4) 2014
Вернуться к номеру
Уніфікований клінічний протокол первинної медичної допомоги дорослим та дітям. Гострі респіраторні інфекції
Рубрики: Инфекционные заболевания
Разделы: Официальная информация
Версия для печати
Статья опубликована на с. 113-122
Уніфікований клінічний протокол
первинної медичної допомоги
дорослим та дітям
Гострі респіраторні інфекції
Вступ
Сучасний розвиток медицини передбачає постійне вдосконалення заходів щодо діагностики, лікування та профілактики хвороб з урахуванням вимог доказової медицини. Система стандартизації медичної допомоги орієнтована на розробку медико–технологічних документів, що допомагають лікарю ефективно діяти в конкретних клінічних ситуаціях, уникаючи неефективних та помилкових втручань.
Уніфікований клінічний протокол первинної медичної допомоги дорослим та дітям (УКПМД) «Гострі респіраторні інфекції» за своєю формою, структурою та методичними підходами щодо використання вимог доказової медицини створено відповідно до наказу Міністерства охорони здоров’я України від 28.09.2012 року № 751 «Про створення та впровадження медико–технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрованого в Міністерстві юстиції України 29.11.2012 року за № 2001/22313.
УКПМД розроблений на основі адаптованої клінічної настанови «Грип та гострі респіраторні інфекції. Адаптована клінічна настанова, заснована на доказах».
В УКПМД зосереджено увагу на стратегіях призначення антибіотикотерапії лікарями первинної ланки при лікуванні поширених гострих респіраторних інфекцій.
Скорочення
NICE Національний інститут досконалості медичної допомоги
АСМ Амбулаторія сімейної медицини
ВДШ Верхні дихальні шляхи
ВООЗ Всесвітня організація охорони здоров’я
ГРВІ Гостра респіраторна вірусна інфекція
ГРІ Гостра респіраторна інфекція
ГСО Гострий середній отит
ЗАК Загальний аналіз крові
ЗОЗ Заклад охорони здоров’я
ЛПМД Локальний протокол медичної допомоги
МКХ–10 Міжнародна класифікація хвороб 10–го перегляду
МОЗ Міністерство охорони здоров’я
УКПМД Уніфікований клінічний протокол медичної допомоги
ЦПМСД Центр первинної медико–санітарної допомоги
І. Паспортна частина
1.1 Діагноз: гостра респіраторна інфекція
1.2 Коди хвороб за МКХ–10
Примітка: у випадках, коли респіраторна патологія відноситься більш ніж до однієї локалізації процесу і самостійно не виділена в рубриках класифікації, тоді вона має класифікуватися за ознакою нижчерозташованої анатомічної локалізації (наприклад, трахеобронхіт шифрується як бронхіт під рубрикою J40).
J00 Гострий назофарингіт (нежить)
J01 Гострий синусит
J01.0 Гострий синусит верхньої щелепи
J01.1 Гострий фронтальний синусит
J01.2 Гострий етмоїдальний синусит
J01.3 Гострий сфеноїдальний синусит
J01.4 Гострий пансинусит
J01.8 Інший гострий синусит
J01.9 Гострий синусит, неуточнений
J02 Гострий фарингіт
J02.9 Гострий фарингіт, неуточнений
J03 Гострий тонзиліт
J03.9 Гострий тонзиліт, неуточнений
J04 Гострий ларингіт та трахеїт
J04.0 Гострий ларингіт
J04.1 Гострий трахеїт
J04.2 Гострий ларинготрахеїт
J06 Гострі інфекції верхніх дихальних шляхів множинних або неуточнених локалізацій
J06.0 Гострий ларингофарингіт
J06.8 Інші гострі інфекції верхніх дихальних шляхів з множинними локалізаціями
J06.9 Гостра інфекція верхніх дихальних шляхів, неуточнена
J20 Гострий бронхіт
J20.9 Гострий бронхіт, неуточнений
J21 Гострий бронхіоліт
J21.9 Гострий бронхіоліт, неуточнений
J22 Гостра респіраторна інфекція нижніх дихальних шляхів неуточнена
J40 Бронхіт, не уточнений як гострий або хронічний
Примітка: неуточнений бронхіт у дітей у віці до 15 років може вважатися як гострий і тому вноситься в рубрику J20.
1.3. Для кого призначений протокол
Протокол призначений: для керівників ЗОЗ та їх заступників, керівників структурних підрозділів ЗОЗ, лікарів–спеціалістів (лікар загальної практики — сімейний лікар, лікар–педіатр дільничний, лікар пункту охорони здоров’я, лікар судновий, лікар–терапевт дільничний, лікар–терапевт цехової лікарської дільниці, лікар–терапевт підлітковий, середнього медичного персоналу, інших медичних працівників, які беруть участь у наданні медичної допомоги, пацієнтів із ГРІ віком від 3 місяців, для яких не передбачено негайне призначення антибіотиків.
1.4. Мета протоколу
Мета протоколу: забезпечити якість, ефективність та рівні можливості доступу до медичної допомоги пацієнтам на основі даних доказової медицини; встановити єдині вимоги щодо профілактики, діагностики, лікування та реабілітації хворих відповідно до клінічної настанови, що розроблена на засадах доказової медицини; обґрунтування кадрового забезпечення та оснащення ЗОЗ для надання медичної допомоги при ГРІ (наявність фахівців, обладнання та ресурсів); визначення індикаторів якості медичної допомоги для проведення моніторингу та клінічного аудиту в ЗОЗ.
1.5. Дата складання протоколу: травень 2014 року.
1.6. Дата перегляду протоколу: травень 2017 року.
1.7. Розробники протоколу
Хобзей Микола Кузьмич — директор Департаменту реформ та розвитку медичної допомоги Міністерства охорони здоров’я України, д.м.н., професор (голова);
Голубовська Ольга Анатоліївна — завідувач кафедри інфекційних хвороб Національного медичного університету імені О.О. Богомольця, д.м.н., професор (заступник голови з клінічних питань), головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Інфекційні хвороби»;
Ліщишина Олена Михайлівна — директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України», к.м.н. (заступник голови з методологічного супроводу);
Андрейчин Михайло Антонович — завідувач кафедри інфекційних хвороб з епідеміологією, шкірними та венеричними хворобами Тернопільського державного медичного університету імені І.Я. Горбачевського, президент асоціації інфекціоністів України, член–кореспондент Академії медичних наук України, д.м.н., професор;
Бацюра Ганна Володимирівна — асистент кафедри сімейної медицини та амбулаторно–поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, к.м.н.;
Боднарук Наталія Миколаївна — заступник начальника управління, начальник відділу спеціалізованої медичної допомоги Управління спеціалізованої медичної допомоги Департаменту реформ та розвитку медичної допомоги Міністерства охорони здоров’я України;
Граділь Григорій Іванович — доцент кафедри інфекційних хвороб Харківського національного медичного університету, к.м.н.;
Глушкевич Тетяна Георгіївна — завідувач бактеріологічної лабораторії Державного закладу «Український центр з контролю та моніторингу захворювань Міністерства охорони здоров’я України», головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Бактеріологія»;
Демчишина Ірина Вікторівна — завідувач лабораторії вірусології та СНІД, референс–лабораторії Міністерства охорони здоров’я з діагностики грипу та ГРВІ Центральної санітарно–епідеміологічної станції Міністерства охорони здоров’я України;
Дихановська Тетяна Альбертівна — завідувач центру грипу та ГРВІ Центральної санітарно–епідеміологічної станції Міністерства охорони здоров’я України;
Донченко Тетяна Миколаївна — директор Департаменту з питань якості медичної та фармацевтичної допомоги Міністерства охорони здоров’я України;
Дубинська Галина Михайлівна — завідувач кафедри інфекційних хвороб з епідеміологією Вищого державного навчального закладу України «Українська медична стоматологічна академія», д.м.н., професор;
Зінчук Олександр Миколайович — завідувач кафедри інфекційних хвороб з епідеміологією Львівського державного медичного університету імені Данила Галицького, д.м.н., професор;
Колеснікова Ірина Павлівна — завідувач кафедри епідеміології Національного медичного університету імені О.О. Богомольця, д.м.н., головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Епідеміологія»;
Крамарьов Сергій Олександрович — завідувач кафедри дитячих інфекційних хвороб Національного медичного університету імені О.О. Богомольця, д.м.н., професор, головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Дитячі інфекційні хвороби»;
Кулєш Олена Валеріївна — асистент кафедри інфекційних хвороб Національного медичного університету імені О.О. Богомольця;
Матюха Лариса Федорівна — завідувач кафедри сімейної медицини та амбулаторно–поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Загальна практика–сімейна медицина»;
Морозов Анатолій Миколайович — професор кафедри нейрохірургії Національного медичного університету імені академіка О.О. Богомольця, д.м.н., професор;
Мостовенко Раїса Василівна — завідувач інфекційного діагностичного боксованого відділення Національної дитячої спеціалізованої лікарні «Охматдит», к.м.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Педіатрія»;
Нетяженко Василь Захарович — завідувач кафедри пропедевтики внутрішніх хвороб № 1 Національного медичного університету імені О.О. Богомольця, академік Національної академії медичних наук України, д.м.н., професор, головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Терапія»;
Рябоконь Олена В’ячеславівна — завідувач кафедри інфекційних хвороб Запорізького державного медичного університету, д.м.н., професор;
Степаненко Алла Василівна — радник Міністра охорони здоров’я України, д.м.н., професор;
Терещенко Альона Василівна — заступник директора департаменту, начальник управління охорони материнства, дитинства та санаторного забезпечення Департаменту реформ та розвитку медичної допомоги Міністерства охорони здоров’я України;
Ткаленко Уляна Миронівна — заступник начальника управління, начальник відділу первинної медичної допомоги Управління реформ медичної допомоги Департаменту реформ та розвитку медичної допомоги Міністерства охорони здоров’я України;
Фещенко Юрій Іванович — директор ДУ «Національний інститут фтизіатрії і пульмонології імені Ф.Г. Яновського Національної академії медичних наук України», завідувач кафедри фтизіатрії і пульмонології Національної медичної академії післядипломної освіти імені П.Л. Шупика, академік Національної академії медичних наук України, д.м.н., професор, головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Пульмонологія. Фтизіатрія»;
Хаджинова Наталія Афанасіївна — головний спеціаліст відділу медико–соціальної експертизи Департаменту реформ та розвитку медичної допомоги Міністерства охорони здоров’я України;
Чернишова Людмила Іванівна — завідувач кафедри дитячих інфекційних хвороб та дитячої імунології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Дитяча імунологія»;
Широбоков Володимир Павлович — завідувач кафедри мікробіології та вірусології Національного медичного університету імені О.О. Богомольця, академік Національної академії наук та Національної академії медичних наук України, д.м.н., професор, головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Мікробіологія і вірусологія»;
Юрченко Володимир Дмитрович — директор Державного закладу «Український науково–практичний центр екстреної медичної допомоги та медицини катастроф Міністерства охорони здоров’я України», голова Ради асоціації з невідкладної медичної допомоги, головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Медицина невідкладних станів», радник Міністра охорони здоров’я;
Ячнік Анатолій Іванович — провідний науковий співробітник Державної установи «Національний інститут фтизіатрії і пульмонології імені Ф.Г. Яновського Національної академії медичних наук України».
Методичний супровід та інформаційне забезпечення
Горох Євгеній Леонідович — начальник відділу якості медичної допомоги та інформаційних технологій Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України», к.т.н.;
Мельник Євгенія Олександрівна — начальник відділу доказової медицини Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України»;
Мігель Олександр Володимирович — завідувач сектора економічної оцінки медичних технологій Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України»;
Шилкіна Олена Олександрівна — начальник відділу методичного забезпечення новітніх технологій у сфері охороні здоров’я Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України».
Адреса для листування
Департамент стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», м. Київ; електронна адреса: medstandards@dec.gov.ua.
Електронна версія документа
Електронну версію документа можна завантажити на офіційному сайті Міністерства охорони здоров’я (www.moz.gov.ua) та на сайті Державного експертного центру МОЗ (www.dec.gov.ua).
Рецензенти
Федорченко Сергій Валерійович — завідувач наукового відділу вірусних гепатитів та ВІЛ–інфекції Державної установи «Інститут епідеміології та інфекційних хвороб ім. Л.В. Громашевського Академії медичних наук України», д.м.н., професор
Дорошенко Віталій Олександрович — професор кафедри дитячих інфекційних хвороб Національного медичного університету імені О.О. Богомольця, д.м.н.
1.8. Коротка епідеміологічна інформація
Гострі респіраторні інфекції (ГРІ) — найбільш поширені інфекційні хвороби, що уражають усі вікові групи населення. Серед причин тимчасової втрати працездатності вони посідають перше місце — навіть у міжепідемічний період на них хворіє 1/6 частина населення планети. В Україні щорічно на ГРІ хворіють 10–14 млн осіб, що становить 25–30 % усієї та близько 75–90 % інфекційної захворюваності в Україні. Експерти ВООЗ відзначають, що ця найпоширеніша в людській популяції група хвороб в останні роки має постійну тенденцію до збільшення. Соціальні причини, що пов’язані з глобальним процесом постійного зростання урбанізації, більш тісні контакти людей практично в будь–якій точці земної кулі та посилення міжконтинентальних міграційних процесів сприятимуть подальшому поширенню ГРІ.
Для ГРІ властиві 2 форми епідемічного процесу — спорадичні захворювання та епідемічні спалахи. У період епідемічного спалаху відзначається переважання певної нозології, однак ніколи етіологічна структура не буває однорідною. Дана група хвороб постійно поповнюється новими представниками, що можуть стати причиною тяжкої патології.
Повітряний шлях передавання збудника, висока сприйнятливість населення практично до всіх збудників ГРІ зумовлюють основну епідеміологічну особливість — швидкість та широту їхнього поширення. ГРІ практично необмежені, суттєво зростають в умовах у періоди сезонного імунодефіциту, що виникає в зимовий та зимово–весняний періоди. Іноді спалахи можуть виникати й у більш ранній період, хоча це швидше виняток, ніж правило.
Неодноразові випадки ГРІ навіть під час сезонного підвищення захворюваності зумовлені відсутністю перехресного імунітету не лише між представниками окремих груп, а й між окремими сероварами в межах одного збудника. Суттєвим є також те, що ці збудники досить стійкі в зовнішньому середовищі.
Більшості ГРІ властива сезонність, максимальний рівень захворюваності реєструється в осінньо–зимову, зимово–весняну, а ентеровірусної — у весняно–літню пори року.
На епідемічний процес ГРІ впливають біологічні, соціальні, природні фактори, що на сьогодні вивчені ще недостатньо. Ландшафтні, біоценотичні, кліматичні та інші умови впливають на нього, сприяють або протидіють життєдіяльності респіраторних збудників.
Епідемічний процес при ГРІ, спричинених невірусними збудниками, значно складніший унаслідок не стільки великого етіологічного розмаїття, скільки різного рівня контагіозності, меншої сприйнятливості людини, можливості збереження збудників не лише в людській популяції, а й серед тварин.
Реальна відсутність можливості застосування методів специфічної діагностики для етіологічного розшифрування кожного випадку захворювання не дозволяє виявити справжній рівень поширеності як ГРВІ, так і ГРІ іншої етіології (легіонельозні, мікоплазмові, кокові, рикетсійні тощо). Поширеність цих хвороб на земній кулі, залучення в епідемічний процес великої кількості людей, інколи тяжкі наслідки, значні економічні збитки зумовлюють актуальність респіраторних інфекцій для людства.
1.9. Коротка інформація про джерела інфекції, патогенез
В етіологічній структурі ГРІ найбільша частка належить вірусам і на сьогодні відома значна кількість збудників ГРВІ, які переважно належать до 9 різних груп вірусів — грип, парагрип, адено–, РС– (респіраторно–синцитіальний), пікорна–, корона–, рео–, ентеро– та герпесвіруси.
ГРІ у дорослих найчастіше спричиняють такі бактеріальні мікроорганізми:
— переважно умовно–патогенна кокова мікрофлора (гострі фарингіти, бронхіти). Як особливо небезпечні та висококонтагіозні виокремлюють менінгококову інфекцію, дифтерію;
— легіонели;
— мікоплазми;
— хламідії.
Вони спричиняють появу різноманітних клінічних проявів — назофарингітів, ангін (гострих тонзилітів), бронхітів. Збудники цієї групи частіше, ніж віруси, викликають розвиток пневмонії. У патогенезі частини з них (мікоплазмози, хламідіози, рикетсіози) велике значення має клітинний імунітет, певні недоліки якого часто призводять до персистенції цих збудників, особливо у дітей. Відтак у багатьох випадках ми маємо справу не з черговим інфікуванням, а з реактивацією персистуючої інфекції, що необхідно враховувати в лікуванні.
ГРІ, що спричинюються умовно–патогенною мікрофлорою, насамперед коковою, мають переважно ознаки циклічного інфекційного процесу, що здатен до самоліквідації.
Можна виокремити такі етапи патогенезу ГРВІ:
— Ураження чутливого епітелію. Для частини ГРВІ існує певна «вибірковість» ураження ВДШ, пов’язана з рецепторно–лігандними взаємовідносинами, що дозволяє клінічно запідозрити етіологію ГРВІ.
— Розмноження вірусів в епітелії ВДШ та його ушкодження.
— Генералізація процесу, вірусемія, ураження судинної стінки з розвитком вторинних процесів.
— Формування системної клітинної імунної відповіді, стимуляція розвитку серологічного захисту.
— Усунення інфекційного процесу, розвиток серологічного захисту, репаративні процеси відновлення.
Важливим наслідком вивчення патогенезу ГРВІ є розуміння того, що одужання від них відбувається за рахунок активізації клітинного захисту, антитіла з’являються пізно, вже в період ранньої реконвалесценції, мають значення переважно для профілактики повторного інфікування.
ІІ. Загальна частина
Мета УКПМД спрямована на раціональний підхід лікарів первинної ланки до антибіотикотерапії при найпоширеніших респіраторних інфекціях. У протоколі наведені стратегії призначення антибіотиків при поширених респіраторних інфекціях; зосереджується увага на групах пацієнтів, які, ймовірно, будуть схильні до розвитку ускладнень; наводяться показання до госпіталізації.
У протоколі відмічається необхідність урахування потреб та уподобань пацієнтів щодо призначення лікарями антибіотиків. Дорослі та діти (або їх батьки/опікуни), для яких негайне призначення антибіотиків не передбачено, повинні мати можливість приймати обґрунтовані рішення про своє лікування разом із лікарем, який їх лікує.
Для забезпечення послідовності надання медичної допомоги пацієнтам з ГРІ у кожному ЗОЗ мають бути розроблені та впроваджені ЛПМД, у яких визначений клінічний маршрут пацієнта та обсяг лікувально–діагностичних заходів відповідно до матеріально–технічного та кадрового забезпечення. Взаємодія між ЗОЗ, що надають первинну і вторинну медичну допомогу, повинна бути визначена відповідним наказом структурного підрозділу з питань охорони здоров’я органу місцевого самоврядування.
ІІІ. Основна частина
3.1. Для закладів, що надають первинну медичну допомогу
3.1.1. Профілактика
Обґрунтування
Профілактика ГРІ полягає в проведенні санітарно–просвітницької роботи серед громади щодо шляхів передачі інфекції, клінічних симптомів, звичайного перебігу хвороби та випадків, при яких потрібна консультація лікаря.
Необхідні дії лікаря
А. Обов’язкові.
Проводити санітарно–просвітницьку роботу серед громади.
Б. Бажані.
У приміщенні ЗОЗ (у місцях, доступних пацієнтам) мати друковані інформаційні матеріали, у яких будуть висвітлені стратегії призначення антибіотиків при ГРІ.
У сезон респіраторних інфекцій надавати пацієнтам інформацію про респіраторні інфекції в друкованому вигляді (див. додаток 1).
3.1.2. Діагностика
Обґрунтування
Оскільки в даному протоколі розглядаються ГРІ, що здатні до самоліквідації без лікування, то в більшості випадків немає клінічної потреби в ідентифікації збудника. Лікар виставляє топічний діагноз та вирішує питання симптоматичної терапії і стратегії антибіотикотерапії.
Необхідні дії лікаря
А. Обов’язкові.
1. Збір анамнезу.
2. Клінічне обстеження: огляд, передня риноскопія, фарингоскопія, отоскопія, перкусія та аускультація грудної клітки, пальпація регіональних лімфатичних вузлів.
3. Встановлення діагнозу.
4. Інформування пацієнта про природній перебіг даної хвороби та середню її тривалість (див. табл. 1).
Б. Бажані.
1. Лабораторна діагностика: ЗАК, мазок із слизової носа та зіва на бактеріологічне обстеження; обстеження на грип.
/tirag/117/117.jpg)
3.1.3. Лікування
Обґрунтування
Залежно від тяжкості хвороби, належності пацієнта до певних груп та з урахуванням уподобання пацієнта (див. 4.3) обирається стратегія антибіотикотерапії (див. табл. 2).
Необхідні дії лікаря
А. Обов’язкові.
1. Прийняти комплексне та зважене рішення щодо лікування пацієнта (див. додаток 2).
2. Інформувати пацієнта про природній перебіг хвороби, про можливі варіанти перебігу хворобу в разі лікування, про можливі побічні реакції на лікарські засоби, що будуть призначені.
3. Інформувати пацієнта про обрану стратегію антибіотикотерапії та видати рецепт на антибіотики.
4. Призначити симптоматичне лікування.
5. У випадку циркуляції в громаді вірусу грипу — діяти відповідно до медико–технологічного документа, що регламентує дії лікаря при грипі.
Б. Бажані.
Залишити пацієнту контактний номер телефону, за яким він може зателефонувати лікуючому лікарю та вирішувати можливі питання, що виникнуть упродовж лікування.
Призначити пацієнту повторний огляд через три дні від початку лікування.
3.1.4. Направлення в стаціонар
Обґрунтування
Пацієнти з факторами, що свідчать про тяжкий перебіг хвороби (див. пункт 4.4), госпіталізуються.
Необхідні дії лікаря
А. Обов’язкові.
Направляти на госпіталізацію пацієнтів із показаннями до госпіталізації відповідно до пункту 4.4.
ІV. Опис етапів медичної допомоги
4.1. Поширені гострі неускладнені респіраторні інфекції
Гостра респіраторна інфекція визначається як будь–яка гостра інфекційна хвороба верхніх або нижніх дихальних шляхів, що супроводжується розвитком респіраторного синдрому та загальноінтоксикаційними проявами різного ступеня вираженості. Клінічні прояви багато в чому схожі, диференціювати їх часто неможливо. Респіраторний синдром виступає провідним і проявляється в переважно топічному (локальному) ураженні дихальних шляхів — фарингіт, ларингіт, трахеїт тощо. Збудниками ГРІ можуть бути як віруси, так і бактерії. Інфекції верхніх дихальних шляхів включають в себе гострий риніт, гострий риносинусит, гострий середній отит, фарингіт/тонзиліт і ларингіт. Інфекції нижніх дихальних шляхів включають трахеїт, гострий бронхіт, бронхіоліт та пневмонію.
Ознаки, що характерні для ГРІ:
1. Скарги: більше чи менше виражені симптоми загальної інтоксикації, катаральні симптоми — пирхота, значно рідше біль у горлі, нежить, сухий кашель.
2. Помірна гіперемія, в основному піднебінних дужок, м’якого піднебіння, язичка, задньої стінки глотки з наявністю зернистості (збільшені лімфатичні фолікули).
3. Гіперемія слизової оболонки носових ходів.
4. Мигдалики переважно інтактні (за винятком аденовірусної інфекції).
5. Кон’юнктивіт (виражений більше чи менше, залежно від виду респіраторної інфекції).
6. Ознаки ураження декількох відділів верхніх дихальних шляхів.
7. Для кожного виду є характерним найтяжче ураження певного відділу верхніх дихальних шляхів з розвитком характерної симптоматики.
Антибіотики мають обмежену ефективність у лікуванні більшої частини неускладнених ГРІ у дорослих і дітей. До них належать такі топічні діагнози:
— гострий риносинусит,
— гострий середній отит (ГСО),
— гострий фарингіт/гострий тонзиліт,
— гострий ларингіт,
— гострий трахеїт,
— гострий бронхіт,
— бронхіоліт.
Більшість із цих станів, навіть за відсутності антибактеріального лікування, закінчуються одужанням, а ускладнення за відсутності антибіотикотерапії малоймовірні. Таким чином, ці п’ять поширених ГРІ знаходяться в центрі уваги даного протоколу. Нераціональне призначення антибіотиків призводить до медикаментозно індукованих побічних ефектів, до поширення стійких до антибіотиків мікроорганізмів у суспільстві і збільшення кількості первинних медичних консультацій через хвороби, що здатні до самоліквідації.
4.2. Стратегії призначення антибактеріальних лікарських засобів (антибіотикотерапія)
Для пацієнтів із ГРІ при первинній медичній допомозі або першому контакті з медичним співробітником (наприклад, при наданні невідкладної допомоги) може бути використано три різні стратегії лікування антибактеріальними лікарськими засобами:
— відмова від антибактеріальних лікарських засобів (непризначення),
— відкладене в часі призначення антибактеріальних лікарських засобів (при якому застосування антибактеріальних лікарських засобів дозволяється через певний часовий проміжок, у випадку погіршення клінічного стану або відсутності позитивної динаміки),
— негайне призначення антибактеріальних лікарських засобів.
Спільне рішення лікаря та пацієнта стосовно вибору стратегії призначення антибактеріальних лікарських засобів залежить як від оцінки лікарем ризику розвитку ускладнень у разі утримання від антибіотикотерапії, так і від очікувань пацієнта щодо призначення антибактеріальних лікарських засобів. Перевага відкладеного призначення порівняно зі стратегією відмови від призначення полягає в тому, що воно передбачає призначення антибактеріальних лікарських засобів (виписаний рецепт, розрахована доза та кратність прийому) для незначної кількості пацієнтів, у яких можуть розвинутися ускладнення, і тому, що пацієнти, які очікують призначення антибактеріальних лікарських засобів, можуть бути більш схильними погодитися з таким курсом лікування, ніж з повною відмовою від застосування антибактеріальних лікарських засобів. Саме тому відкладене призначення є важливою стратегією лікування з метою скорочення кількості призначення недоречних антибактеріальних лікарських засобів.
У ЗОЗ, що надають первинну медичну допомогу, з метою лікування ГРІ використовують емпіричне антибактеріальне лікування. Перевагу надавати пероральним формам антибактеріальних лікарських засобів з урахуванням поточних рекомендацій регіонального (місцевого, локального) рівня щодо найбільш частих збудників відповідно до топіки ураження органів респіраторної системи (топічні діагнози — риніт, фарингіт, отит тощо) та їхньої антибактеріальної чутливості.
4.2.1. Симптоматична терапія
Переважна кількість ГРІ перебігають із симптомами, медикаментозна корекція яких значно поліпшує якість життя пацієнта впродовж перебігу хвороби. До таких симптомів належать: гарячка, головний біль, біль у горлі, вушний біль, закладеність носа, ринорея, кашель тощо.
Існує велика кількість лікарських засобів, показаних для медикаментозної корекції даних симптомів. Значна кількість цих лікарських засобів є комбінованими препаратами, що спрямовані на поліпшення декількох симптомів хвороби. Немає сенсу перераховувати всі можливі комбінації діючих речовин, що можуть входити до складу цих лікарських засобів.
Особливе місце в симптоматиці ГРІ займає гарячка. Медикаментозну корекцію гарячки проводять такими лікарськими засобами: парацетамол (ацетамінофен), ібупрофен, ацетилсаліцилова кислота, мефенамінова кислота, метамізол натрію. Різні форми випуску цих препаратів дозволяють точно дозувати ці препарати для дітей з врахуванням маси тіла та/чи віку (недостатня доза препарату не викликає ефекту; передозування може призвести до токсичних ефектів). Ацетилсаліцилова кислота не повинна призначатися для медикаментозної корекції гарячки при ГРІ дітям (до 18 років).
4.3. Вподобання пацієнтів та їх батьків (опікунів) щодо стратегій антибіотикотерапії
Одне з центральних завдань лікаря під час консультації пацієнта полягає в оцінці міркувань пацієнта, його побоювань та очікувань стосовно лікування, перш ніж погоджувати план лікування. Це особливо важливо при консультаціях з приводу ГРІ, коли з боку пацієнта можуть бути очікування, що антибіотик необхідний для лікування, у той час як на думку лікаря призначення антибіотиків не є клінічним показанням. Навпаки, з боку лікаря можуть бути очікування, що пацієнт прийшов спеціально з метою отримання призначення антибіотиків, у той час як пацієнт прагне лише поради та/або пересвідчення. Явною перевагою відкладеного призначення як стратегії порівняно зі стратегією непризначення є те, що пацієнт, який очікує на призначення антибіотика, може бути більш схильним погодитися з такою схемою лікування, ніж зі стратегією непризначення.
Загальні рекомендації повинні спиратися на потреби пацієнта з огляду на його проблеми та очікування щодо використання антибіотиків, що будуть визначені під час медичної консультації у дорослих та дітей із респіраторними інфекціями в закладах первинної медичної допомоги. Це повинно стосуватися всіх етнічних і соціально–економічних груп.
4.4. Показання до госпіталізації
1. Частота дихання > 30/хв.
2. Частота серцевих скорочень > 130/хв.
3. Систолічний артеріальний тиск < 90 мм рт.ст. або діастолічний артеріальний тиск < 60 мм рт.ст. (якщо це не є нормою для цього пацієнта).
4. Сатурація кисню < 92 % або центральний ціаноз (якщо особа не має хронічної гіпоксії в анамнезі).
5. Пікова об’ємна швидкість видиху < 33 % від належної.
6. Змінений стан свідомості.
7. Дихальна недостатність ≥ ІІ ст. (див. відповідні медико–технологічні документи).
8. Температура тіла ≥ 38,5 °С і піддається корекції лікарськими засобами.
9. Пацієнт віком ≥ 65 років.
10. Соціальні показання (проживання в закладах закритого типу; нездатність до самообслуговування, що стала наслідком хвороби).
V. Ресурсне забезпечення виконання протоколу
5.1. Вимоги для закладів, що надають первинну медичну допомогу
Кадрові ресурси: керівники ЗОЗ та їх заступники, керівники структурних підрозділів ЗОЗ, лікарі–спеціалісти (лікар загальної практики — сімейний лікар, лікар–педіатр дільничний, лікар невідкладної медичної допомоги, лікар–терапевт дільничний, лікар–терапевт цехової лікарської дільниці, лікар–терапевт підлітковий), середній медичний персонал (медична сестра загальної практики — сімейної медицини, фельдшер, сестра медична), інші медичні працівники, які беруть участь у наданні медичної допомоги пацієнтам з ГРІ віком від 3 місяців.
Матеріально–технічне забезпечення:
Оснащення: відповідно до табеля оснащення.
Лікарські засоби: антибактеріальні лікарські засоби (перевагу надавати пероральним формам) з урахуванням поточних рекомендацій регіонального (місцевого, локального) рівня щодо найбільш частих збудників відповідно топіки ураження органів респіраторної системи (топічні діагнози — риніт, фарингіт, отит тощо) та їхньої антибактеріальної чутливості.
VІ. Індикатори якості медичної допомоги
6.1. Перелік індикаторів якості медичної допомоги
6.1.1. Наявність у лікаря загальної практики — сімейного лікаря локального протоколу ведення пацієнта з гострими респіраторними інфекціями.
6.2. Паспорт індикатора якості медичної допомоги
6.2.1.А. Наявність у лікаря загальної практики — сімейного лікаря локального протоколу ведення пацієнта з гострими респіраторними інфекціями.
Б. Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях уніфікованого клінічного протоколу первинної медичної допомоги дорослим та дітям «Гострі респіраторні інфекції».
В. Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико–технологічних документів (ЛПМД) у регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в ЗОЗ.
Бажаний рівень значення індикатора:
2014 рік — 90 %;
2015 рік та подальший період — 100 %.
Г. Інструкція з обчислення індикатора:
а) організація (ЗОЗ), що має обчислювати індикатор: ЗОЗ, структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій;
б) дані надаються лікарями загальної практики — сімейними лікарями (АСМ, ЦПМСД) до структурних підрозділів із питань охорони здоров’я місцевих державних адміністрацій;
в) дані надаються поштою, у тому числі електрон–ною поштою.
г) метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх лікарів загальної практики — сімейних лікарів (АСМ, ЦПМСД). Значення індикатора обчислюється як відношення чисельника до знаменника;
ґ) знаменник індикатора становить загальна кількість лікарів загальної практики — сімейних лікарів (АСМ, ЦПМСД), зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів із питань охорони здоров’я місцевих державних адміністрацій, що містить інформацію про кількість лікарів загальної практики–сімейних лікарів (АСМ, ЦПМСД), зареєстрованих на території обслуговування;
д) чисельник індикатора становить кількість лікарів загальної практики — сімейних лікарів (АСМ, ЦПМСД), зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу ведення пацієнта з гострими респіраторними інфекціями (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікарем загальної практики — сімейним лікарем (АСМ, ЦПМСД);
е) значення індикатора наводиться у відсотках.
Директор Департаменту реформ та розвитку медичної допомоги МОЗ України
Хобзей М.К.
VІІ. Список літератури
1. Адаптована клінічна настанова, заснована на доказах «Грип та гострі респіраторні інфекції», 2014.
2. Наказ МОЗ України від 23 лютого 2000 року № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я».
3. Наказ МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований в Міністерстві юстиції України 28 квітня 2012 року за № 661/20974.
4. Наказ МОЗ України від 28 вересня 2012 року № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований в Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313.
5. Наказ МОЗ України від 27 грудня 2013 року № 1150 «Про затвердження Примірного табеля матеріально-технічного оснащення Центру первинної медичної (медико-санітарної) допомоги та його підрозділів».
6. Наказ МОЗ України від 08 квітня 2014 року № 252 «Про затвердження шостого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
VIII. Додатки
Додаток 1
до Уніфікованого клінічного протоколу первинної медичної допомоги «Гострі респіраторні інфекції»
Пам’ятка пацієнтуГострі респіраторні інфекції
Що таке гострі респіраторні інфекції
Гостра респіраторна інфекція визначається як будь–яка інфекційна хвороба верхніх або нижніх дихальних шляхів. Інфекції верхніх дихальних шляхів включають у себе гострий риніт (запалення носа, нежить), гострий риносинусит (запалення носа та приносових пазух), гострий середній отит (запалення середнього вуха), фарингіт/тонзиліт (запалення глотки та глоткових мигдаликів), ларингіт (запалення гортані). Інфекції нижніх дихальних шляхів включають гострий трахеїт (запалення трахеї), гострий бронхіт (запалення бронхів), бронхіоліт (запалення бронхів найдрібнішого калібру — у дітей перших місяців життя), пневмонію (запалення легень).
Антибіотики мають обмежену ефективність у лікуванні більшої частини неускладнених гострих респіраторних інфекцій у дорослих і дітей.
Шлях передачі респіраторних інфекцій
Гострі респіраторні інфекції поширюються в громаді повітряно–краплинним шляхом — хвора людина поширює в оточуюче середовище аерозоль (дуже дрібні крапельки слизу, що містять збудників хвороби) під час чхання та кашлю. Даний аерозоль поширюється на відстань кількох метрів від хворої людини та здатен певний час перебувати в повітрі закритих приміщень. Ситуація погіршується при підвищеній вологості повітря.
Профілактика
У сезон поширення гострих респіраторних інфекцій, у тому числі грипу, у громаді з метою запобігання інфікуванню рекомендується дотримуватися таких порад:
1. Повноцінно харчуватися.
2. Достатньо спати вночі.
3. Провітрювати приміщення кожні 2–3 години.
4. Мити руки з милом після громадського транспорту, відвідування громадських місць.
5. Уникати місць скупчення людей.
6. Не займатися самолікуванням. Дотримуйтеся рекомендацій вашого сімейного лікаря.
7. При появі перших симптомів захворювання (загальна слабкість, головний біль, біль у вусі, біль у горлі, нежить, кашель, підвищена температура тіла) звертайтеся до вашого сімейного лікаря.
8. У ситуації, коли у вашому оточенні з’являється хворий на гостру респіраторну інфекцію, займайте активну позицію — робіть зауваження людині, яка кашляє чи чхає і не прикривається хусткою.
9. Завчасно робіть профілактичні щеплення проти грипу. Це створить імунний захист вашого організму від найтяжчої гострої респіраторної інфекції — грипу. Докладну інформацію щодо щеплень можете отримати у вашого сімейного лікаря.
Консультація лікаря
Оглянувши вас, сімейний лікар надасть інформацію про хворобу та середні строки її перебігу (без призначення лікування); про особливості лікування та можливі побічні реакції, що можуть виникнути під час лікування; відповість на ваші запитання та зробить призначення.
З метою забезпечення ефективності й безпечності фармакотерапії необхідно дотримуватись рекомендацій із застосування лікарських засобів, призначених лікарем, та інструкції для медичного застосування препаратів. До завершення курсу лікування слід зберігати первинну та/або вторинну упаковку лікарського засобу, на якій зазначені назва, форма випуску, доза, серія, дата випуску, термін придатності, назва виробника лікарського засобу.
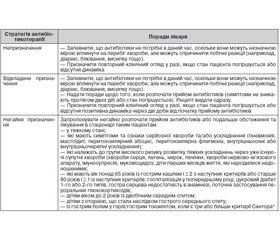
Стратегії призначення антибактеріальних лікарських засобів (антибіотикотерапія)
Призначаючи лікування, ваш сімейний лікар обов’язково розгляне питання антибіотикотерапії. Це рішення буде оговорено з вами. Лікарем може бути обрана одна зі стратегій антибіотикотерапії: «відмова від антибіотикотерапії», «відкладена у часі антибіотикотерапія» чи «негайна антибіотикотерапія».
Обравши стратегію «відмова від антибіотикотерапії», лікар зробить спробу аргументувати своє рішення. Це рішення буде ґрунтуватися на тяжкості вашого стану, супутніх хворобах, попередній медичній історії (анамнезі) та ваших уподобаннях. Якщо через деякий час (з’ясуйте це з лікарем) стан вашого здоров’я не покращився або навіть погіршився, обов’язково повідомте про це лікаря; можливо, потрібно буде повторно вас оглянути і змінити призначення.
Обравши стратегію «негайна антибіотикотерапія», лікар призначить певний лікарський засіб, розрахує разову дозу, кратність прийому протягом доби та тривалість прийому антибіотика, залишить рецепт на антибіотик. Впевніться в тому, що ви правильно зрозуміли вашого лікаря (коли розпочинати прийом лікарського засобу, у якій дозі, через який інтервал і як довго його приймати). Перед тим, як розпочати прийом антибактеріального лікарського засобу, обов’язково ознайомтесь з інструкцією: зверніть увагу на рекомендовані дози, кратність прийому, умови зберігання, вказівки щодо зв’язку прийому лікарського засобу з прийомом їжі та особливості прийому (розжовувати чи ні, чим запивати та ін.). Якщо через деякий час (з’ясуйте це з лікарем) стан вашого здоров’я не покращився або навіть погіршився, обов’язково повідомте про це лікаря; можливо, потрібно буде повторно вас оглянути і змінити призначення.
Обравши стратегію «відкладена у часі антибіотикотерапія», лікар випише вам рецепт на антибактеріальний лікарський засіб та надасть роз’яснення, за яких умов розпочати його прийом.
Хто, імовірно, буде схильний до розвитку ускладнень
Призначаючи вам лікування, лікар комплексно оцінює ситуацію. Доведено, що деякі люди більшою мірою схильні до розвитку ускладнень від гострих респіраторних інфекцій, а тому для них буде розглядатися стратегія «негайної антибіотикотерапії». До таких груп належать:
1) пацієнти, які систематично нездужають;
2) пацієнти, які мають потенційні симптоми та ознаки серйозної хвороби та/або ускладнення;
3) пацієнти, які мають серйозні хвороби серця, легенів, нирок, печінки, нервово–м’язові хвороби, муковісцидоз, пригнічення імунної системи, недоношені діти та ін.;
4) люди віком понад 65 років, які мають два та більше з таких критеріїв: госпіталізація у попередньому році, цукровий діабет, гостра серцева недостатність в анамнезі, поточне застосування глюкокортикоїдів; або особи віком понад 80 років із кашлем та одним або більше з перелічених вище критеріїв.
Ваші вподобання
Ви можете ставити лікарю будь–які запитання, що пов’язані з призначенням вам антибіотика при даній респіраторній інфекції. З огляду на ваші проблеми та очікування щодо призначення антибіотиків лікарем буде прийнято зважене рішення та призначена необхідна стратегія антибіотикотерапії.
Госпіталізація
Лікар може прийняти рішення щодо вашої госпіталізації. Зазвичай такі рішення приймаються в наступних ситуаціях:
— лікар не може гарантувати якісного лікування в амбулаторних умовах;
— потрібне негайне лікування, що вимагає частої корекцією з боку лікаря, або потрібен цілодобовий нагляд медперсоналу;
— ваші соціально–побутові умови не можуть гарантувати адекватного та якісного лікування;
— ви можете стати джерелом інфікування осіб, які мешкають поряд із вами, та ін.
У стаціонарі у вас є можливість цілодобово бути під наглядом медперсоналу, що дозволить контролювати зміни в стані здоров’я та вносити відповідні корективи щодо обсягу обстеження та лікування. Як тільки ваш стан покращиться та стабілізується, ви зможете продовжити лікування вдома під наглядом вашого сімейного лікаря.

/tirag/118/118.jpg)
/tirag/122/122.jpg)