Журнал «Травма» Том 16, №1, 2015
Вернуться к номеру
Особливості тотальної артропластики при диспластичному коксартрозі
Авторы: Канзюба А.І., Климовицький В.Г., Канзюба М.А. - НДІ травматології та ортопедії Донецького національного медичного університету ім. М. Горького
Рубрики: Травматология и ортопедия
Разделы: Справочник специалиста
Версия для печати
Диспластичний коксартроз належить до найбільш тяжких уражень опорно-рухової системи. На відміну від ідіопатичного та післятравматичного артрозо-артриту це зумовлене насамперед не проявами деструктивно-дистрофічного процесу в кульшовому суглобі, а різноманіттям і складністю прогресуючих анатомо-фізіологічних змін опорно-рухового апарату. Більшість пацієнтів — молоді люди працездатного віку, які через функціональні обмеження стають інвалідами. На цій стадії захворювання тотальна артропластика кульшового суглоба визнається безальтернативним хірургічним утручанням, що дозволяє відновити опорно-рухову функцію.
У науковому й практичному аспектах головним завданням численних досліджень є максимальне відновлення опорно-рухової функції або компенсація біомеханічних порушень, а також забезпечення умов для тривалого збереження стабільності імплантату (компонентів ендопротеза) у тазовій кістці й проксимальному відділі стегнової кістки.
Мета роботи — аналіз факторів, що визначають вибір хірургічної тактики й особливості первинної тотальної артропластики при диспластичному коксартрозі.
До ретроспективного аналізу включено 157 пацієнтів, серед яких було 148 жінок і 9 чоловіків віком від 19 до 56 років (середній вік 37,4 ± 3,2 року). За даними рентгенографії, 93 (59,2 %) пацієнти мали ураження обох кульшових суглобів. Загальна кількість операцій первинної артропластики — 193 (100 %), у тому числі 36 (18,7 %) на обох кульшових суглобах. Планування лікувальної тактики проводили на підставі результатів рентгенографічного дослідження і спіральної комп’ютерної томографії. Отримані результати були систематизовані за ступенем проксимальної дислокації стегна (Crowe et al., 1979), а також за проявами патологічних змін вертлюжної западини відповідно до класифікації Hartofilakidis et al. (1996).
Визначено головні моменти, які впливають на вибір хірургічної тактики, визначають особливості хірургічних утручань: недорозвиненість і навіть відсутність склепіння, недорозвиненість задньої і, особливо, передньої стінки, зменшення глибини западини з потоншенням медіальної стінки, порушене співвідношення диспластичної вертлюжної западини й головки стегнової кістки, деформація проксимального відділу стегна, наявність двобічного ураження кульшових суглобів, деформація тазового кільця, сколіотична деформація хребта, дисбаланс і слабкість м’язів тазового поясу, а також супутні деформації кінцівки диспластичного генезу.
Розташування чашки ендопротеза відповідно до фізіологічних параметрів має забезпечити відновлення природного центру обертання кульшового суглоба, офсету й балансу м’язів. У випадках занадто малої й тонкої передньої стінки необхідно зберегти її субхондральну кортикальну пластинку. Кісткове ложе для чашки рекомендуємо формувати римерами, переважно за рахунок більш міцної й масивної задньої колони. При центральних дефектах медіальної стінки западини виконували кісткову пластику.
При дефекті покриття ацетабулярного компонента більше ніж 30 % застосовували кісткову пластику склепіння кортикально-губчастим трансплантатом. Для мобілізації стегна ми застосовували реліз сідничних м’язів, висічення суглобової капсули, міотомію аддукторів, відтинання від малого вертлюга сухожилка m. iliopsoas, остеотомію великого вертлюга з м’язами, що до нього прикріплюються, із подальшим його зведенням і фіксацією, а також flapping trochanter osteotomy. У 10 пацієнтів виконано вкорочуючі та корегуючі остеотомії стегнової кістки.
Віддалені результати за шкалою Harris Hip Score були досліджені в 124 (78,98 %) оперованих пацієнтів у терміни від 3 до 14 років після артропластики. 36 пацієнтів перенесли артропластику обох кульшових суглобів. Середній термін спостереження — 7,8 ± 1,1 року. Узагальнені результати визнано відмінними (середній бал 93,67 ± 0,35) у 47 (37,9 %), добрі (середній бал 85,69 ± 0,52) — у 48 (38,7 %), задовільні (середній бал 75,56 ± 0,58) — у 22 (17,7 %) осіб. Погані результати (середній бал 46,96 ± 3,05) у 7 (5,7 %) пацієнтів були зумовлені розвитком нестабільністі компонентів. Асептична нестабільність у 5 пацієнтів виникла через 3–5, 7 і 11 років після артропластики. Септична нестабільність у 2 пацієнтів виникла через 6 і 7 років. У 5 пацієнтів у подальшому виконано ревізійне ендопротезування.
При ендопротезуванні кульшового суглоба з приводу диспластичного коксартрозу у складних ситуаціях необхідно передбачати різні прояви анатомічних і біомеханічних порушень опорно-рухової системи, різні варіанти фіксації вертлюжного та стегнового компонентів, можливості застосування кісткової пластики й реконструкцій, а також не відкидати інтраопераційне рішення про зміни ходу оперативного втручання.
Диспластический коксартроз принадлежит к наиболее тяжелым поражениям опорно-двигательной системы. В отличие от идиопатического и посттравматичного артрозо-артрита это вызвано в первую очередь не проявлениями деструктивно-дистрофического процесса в тазобедренном суставе, а многообразием и сложностью прогрессирующих анатомо-физиологических изменений опорно-двигательного аппарата. Большинство пациентов — молодые люди работоспособного возраста, которые из-за функциональных ограничений становятся инвалидами. На этой стадии заболевания тотальная артропластика тазобедренного сустава признается безальтернативным хирургическим вмешательством, которое позволяет возобновить опорно-двигательную функцию.
В научном и практическом аспектах главной задачей многочисленных исследований является максимальное восстановление опорно-двигательной функции или компенсация биомеханических нарушений, а также обеспечение условий для длительного сохранения стабильности имплантата (компонентов эндопротеза) в тазовой кости и проксимальном отделе бедренной кости.
Цель работы — анализ факторов, которые определяют выбор хирургической тактики и особенности первичной тотальной артропластики при диспластическом коксартрозе.
В ретроспективный анализ включено 157 пациентов, среди которых было 148 женщин и 9 мужчин в возрасте от 19 до 56 лет (средний возраст 37,4 ± 3,2 года). По данным рентгенографии 93 (59,2 %) пациента имели поражение обоих тазобедренных суставов. Общее количество операций первичной артропластики — 193 (100 %), в том числе 36 (18,7 %) на обоих тазобедренных суставах. Планирование лечебной тактики проводили на основании результатов рентгенографического исследования и спиральной компьютерной томографии. Полученные результаты были систематизированы по степени проксимальной дислокации бедра (Crowe et al., 1979), а также по проявлениям патологических изменений вертлюжной впадины в соответствии с классификацией Hartofilakidis et al. (1996).
Определены главные моменты, которые влияют на выбор хирургической тактики, определяют особенности хирургических вмешательств: недоразвитость и даже отсутствие свода, недоразвитость задней и, особенно, передней стенки, уменьшение глубины впадины с истончением медиальной стенки, нарушенное соотношение диспластической вертлужной впадины и головки бедренной кости, деформация проксимального отдела бедра, наличие двустороннего поражения тазобедренных суставов, деформация тазового кольца, сколиотическая деформация позвоночника, дисбаланс и слабость мышц тазового пояса, а также сопутствующие деформации конечности диспластического генеза.
Расположение чашки эндопротеза в соответствии с физиологическими параметрами должно обеспечить возобновление естественного центра вращения тазобедренного сустава, офсета и баланса мышц. В случаях слишком маленькой и тонкой передней стенки необходимо сохранить ее субхондральную кортикальную пластинку. Костное ложе для чашки рекомендуем формировать риммерами, преимущественно за счет более крепкой и массивной задней колонны. При центральных дефектах медиальной стенки впадины выполняли костную пластику.
При дефекте покрытия ацетабулярного компонента более 30 % применяли костную пластику свода кортикально-губчатым трансплантатом. Для мобилизации бедра мы применяли релиз ягодичных мышц, иссечение суставной капсулы, миотомию аддукторов, отрезание от малого вертлюга сухожилия m. iliopsoas, остеотомию большого вертлюга с прикрепленными в нему мышцами с дальнейшим его низведением и фиксацией, а также flapping trochanter osteotomy. У 10 пациентов выполнены укорачивающие и корректирующие остеотомии бедренной кости.
Отдаленные результаты по шкале Harris Hip Score были исследованы у 124 (78,98 %) оперируемых пациентов в сроки от 3 до 14 лет после артропластики. Тридцать шесть пациентов перенесло артропластику обоих тазобедренных суставов. Средний срок наблюдения — 7,8 ± 1,1 года. Обобщенные результаты признаны отличными (средний балл 93,67 ± 0,35) у 47 (37,9 %), хорошими (средний балл 85,69 ± 0,52) — у 48 (38,7 %), удовлетворительные (средний балл 75,56 ± 0,58) — у 22 (17,7 %) лиц. Плохие результаты (средний балл 46,96 ± 3,05) у 7 (5,7 %) пациентов были вызваны развитием нестабильности компонентов. Асептическая нестабильность у 5 пациентов возникла через 3–5, 7 и 11 лет после артропластики. Септическая нестабильность у 2 пациентов возникла через 6 и 7 лет. У 5 пациентов в дальнейшем выполнено ревизионное эндопротезирование.
При эндопротезировании тазобедренного сустава по поводу диспластического коксартроза в сложных ситуациях необходимо предусматривать разные проявления анатомических и биомеханических нарушений опорно-двигательной системы, разные варианты фиксации вертлюжного и бедренного компонентов, возможности применения костной пластики и реконструкций, а также не исключать интраоперационное решение об изменениях хода оперативного вмешательства.
Dysplastic coxarthrosis is one of the most severe lesions of the locomotor system. Unlike idiopathic and post-traumatic arthritis it is due to rather the diversity and complexity of progressive anatomical and physiological changes in the musculoskeletal system than to manifestation of degenerative and dystrophic process in the hip joint. Most patients are young people of working age who become disabled because of functional restrictions. On this stage of the disease total hip arthroplasty is considered as no alternative surgery that allows restore locomotor functioning.
In the scientific and practical aspects, the main objective of the numerous studies is to fully restore or compensate biomechanical disorders of the locomotor function, and provide the conditions for long-term preservation of implant stability (prosthetic components) in the pelvic bone and in the proximal femur.
The aim of the study is to analyze determining the choice of surgical tactics and characteristics of primary total arthroplasty in dysplastic coxarthrosis.
The retrospective study included 157 patients, 148 of whom were women and 9 men aged 19 to 56 years old (mean age 37.4 ± 3.2 years old). According to X-rays 93 (59.2 %) patients had lesions in both hip joints. Total number of primary arthroplasty operations was 193 (100 %), including 36 (18.7 %) ones of both hip joints. The treatment strategy was determines on the basis of the results of radiographic studies and spiral computed tomography. The results were systematized by the degree of dislocation of the proximal femur (Crowe et al., 1979), as well as signs of pathological changes in the acetabulum (Hartofilakidis et al., 1996).
There were noted the key points that determine the choice of surgical treatment, surgery features: malformations and even lack of vaults, malformations of back and especially anterior walls, reduced depth of the cavity with the medial wall thinning, abnormal ratio of dysplastic acetabulum and femoral head, deformity of the proximal femur, bilateral lesions of the hip joints, deformity of the pelvic ring, spine scoliotic deformity, imbalance and weakness of the pelvic girdle muscles and concurrent limb deformity of dysplastic genesis.
Location of prosthetic cup according to physiological parameters might ensure restoration of the natural center of hip joint rotation, offset and muscles balance. In cases of too small and thin anterior wall there should be kept its sub-chondral cortical plate. Bone bed for the prosthetic cup is recommended to be shaped by rimmers, mainly due to a strong and massive posterior column. In central defects of the cavity medial wall bone graft plastic was performed.
In defect of atsetabular component coverage more than 30 % there was used osteoplasty with cortical spongy graft. The hip was mobilized by the gluteal muscles release, excision of the joint capsule, adduktor miotomy, cutting off of m. iliopsoas tendon from small trochanter, and large trochanter osteotomy with adjoining muscles following by its further fixation and flapping trochanter osteotomy. In 10 patients were undergone shortening and corrective osteotomy of the femur.
Long-term results were investigated in 124 (78.98 %) patients using a scale Harris Hip Score were operated on during 3–14 years after arthroplasty. Thirty six patients were undergone arthroplasty of both hip joints. The average duration of observation was 7.8 ± 1.1 years. General results were excellent (average score 93.67 ± 0.35) in 47 (37.9 %), good ones (average score 85.69 ± 0.52) in 48 (38.7 %), satisfactory ones (average score 75.56 ± 0.58) in 22 (17.7 %) persons. Bad results (average score 46.96 ± 3.05) in 7 (5.7 %) patients were due to components instability development. Aseptic instability occurred in 5 patients, in 3–5, 7 and 11 years after arthroplasty. Septic instability occurred in 2 patients in 6 and 7 years. Five patients had executed revision arthroplasty.
Various manifestations of anatomic and biomechanical impairments of locomotor system, various forms of acetabulat and femur components, possible use of bone grafting and restorations should be regarded in difficult situations while hip arthroplastic because of dysplastic coxarthrosis. There also could be intraoperative changes in surgery.
кульшовий суглоб, дисплазія, артропластика.
тазобедренный сустав, дисплазия, артропластика.
hip joint, dysplasia, arthroplasty.
Статья опубликована на с. 72-78
Вступ
Диспластичний коксартроз належить до найбільш тяжких уражень опорно-рухової системи. На відміну від ідіопатичного та післятравматичного артрозо-артриту, це зумовлено насамперед не проявами деструктивно-дистрофічного процесу в кульшовому суглобі, а різноманіттям і складністю прогресуючих анатомо-фізіологічних змін опорно-рухового апарату. Саме прогресування цих змін диспластичного генезу має наслідком виникнення й прогресування деструктивно-дистрофічного ураження кульшового суглоба, яке в англомовній літературі ідентифікується як developmental dysplasia of the hip (DDH) [6, 8]. Етіологія захворювання є мультифакторною й включає генетичні порушення, а також ендогенні та екзогенні фактори, що впливають на перебіг внутрішньоутробного розвитку плода [6, 8, 9].
Після застосування неоперативних і оперативних методів лікування дисплазії кульшового суглоба клінічні прояви прогресування коксартрозу свідчать про декомпенсацію патологічного процесу. Більшість пацієнтів — молоді люди працездатного віку, які через функціональні обмеження стають інвалідами. На цій стадії захворювання тотальна артропластика кульшового суглоба визнається безальтернативним хірургічним утручанням, що дозволяє відновити опорно-рухову функцію [2, 4, 5, 10].
За даними національних реєстрів Швеції, Фінляндії, Норвегії, Данії та Австралії (1990–2004 рр.), серед загальної кількості операцій артропластики кульшового суглоба з приводу різних захворювань операції при DDH становлять 2 %. Серед пацієнтів віком до 50–60 років кількість цих операцій збільшується до 14–29 %. Абсолютна більшість пацієнтів — жінки (56–62 %) [8, 9, 10].
Численні анатомічні й фізіологічні порушення, що спостерігаються в пацієнтів, зумовлюють складнощі планування операції та необхідність оптимізації хірургічної тактики з урахуванням особливостей ортопедичного й загальносоматичного стану пацієнтів.
У науковому й практичному аспектах головним завданням численних досліджень є максимальне відновлення опорно-рухової функції або компенсація біомеханічних порушень, а також забезпечення умов для тривалого збереження стабільності імплантату (компонентів ендопротеза) у тазовій кістці й проксимальному відділі стегнової кістки [5, 10].
Мета роботи — аналіз факторів, що визначають вибір хірургічної тактики й особливості первинної тотальної артропластики при диспластичному коксартрозі.
Матеріал і методи
До ретроспективного аналізу включено 157 пацієнтів, серед яких було 148 жінок і 9 чоловіків віком від 19 до 56 років (середній вік 37,4 ± 3,2 року). За даними рентгенографії 93 (59,2 %) пацієнти мали ураження обох кульшових суглобів. Загальна кількість операцій первинної артропластики — 193 (100 %), у тому числі 36 (18,7 %) — на обох кульшових суглобах.
Планування лікувальної тактики проводили на підставі даних рентгенографічного дослідження й спіральної комп’ютерної томографії (СКТ). Прояви дегенеративно-дистрофічного процесу відповідали 3-й стадії артрозу. Отримані результати були систематизовані за ступенем проксимальної дислокації стегна (Crowe et al., 1979), а також за проявами патологічних змін вертлюжної западини відповідно до класифікації Hartofilakidis et al. (1996) [6, 7] (табл. 1).
/73/73.jpg)
У 4 пацієнтів із диспластичним коксартрозом через попереднє невдале артродезування на момент виконання артропластики виявлено додаткове руйнування ділянки вертлюжної западини.
Унаслідок перенесених у минулому остеотомій Шанца та Шанца — Ілізарова 16 пацієнтів (26 суглобів, 13,5 %) мали значну деформацію проксимального відділу та діафіза стегнової кістки із суттєвим ротаційним компонентом. Три пацієнти з високою дислокацією стегна (III тип за Hartofilakidis et al.) перенесли подовження стегнової кістки за методом Ілізарова.
Статичну деформацію тазового кільця спостерігали в 19 пацієнтів. У 6 вона поєднувалась із кіфосколіотичною деформацією хребта III та IV ступеня.
У більшості випадків (133 суглоби, 68,91 %), застосовано безцементну версію імплантатів із фіксацією press fit. Систему ендопротеза як для безцементної, так і цементної фіксації обирали залежно від конфігурації «ніжки», яка б максимально відповідала у першу чергу особливостям проксимального відділу стегнової кістки.
Статико-динамічну функцію пацієнтів перед артропластикою й у різні терміни після операції оцінювали за шкалою Harris Hip Score.
Результати дослідження і їх обговорення
Аналіз результатів передопераційного обстеження пацієнтів дозволив виділити складові патології опорно-рухового апарату, які впливають на вибір хірургічної тактики, визначають особливості хірургічних утручань і результати ендопротезування.
1. Прояви деструктивно-дистрофічного ураження суглоба. Характеризуються поширеним асептичним некрозом головки й шийки при їх малих розмірах, що обмежує можливості використання видалених фрагментів як пластичного матеріалу.
2. Власне прояви дисплазії вертлюжної западини. Недорозвиненість і навіть відсутність склепіння, недорозвиненість задньої і, особливо, передньої стінки, зменшення глибини западини з потоншенням медіальної стінки зумовлюють загальний дефіцит кісткової тканини в цій ділянці.
3. Порушене співвідношення диспластичної вертлюжної западини й головки стегнової кістки (II–IV типи за Crowe) визначає різні, інколи контраверсійні підходи до зведення стегна й розташування штучної западини: атипове, більш проксимальне розміщення чашки, застосування великих доз міорелаксантів під час операції для зведення стегна [3], різних варіантів укорочуючої остеотомії [2, 11], закрите зведення стегна із застосуванням дистракційних апаратів перед виконанням артропластики [1].
4. Деформація проксимального відділу стегна: варусна чи вальгусна деформація шийки; вкорочення шийки й надмірна антеверсія; вузький і деформований кістково-мозковий канал; багатоплощинні деформації нижче від малого вертлюга після попередніх реконструктивних утручань, інколи невидалені конструкції.
5. Наявність двобічного ураження кульшових суглобів, деформація тазового кільця, сколіотична деформація хребта — це фактори, що визначають відновлення довжини обох нижніх кінцівок і загалом адаптацію пацієнта до нових біомеханічних умов.
6. Дисбаланс і слабкість м’язів тазового поясу, а також супутні деформації кінцівки диспластичного генезу, післяопераційні деформації діафіза стегнової кістки й вторинні деформації колінних суглобів необхідно враховувати при плануванні післяопераційної реабілітації, насамперед як фактори ризику вивихів у штучному суглобі [8].
7. Локальний (або системний) остеопороз — фактор, що визначає інтраопераційні ризики додаткових пошкоджень, вибір технології ендопротезування й строки виживання імплантатів.
У зв’язку з тим, що артропластика з приводу DDH виконується у пацієнтів молодого віку, а нестандартні й складні умови для імплантації ендопротезів не дозволяють напевно прогнозувати тривалі результати, під час первинної операції необхідно зберігати й навіть створювати «анатомічні резерви» кісткової тканини для подальших ревізійних утручань.
Найчастіше труднощі імплантації ацетабулярного компонента пов’язані із дефектом кісткової маси в ділянці вертлюжної западини. Головні моменти — мала глибина западини, недостатність, а часто відсутність верхньої стінки або склепіння.
Розташування чашки ендопротеза відповідно до фізіологічних параметрів має забезпечити відновлення природного центру обертання кульшового суглоба, офсету й балансу м’язів. Орієнтиром для визначення місця формування кісткового ложа обирали нижній край істинної вертлюжної западини. У багатьох випадках його доводилося звільняти від остеофітів. При зменшених поперечних розмірах западини відзначається стоншення задньої і, особливо, передньої та медіальної стінок. Головним правилом при цьому вважаємо максимальне збереження кісткової маси.
У випадках занадто малої і тонкої передньої стінки необхідно зберегти її субхондральну кортикальну пластинку. Кісткове ложе для чашки рекомендуємо формувати римерами, переважно за рахунок більш міцної й масивної задньої колони.
Відповідальний етап — поглиблення вертлюжної западини. В окремих випадках при видаленні кортикальної пластинки утворюється кістковий дефект дна сформованої западини. При достатньому контакті ацетабулярного компонента зі стінками це не впливає на рівень первинної і розвиток вторинної стабілізації імплантату. Але, враховуючи ймовірність ревізійних операцій у майбутньому, доцільно забезпечити відтворення кісткової тканини в місцях дефектів. У таких випадках перед імплантацією чашки виконуємо автопластику дефекту кістковими чипсами, які через невеликий отвір розміщуємо під медіальною стінкою (дном) вертлюжної западини. Протягом 3 місяців на контрольних рентгенограмах у ділянці колишнього дефекту спостерігали кістковий регенерат, товщина якого інколи перевищувала 1 см.
При дефекті покриття ацетабулярного компонента більше ніж 30 % застосовували кісткову пластику склепіння кортикально-губчастим трансплантатом, сформованим із видаленої головки та шийки стегнової кістки. В окремих випадках, коли через деструкцію, наявність кіст, значний остеосклероз об’єм такого трансплантату видавався недостатнім, додатково використовували трансплантати із гребеня клубової кістки. Мінімальне можливе видалення кісткової тканини при підготовці западини й застосування кісткової пластики забезпечують надійну фіксацію й необхідну просторову орієнтацію імплантату. У більшості пацієнтів діаметр ацетабулярних імплантатів коливався від 42 до 48 мм.
Складнощі імплантації стегнового компонента — ніжки ендопротеза — пов’язані з малим поперечним розміром і деформацією кістково-мозкового каналу проксимального відділу стегнової кістки, особливо після перенесених реконструктивних операцій. У наших спостереженнях відзначено деформацію на рівні малого вертлюга та дистальніше від нього. У 6 пацієнтів вальгусна деформація дорівнювала 25–30°.
Через занадто вузький канал, навіть у пацієнтів із надмірною масою тіла, в окремих випадках вимушено імплантували ніжку мінімального розміру. Дизайн (конфігурацію) ніжки обирали при плануванні оперативного втручання на підставі багатоплощинного дослідження, використовуючи дані СКТ. Через деформацію інколи не досягається щільний контакт кістки з усією поверхнею ніжки протеза, необхідний для забезпечення пресової посадки імплантату (фіксація press fit). Це зумовило застосування цементної фіксації при протезуванні 11 суглобів. Однак необхідно зазначити, що цементна мантія нерівномірна і має недостатню товщину. З цим фактором ми пов’язуємо розвиток ранньої нестабільності й міграцію ніжки ендопротеза в кістковому каналі у 2 пацієнтів із надмірною масою тіла. В інших випадках після застосування цементної версії в терміни від 6 до 14 років не відзначено ознак нестабільності. Разом із цим значне руйнування проксимального відділу стегнової кістки при видаленні цементної мантії за таких умов залишає мало шансів для наступного ревізійного протезування.
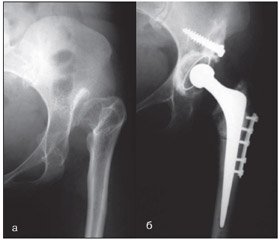
У переважної більшості пацієнтів застосоване безцементне ендопротезування. При значній деформації проксимального відділу після попередніх реконструктивних утручань у 5 пацієнтів для імплантації стегнового компонента виконано корегуючу остеотомію на рівні деформації (нижче від малого вертлюга) із накістковою фіксацією фрагментів пластинкою (рис. 1). Особливості виконання цього етапу визначали при доопераційному плануванні, а остаточно — під час операції.
/75/75.jpg)
У 2 пацієнтів із значною вальгусною деформацією й антекурвацією в підвертлюговій ділянці після операції Шанца — Ілізарова ніжка ендопротезу імплантована в канал стегнової кістки після остеотомії на рівні деформації (рис. 2).
Оптимальні біомеханічні умови для подальшого функціонування опорно-рухової системи забезпечує розташування ацетабулярного компонента ендопротеза відповідно до фізіологічних параметрів щодо тазової кістки.
При значній проксимальній дислокації стегна переміщення його до рівня імплантованої чашки ендопротеза пов’язане з подоланням ригідності м’яких тканин і ретракції м’язів. Існує ризик тракційного пошкодження сідничного нерва. Це найскладніший для оперативного лікування варіант дисплазії, при якому застосовуються різні тактичні підходи: намагання усунути високий вивих стегна під час операції, використовуючи великі дози міорелаксантів, зведення стегна перед артропластикою за допомогою дистракційних апаратів і застосування вкорочуючих остеотомій стегнової кістки [1–3, 11].
У наших спостереженнях для мобілізації стегна ми застосовували декілька прийомів: реліз сідничних м’язів, висічення суглобової капсули, міотомію аддукторів, відтинання від малого вертлюга сухожилка m. iliopsoas. Найбільш часто застосовували остеотомію великого вертлюга з м’язами, що до нього прикріплюються, із подальшим його зведенням і фіксацією, а також flapping trochanter оsteotomy.
У 3 випадках, коли було необхідне зведення стегна до 6 см, застосовано укорочуючу остеотомію на рівні малого вертлюга із видаленням сегмента кістки зав–вишки 3,5–4 см. В 1 випадку водночас усунено значну кутову деформацію підвертлюжної ділянки. Після імплантації ніжки протеза виконано накістковий остеосинтез пластинкою (рис. 3).
/76/76.jpg)
При ураженні обох кульшових суглобів (36 пацієнтів), що потребували артропластики, особливості планування операції були пов’язані насамперед із різним ступенем укорочення обох нижніх кінцівок унаслідок проксимальної дислокації стегна, анатомічного вкорочення (прояви дисплазії або наслідки попередніх операцій) і порочної установки кінцівок. Чотирнадцять пацієнтів мали деформацію таза й кіфосколіотичну деформацію хребта. Після операції на одному суглобі різниця в довжині кінцівок тимчасово збільшується. За таких умов стояло завдання не тільки відновити довжину обох кінцівок, адекватну конкретній ситуації. Було важливим визначити послідовність оперативних утручань на обох кульшових суглобах задля забезпечення оптимальних біомеханічних умов післяопераційної реабілітації пацієнтів.
Нестандартні умови ендопротезування потребували нестандартного і навіть індивідуального підходу до післяопераційного ведення пацієнтів. У першу чергу це стосувалося складних проявів анатомічних порушень.
Через значний м’язово-тонічний синдром на фоні залишкового дисбалансу опорно-рухової системи більшість пацієнтів після артропластики потребували більш тривалого перебування в ліжку (від 5 до 12 діб) після операції, відновлення в першу чергу пасивних рухів в оперованому суглобі, укріплення м’язів. Із початком ходіння доцільно тимчасово за допомогою взуття компенсувати різницю в довжині нижніх кінцівок.
Віддалені результати за шкалою Harris Hip Score були досліджені в 124 (78,98 %) оперованих пацієнтів у терміни від 3 до 14 років після артропластики. Тридцять два пацієнти перенесли артропластику обох кульшових суглобів. Середній термін спостереження — 7,8 ± 1,1 року. Узагальнені результати визнано відмінними (середній бал 93,67 ± 0,35) у 47 (37,9 %), добрі (середній бал 85,69 ± 0,52) — у 48 (38,7 %), задовільні (середній бал 75,56 ± 0,58) — у 22 (17,7 %) осіб. Погані результати (середній бал 46,96 ± 3,05) у 7 (5,7 %) пацієнтів були зумовлені розвитком нестабільності компонентів. Асептична нестабільність у 5 пацієнтів виникла через 3–5, 7 і 11 років після артропластики. Септична нестабільність у 2 пацієнтів виникла через 6 і 7 років. У 5 пацієнтів у подальшому виконано ревізійне ендопротезування.
Ступінь відновлення статико-динамічної функції залежав від проявів локальних патологічних змін у кульшових суглобах до операції, а також від інших складових патології опорно-рухової системи. Ми спостерігали позитивну динаміку відновлення статико-динамічної функції в усіх прооперованих пацієнтів. Це відбувалося завдяки активізації багатьох компенсаторних механізмів після артропластики, насамперед через покращання біомеханічного стану й усунення больового синдрому. Однак процес відновлення був достатньо тривалим — від 1 до 3 років після операції.
Висновки
1. При значних деструктивно-дистрофічних змінах у кульшовому суглобі, зумовлених дисплазією, тотальна артропластика визнається безальтернативним хірургічним утручанням, що дозволяє відновити опорно-рухову функцію.
2. При ендопротезуванні кульшового суглоба з приводу диспластичного коксартрозу у складних ситуаціях необхідно передбачати різні прояви анатомічних і біомеханічних порушень опорно-рухової системи, різні варіанти фіксації вертлюжного та стегнового компонентів, можливості застосування кісткової пластики й реконструкцій, а також не відкидати інтраопераційне рішення про зміни ходу оперативного втручання.
3. Під час первинної артропластики необхідно зберігати і навіть створювати анатомічні резерви кісткової тканини для можливого виконання в майбутньому ревізійних утручань.
1. Полулях М.В., Герасименко С.Ш., Костюк А.Н. та ін. Особливості ендопротезування кульшового суглоба при тяжких типах дисплазії // Травма. — 2014. — Т. 15, № 5. — С. 33-36.
2. Тихилов Р.М., Мазуренко А.В., Шубняков И.И. и др. Результаты эндопротезирования тазобедренного сустава с укорачивающей остеотомией по методике T. Paavilainen при полном вывихе бедра // Травматология и ортопедия России. — 2014. — № 1 (71). — С. 5-15.
3. Fei Yan, Guangxing Chen, Liu Yang et al. A Reduction Technique of Arthroplasty Without Subtrochanteric Femoral Shortening Osteotomy for the Treatment of Developmental High Dislocation of Hip: A Case Series of 28 Hips // The Journal of Arthroplasty. — 2014. — Vol. 29, Issue 12. — P. 2289-2293.
4. Huiwu Li, Liao Wang, Kerong Dai, Zhenan Zhu. Autogenous Impaction Grafting in Total Hip Arthroplasty with Developmental Dysplasia of the Hip // The Journal of Arthroplasty. — 2013. — Vol. 28, Issue 4. — P. 637-643.
5. Frampton C.M.A., Crawford H.A., Boyle M.J. Early Results of Total Hip Arthroplasty in Patients With Developmental Dysplasia of the Hip Compared With Patients With Osteoarthritis // The Journal of Arthroplasty. — 2012. — Vol. 27, Issue 3. — P. 386-390.
6. Hartofilakidis G., Stamos K., Karachallos T. et al. Congenital hip disease in adults. Classification of acetabular deficiencies and operative treatment with acetabuloplasty combined with total hip arthroplasty // Journal Bone Joint Surg. Am. — 1996. — Vol. 78. — S. 683-692.
7. Crowе J.F. Manl V.J., Ranawat C.S. Total hip replacement in congenital dislocation and dysplasia of the hip // Journal Bone Joint Surg. Am. — 1979. — Vol. 61. — S. 15-23.
8. Eskelinen A. Total Hip Arthroplasty in Young Patients — with special references to patients under 55 years of age and patients with developmental dysplasia of hip. — Helsinki, 2006. — 128 p.
9. Engesæter L.B., Ove Furnes, Havelin L.I. Developmental Dysplasia of the Hip — Good Results of Later Total Hip Arthroplasty: 7135 Primary Total Hip Arthroplasties after Developmental Dysplasia of the Hip Compared With 59 774 Total Hip Arthroplasties in Idiopathic Coxarthrosis Followed for 0 to 15 Years in the Norwegian Arthroplasty Register // The Journal of Arthroplasty. — 2008. — Vol. 23, Issue 2. — P. 235-240.
10. Biant L.C., Warwick J.M. Bruce, Assini J.B. et al. Primary Total Hip Arthroplasty in Severe Developmental Dysplasia of the Hip. Ten-Year Results Using a Cementless Modular Stem // The Journal of Arthroplasty. — 2009. — Vol. 24, Issue 1. — P. 27-32.
11. Bernasek T.L., Haidukewych G.J., Gustke K.A. et al. Total Hip Arthroplasty Requiring Subtrochanteric Osteotomy for Developmental Hip Dysplasia: 5- to 14-Year Results // The Journal of Arthroplasty. — 2007. — Vol. 22, Issue 6, Suppl. — P. 145-150.

/75/75_2.jpg)