Газета «Новости медицины и фармации» Неврология. Нейрохирургия. Психиатрия (528) 2015 (тематический номер)
Вернуться к номеру
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги
Рубрики: Неврология, Хирургия, Психиатрия
Разделы: Официальная информация
Версия для печати
Статья опубликована на с. 31-62
Затверджено
Наказ Міністерства охорони здоров’я України
від 25 грудня 2014 року № 1003
Депресія
(легкий, помірний, тяжкий депресивні епізоди
без соматичного синдрому або з соматичним
синдромом, рекурентний депресивний розлад,
дистимія)
2014
Вступ
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги (УКПМД) «Депресія (легкий, помірний, тяжкий депресивні епізоди без соматичного синдрому або з соматичним синдромом, рекурентний депресивний розлад, дистимія», розроблений з урахуванням сучасних вимог доказової медицини, розглядає особливості проведення діагностики та лікування депресії в Україні з позиції забезпечення наступності етапів медичної допомоги. Вперше регламентуються підходи щодо проведення діагностики та лікування депресії у закладах охорони здоров’я (ЗОЗ), що надають первинну медичну допомогу в Україні. УКПМД розроблений на основі адаптованих клінічних настанов «Депресія (легкий та помірний епізоди без соматичного синдрому та з соматичним синдромом)» та «Рекурентні депресивні розлади», з якими можна ознайомитися за посиланням http://www.dec.gov.ua/mtd/reestr.html.
За формою, структурою та методичними підходами щодо використання вимог доказової медицини УКПМД відповідає вимогам «Методики розробки та провадження медичних стандартів (уніфікованих клінічних протоколів) медичної допомоги на засадах доказової медицини», затвердженої наказом МОЗ України від 28 вересня 2012 року № 751, зареєстрованим в Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313.
УКПМД розглядає питання медичної допомоги пацієнтам з депресією (діагноз за МКХ-10: F32 — Депресивний епізод, F33 — Рекурентні депресивні розлади, F34.1 — Дистимія).
Мультидисциплінарна робоча група при створенні УКПМД керувалася положеннями документів Європейської комісії та Всесвітньої організації охорони здоров’я:
1. Actions against depression. Improving mental and well-being by combating the adverse health, social and economic consequences of depression — European Commission, Directorate General for Health and Consumer Protection, 2004.
2. Policies and practices for mental health in Europe — World Health Organization, 2008.
3. Европейский план действий по охране психического здоровья — Европейский региональный комитет ВОЗ, 2013.
Обґрунтування та положення УКПМД побудовані на принципах доказової медицини з урахуванням сучасних міжнародних рекомендацій, відображених в клінічних настановах — третинних джерелах, а саме:
1. SIGN 114 — Non-pharmaceutical management of depression in adults: A national clinical guideline, 2010.
2. Canadian Network for Mood and Anxiety Treatments (CANMAT), Clinical guidelines for the management of major depressive disorder in adults. III. Pharmacotherapy, 2009.
3. NICE CG 90 — Depression in adults, 2010.
Варто зауважити, що більшість положень щодо лікування депресії, які включені до клінічних настанов, мають низький рівень доказовості. Це значною мірою обумовлено методологією проведення рандомізованих клінічних досліджень, зокрема, щодо немедикаментозних втручань.
Положення УКПМД, які відповідають вимогам доказової медицини, не виключають інші прийнятні методи досягнення кінцевого результату, а їх дотримання не є гарантією успіху в усіх клінічних випадках. Кінцеве рішення щодо вибору конкретної клінічної процедури або плану лікування повинен приймати лікуючий лікар з урахуванням отриманих клінічних даних про пацієнта, а також існуючих діагностичних і лікувальних можливостей.
УКПМД розроблений мультидисциплінарною робочою групою, до якої увійшли представники різних медичних спеціальностей (лікарі загальної практики — сімейні лікарі, лікарі-терапевти, лікарі-психіатри, лікарі-психотерапевти, лікарі-психологи та практичні психологи).
І. Паспортна частина
1.1. Діагноз
Легкий депресивний епізод
Помірний депресивний епізод
Тяжкий депресивний епізод
Рекурентний депресивний розлад
Дистимія
1.2. Коди стану або захворювання (МКХ-10): F32, F33, F34.1
1.3. Протокол призначений: для лікарів загальної практики — сімейних лікарів, лікарів-терапевтів, лікарів-психіатрів, лікарів-психотерапевтів, лікарів-психологів, практичних психологів та лікарів інших спеціальностей.
1.4. Мета протоколу:
— впровадження медико-організаційних та лікувально-діагностичних підходів, які відповідають положенням доказової медицини, в процес надання медичної допомоги пацієнтам із депресивними розладами в Україні;
— встановлення єдиних вимог щодо профілактики, діагностики, лікування та реабілітації пацієнтів із даним видом патології відповідно до клінічних настанов, що розроблені з урахуванням вітчизняних особливостей організації медичної допомоги та економічної ситуації в країні;
— забезпечення якості, ефективності та рівних можливостей доступу до медичної допомоги пацієнтам з депресивними розладами;
— обґрунтування оснащення ЗОЗ для надання первинної, вторинної та третинної медичної допомоги пацієнтам із депресивними розладами (наявність обладнання та інших ресурсів);
— відновлення якості життя пацієнтів із депресивними розладами, попередження рецидивів патології.
1.5. Дата складання протоколу — грудень 2014 р.
1.6. Дата перегляду протоколу — грудень 2017 р.
1.7. Список та контактна інформація осіб, які брали участь у розробці протоколу
Хобзей Микола Кузьмич — директор Департаменту реформ та розвитку медичної допомоги МОЗ України, д.м.н., професор (голова робочої групи до 19.05.2014)
Пінчук Ірина Яківна — директор Українського науково-дослідного інституту соціальної і судової психіатрії та наркології МОЗ України, головний позаштатний спеціаліст МОЗ України зі спеціальності «психіатрія та наркологія» відповідно до наказу № 526-к від 10.12.2012, д.м.н. (заступник голови з клінічних питань)
Марценковський Ігор Анатолійович — керівник відділу психічних розладів дітей та підлітків Українського науково-дослідного інституту соціальної і судової психіатрії та наркології МОЗ України, головний позаштатний спеціаліст МОЗ України зі спеціальності «дитяча психіатрія» відповідно до наказу № 196-к від 29.05.2014 зі змінами, к.м.н. (заступник голови з клінічних питань у дітей)
Степаненко Алла Василівна — професор кафедри Української військово-медичної академії МЗС України, заступник голови Центрального формулярного комітету МОЗ України, д.м.н., професор (заступник голови з методології)
Бурлачук Леонід Фокич — завідувач кафедри психодіагностики та клінічної психології Київського національного університету імені Тараса Шевченка, член-кореспондент НАПН України, д.м.н., професор
Бурлачук Олег Леонідович — генеральний директор першого Українського видавництва психологічних тестів «ОС України»
Гідзинська Ірина Миколаївна — провідний науковий співробітник відділу внутрішньої медицини, завідувач клініко-консультативного відділення Державної наукової установи «Науково-практичний центр профілактичної та клінічної медицини» Державного управління справами, к.м.н.
Зінченко Олена Миколаївна — головний спеціаліст відділу високоспеціалізованої медичної допомоги Управління надання медичної допомоги дорослим Департаменту медичної допомоги МОЗ України, к.м.н.
Левада Олег Анатолійович — керівник курсу психіатрії кафедри сімейної медицини Державного закладу «Запорізька медична академія післядипломної освіти МОЗ України», к.м.н., доцент
Лерман Наталія Геннадіївна — завідувач амбулаторією, лікар загальної практики — сімейної медицини комунального закладу «Макарівський центр первинної медико-санітарної допомоги» Макарівського району Київської області, Андріївська медична амбулаторія загальної практики — сімейної медицини
Маляров Сергій Олександрович — лікар-психіатр консультативної поліклініки Українського науково-дослідного інституту соціальної і судової психіатрії та наркології МОЗ України, к.м.н.
Матвієць Людмила Григорівна — асистент кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, к.м.н.
Матюха Лариса Федорівна — завідувач кафедри сімейної медицини Національної медичної академії післядипломної освіти імені П.Л. Шупика, головний позаштатний спеціаліст МОЗ України зі спеціальності «Загальна практика — сімейна медицина» відповідно до наказу № 196-к від 29.05.2014 зі змінами, д.м.н., професор
Марута Наталія Олександрівна — заступник директора з наукової роботи Державної установи «Інститут неврології, психіатрії та наркології НАМН України», голова Експертної проблемної комісії МОЗ та НАМН України «Психіатрія. Медична психологія», д.м.н., професор
Мішиєв В’ячеслав Данилович — директор ТМО «Психіатрія» у м. Києві, завідувач кафедри дитячої, соціальної та судової психіатрії Національної медичної академії післядипломної освіти імені П.Л. Шупика, головний позаштатний спеціаліст МОЗ України зі спеціальності «психіатрія» відповідно до наказу № 196-к від 29.05.2014 зі змінами, д.м.н., професор
Мороз Галина Зотівна — професор кафедри військової загальної практики — сімейної медицини Української військово-медичної академії, головний науковий співробітник Державної наукової установи «Науково-практичний центр профілактичної та клінічної медицини» Державного управління справами, д.м.н., професор
Напреєнко Олександр Костянтинович — завідувач кафедри психіатрії Національного медичного університету ім. О.О. Богомольця, головний позаштатний спеціаліст МОЗ України зі спеціальності «психіатрія і наркологія» відповідно до наказу № 196-к від 29.05.2014, д.м.н., професор
Пішель Віталій Ярославович — завідувач відділу медико-соціальних проблем терапії психічних розладів Українського науково-дослідного інституту соціальної і судової психіатрії та наркології МОЗ України, д.м.н., професор
Пшук Наталія Григорівна — завідувач кафедри психіатрії та медичної психології Вінницького національного медичного університету імені М.І. Пирогова, д.м.н., професор
Тарнавська Олена Олексіївна — лікар загальної практики — сімейної медицини поліклініки № 1 Печерського району м. Києва
Хаджинова Наталія Афанасіївна — головний спеціаліст відділу медичної реабілітації та паліативної допомоги Управління надання медичної допомоги дорослим Департаменту медичної допомоги МОЗ України
Хайтович Микола Валентинович — професор кафедри педіатрії № 4 Національного медичного університету імені О.О. Богомольця, д.м.н., професор
Хаустова Олена Олександрівна — завідувач відділу психічних розладів похилого віку Українського науково-дослідного інституту соціальної і судової психіатрії та наркології МОЗ України, д.м.н., професор
Худошина Ольга Валентинівна — заступник начальника Управління, начальник відділу з питань якості та оцінки відповідності Управління з питань якості надання медичної допомоги МОЗ України
Чабан Олег Созонтович — завідувач відділу психосоматичної медицини та психотерапії Українського науково-дослідного інституту соціальної і судової психіатрії та наркології МОЗ України, д.м.н., професор
Методичний супровід та інформаційне забезпечення
Ліщишина Олена Михайлівна — директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», к.м.н, ст.н.с.
Горох Євгеній Леонідович — начальник відділу якості медичної допомоги та інформаційних технологій Державного підприємства «Державний експертний центр МОЗ України», к.т.н.
Мельник Євгенія Олександрівна — начальник відділу доказової медицини Державного підприємства «Державний експертний центр МОЗ України»
Черніцька Марина Віталіївна — експерт відділу доказової медицини Державного підприємства «Державний експертний центр МОЗ України»
Шилкіна Олена Олександрівна — начальник відділу методичного забезпечення новітніх технологій у сфері охорони здоров’я Державного підприємства «Державний експертний центр МОЗ України»
Рецензенти
Вербенко Вікторія Анатоліївна — завідувач кафедри психіатрії, психотерапії, наркології з курсом загальної та медичної психології Державної установи «Кримський державний медичний університет імені С.І. Георгієвського», д.м.н., професор, академік Академії наук вищої освіти України
Глузман Семен Фішелевич — президент Асоціації психіатрів України
Михайлов Борис Володимирович — завідувач кафедри психотерапії Харківської медичної академії післядипломної освіти МОЗ України, головний позаштатний спеціаліст МОЗ України зі спеціальності «медична психологія, психотерапія» відповідно до наказу № 196-к від 29.05.2014 зі змінами, д.м.н., професор
Пустовойт Михайло Михайлович — ректор Київського інституту сучасної психології і психотерапії, член Міжнародної психоаналітичної асоціації, д.м.н.
1.8. Коротка епідеміологічна інформація
За даними літератури поширеність розладів депресивного спектру у країнах Європи і США становить на даний час близько 5–10 %. Їх поширеність впродовж життя становить 16 %, впродовж 12 місяців — близько 7 % (Ebmeier et al., 2006; Kessler et al., 2003). У загальній медичній практиці частота депресій сягає 22–33 %.
Депресивні розлади (ДР) є однією з основних причин непрацездатності (Всесвітня організація охорони здоров’я, 2002). Від 45 до 60 % випадків самогубств відбувається в депресивному стані.
За даними обстеження 37 000 дорослих у 10 країнах Америки, Європи, Азії, проведеного Міжнародним консорціумом психіатричної епідеміології (ICPE) з використанням WED-CIDI (комбіноване діагностичне інтерв’ю Всесвітньої організації охорони здоров’я) (Robins et al., 1988; Wittchen, 1994), захворювання частіше розпочинається у віці від 20 до 30 років (Ebmeier et al., 2006). Жінки хворіють на депресію вдвічі частіше, ніж чоловіки (відповідно 20–26 % та 8–12 %), проте ці дані можуть бути обумовлені тим, що чоловіки менше звертаються за медичною допомогою. У 60 % при неадекватній терапії спостерігаються повторні депресивні епізоди.
У зв’язку із тенденцією до старіння населення розвинених країн, значною поширеністю (36–50 %) і схильністю до затяжного, атипового перебігу депресій у людей похилого віку останні набувають особливого значення.
За результатами дослідження, яке проводилося серед 60 тисяч працюючих осіб, найчастіше на депресію страждають ті, хто доглядає за літніми і хворими людьми, та няні, які доглядають за маленькими дітьми (11,3 %), на другому місці — працівники громадського харчування (10,3 %), третє місце займають лікарі (9,6 %). Найменше до депресії схильні люди творчих професій — вчені, архітектори та інженери (4,3 %). Серед безробітних цей показник становив 12,7 %.
Середня тривалість депресивного епізоду становила 16 тижнів, близько 90 % пацієнтів страждали на депресію середньої тяжкості і тяжкі форми, що викликало виражене зниження якості життя (Kessler et al., 2003).
Майже 80 % пацієнтів із депресією лікуються у лікарів загальної практики — сімейних лікарів з приводу інших захворювань. Серед пацієнтів, які звертаються за медичною допомогою до ЗОЗ, що надають первинну медичну допомогу, 17 % мають ДР, який часто поєднується з соматичною патологією. Депресія зустрічається у 20 % пацієнтів із ішемічною хворобою серця, у 30–50 % пацієнтів, які перенесли інфаркт міокарда, та 30–60 % пацієнтів, які перенесли мозковий інсульт.
За останні 40 років було проведено понад 60 проспективних досліджень, у яких вивчали зв’язок між депресією та прогнозом у пацієнтів з ішемічною хворобою серця. Встановлено, що рівень смертності серед пацієнтів, які мають в анамнезі інфаркт міокарда і страждають на депресію, в 3–6 разів вищий, ніж у пацієнтів, які не мають депресії. Саме тому Американська асоціація серця розробила та запровадила в 2008 році настанови «Депресія та ішемічна хвороба серця: рекомендації для скринінгу і лікування». Значна поширеність ДР характерна і для пацієнтів з патологією шлунково-кишкового тракту, зокрема пацієнтів з функціональними захворюваннями органів травлення, такими як функціональна диспепсія, функціональні біліарні розлади, синдром подразненого кишечника. Депресію діагностують у 38 % пацієнтів онкологічного профілю, у 39 % пацієнтів із паркінсонізмом. Враховуючи значущість діагностики і лікування депресії у пацієнтів із хронічними захворюваннями, Національний інститут досконалості медичної допомоги (NICE) у 2011 році розробив клінічні настанови «Депресія у дорослих з хронічними фізичними проблемами зі здоров’ям: лікування та управління».
Лише 50 % пацієнтів отримують спеціальне лікування залежно від тяжкості захворювання та статі, при цьому воно адекватне лише у 25 % випадків (Hamalainen et al., 2004; Kessler et al., 2003). Важливо враховувати, що у 60 % випадків, переважно при недостатній або неадекватній терапії, у пацієнтів спостерігаються повторні депресивні епізоди. При першому епізоді депресії ймовірність рецидиву становить 50 %, при другому — 70 %, при третьому — 90 %.
Таким чином, лікарям та іншим працівникам медичних служб необхідні знання про діагностику та лікування депресивних розладів.
За даними МОЗ України, з 2008 по 2012 р. поширеність депресивних розладів зросла з 65,37 до 73,6 особи на 100 тис. населення, а захворюваність — з 8,74 до 9,06 на 100 тис. населення. Впродовж останніх десятиріч спостерігається незначне зростання випадків непсихотичних психічних розладів, зокрема депресивних, що не відповідає загальносвітовим тенденціям та говорить про неналежну та, відповідно, неповну організацію виявлення, реєстрації та надання допомоги людям з депресивними розладами. Це, зокрема, пов’язано з відсутністю до цього часу в Україні у діагностиці та лікуванні депресії такої ланки, як сімейний лікар. Так, за 1973–2000 роки кількість зареєстрованих випадків депресивних розладів серед загальної кількості звернень до лікаря у перерахунку на кількість населення зросла з 2,3 до 3,8 %. Термінальним варіантом розвитку депресивних розладів може бути суїцидальна спроба. Водночас показник смертності через навмисне самоушкодження тримається на постійному рівні з 2009 по 2013 р. (за даними Державного комітету статистики України): 21,1 випадку на 100 тис. населення у 2009 році порівняно з 20,6 випадку на 100 тис. населення у 2013 році (що в абсолютних значеннях становить 9717 випадків та 9367 випадків відповідно).
ІІ. Загальна частина
Депресія — поширений розлад, який піддається лікуванню.
Існують різноманітні засоби лікування депресії. Слід намагатися застосовувати психотерапію або медикаментозне лікування препаратами першої лінії до того, як проводити інші втручання.
Найбільш серйозним (найтяжчим) ускладненням депресії є суїцид.
У дуже тяжких випадках або при рефрактерних формах захворювання можуть бути ефективними методи лікування, які застосовують на етапі надання високоспеціалізованої допомоги.
Слід виявляти гнучкість у клінічному мисленні, тобто переглянути діагноз за відсутності ефекту терапії. Насампред потрібно виключити можливість зловживання психоактивними речовинами або ж біполярний характер розладу.
Особливості процесу надання медичної допомоги
У сучасних умовах, враховуючи широке поширення депресії, особливо серед пацієнтів, які мають хронічні соматичні захворювання з тривалим перебігом, та появу нових, більш безпечних антидепресантів, діагностика і лікування легких та помірно виражених депресій у більшості країн Європи та Північної Америки проводиться лікарями, які надають первинну медичну допомогу (лікарями загальної практики — сімейними лікарями, терапевтами) і лікарями-спеціалістами (неврологами, кардіологами, гастроентерологами), а не лікарями-психіатрами. За даними статистики, 80 % антидепресантів у країнах Західної Європи, США і Канади призначається не лікарями-психіатрами. Всесвітня психіатрична асоціація і Міжнародний комітет з профілактики і терапії депресії запровадили освітню програму з діагностики і лікування депресивних розладів, що була реалізована в багатьох регіонах. У 2002 році матеріали були опубліковані в Україні. Впродовж останніх десяти років кількість наукових публікацій з цієї проблеми в Україні зростає, проте практичне впровадження залишається недостатнім, загальнодержавної програми підготовки лікарів, які надають первинну медичну допомогу, з питання діагностики і лікування ДР ще немає.
Відповідно до статті 27 Закону України «Про психіатричну допомогу» питання встановлення діагнозу психічного захворювання та надання психіатричної допомоги в примусовому порядку відносяться виключно до компетенції лікаря-психіатра або комісії лікарів-психіатрів. Проте законом не виключається участь лікарів інших спеціальностей у наданні психіатричної допомоги. Для ефективного впровадження УКПМД «Депресія» у практику надання медичної допомоги у ЗОЗ України існує потреба у створенні системи заходів щодо підвищення поінформованості лікарів, які надають первинну медичну допомогу, з питань діагностики та лікування депресії (у тому числі коморбідної). Програма підготовки має включати основні питання:
— засвоєння практичних методів розпізнавання та діагностики депресії;
— формування навичок адекватного спілкування з такими хворими;
— ознайомлення із сучасними фармакологічними препаратами та особливостями їх використання лікарями, які надають первинну медичну допомогу.
Проведення таких занять доцільно організовувати в усіх ЗОЗ на етапі розробки і впровадження локального протоколу медичної допомоги «Депресія» (Навчальна програма циклу тематичного удосконалення — додаток 5).
Організація надання медичної допомоги пацієнтам із депресією у ЗОЗ, що надає первинну медичну допомогу, включає наступні заходи:
1. ЛЗП-СЛ мають проводити активне виявлення депресії серед пацієнтів групи ризику.
Критерії віднесення пацієнта до групи ризику розвитку депресії наступні:
— наявність психічних та поведінкових розладів в особистому та/або сімейному анамнезі;
— наявність епізодів депресії в анамнезі;
— наявність тяжких захворювань з хронічним перебігом;
— інвалідність;
— психоемоційне навантаження, втрата близької людини; втрата роботи тощо;
— соціальна ізоляція та відсутність міжособистісних підтримуючих стосунків у сім’ї.
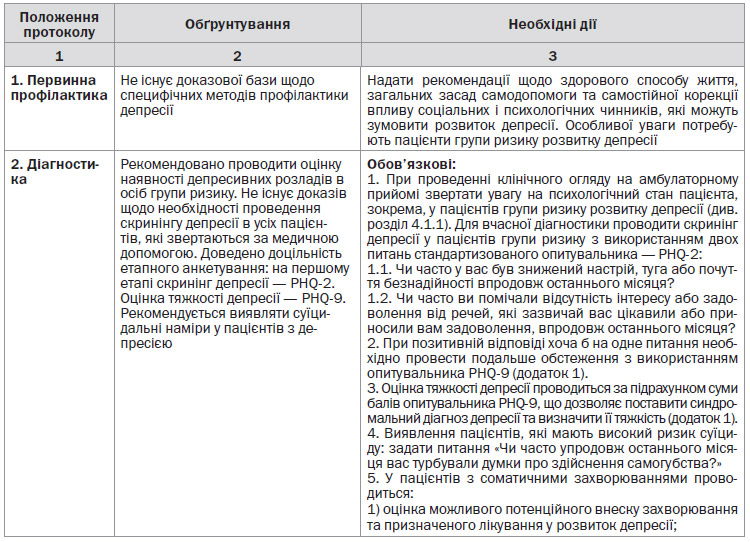
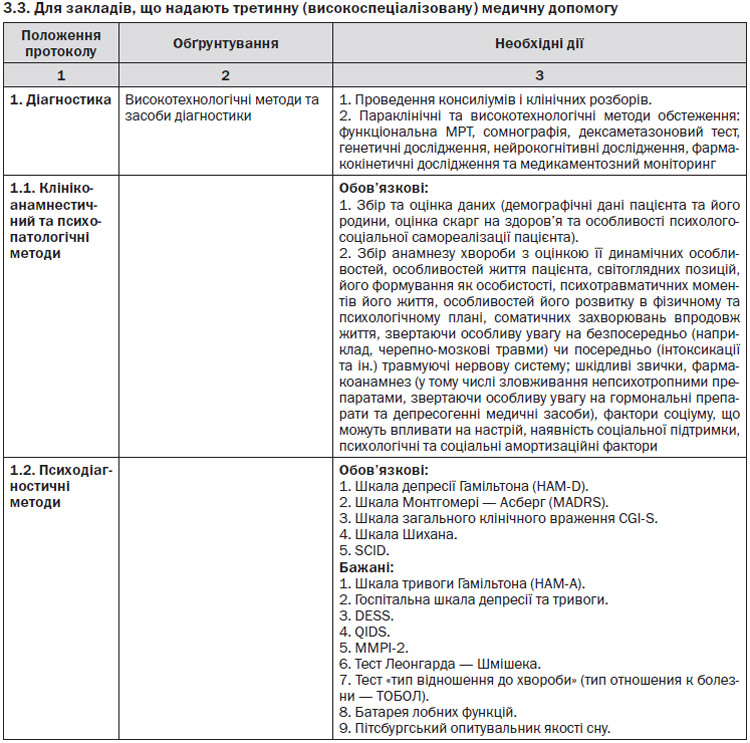
2. Для скринінгу депресії у пацієнтів групи ризику використовують опитувальник здоров’я пацієнта PHQ-2 (Patient Health Questionnaire). При позитивній відповіді хоча б на одне запитання PHQ-2 проводять подальше опитування з використанням опитувальника PHQ-9. У разі підтверджуючої суми балів уточнюють особливості перебігу депресії, що в цілому дозволяє поставити синдромальний діагноз депресії та визначити її тяжкість (див. «Діагностика», додаток 1).
3. У пацієнтів із депресією проводиться аналіз суїцидальних намірів — за допомогою запитання: «Чи часто упродовж останнього місяця вас турбували думки про здійснення самогубства?» Пацієнти з високим ризиком суїциду направляються для подальшого надання медичної допомоги у ЗОЗ, що надає вторинну медичну допомогу.
4. У ЗОЗ, що надають первинну медичну допомогу, призначається лікування пацієнтам із вперше виявленим депресивним синдромом (ДС), тривожно-депресивним синдромом (ТДС) легкого та помірного ступеня.
5. Обов’язковим компонентом медичної допомоги є надання пацієнту з депресією в доступній для нього формі інформації про стан його здоров’я, перебіг захворювання, рекомендації щодо немедикаментозного і медикаментозного лікування в усній та письмовій формі (див. «Лікування»). Бажано надати пацієнту Інформаційний лист про депресію для пацієнта (додаток 2).
6. Послідовність вибору терапії (stepped care — «покрокова допомога») у ЗОЗ, що надає первинну медичну допомогу, — це діапазон втручань: від ретельного моніторингу легких епізодів та керованої лікарем самодопомоги/самоконтролю, короткострокового психотерапевтичного втручання до призначення медикаментозних засобів І лінії та, за необхідності, направлення у ЗОЗ вищого рівня надання медичної допомоги.
7. У ЗОЗ, що надають первинну медичну допомогу, антидепресантом вибору є препарати І лінії, які характеризуються достатнім терапевтичним ефектом і безпекою у поєднанні з низькою вірогідністю розвитку побічних ефектів. Препарати з групи селективних інгібіторів зворотного захвату серотоніну (СІЗЗС) мають найбільшу доказову базу.
8. До лікаря-психіатра у ЗОЗ, що надає вторинну медичну допомогу, направляються пацієнти з депресією (або лікар-психіатр запрошується на консультацію) для встановлення нозологічного діагнозу.
9. Лікування депресії у ЗОЗ, що надає первинну медичну допомогу, має включати елементи психотерапії та медикаментозне лікування. ЛЗП-СЛ може направити пацієнта для немедикаментозних втручань, зокрема психотерапії (психоосвітні заходи, навчання технікам самоконтролю тощо), до ЗОЗ, що надає вторинну медичну допомогу.
10. Пацієнти з депресією та високим ризиком суїциду направляються у спеціалізований стаціонар терміново.
Для забезпечення наступності етапів медичної допомоги пацієнтам із депресією у кожному закладі охорони здоров’я доцільно розробляти та впроваджувати локальний протокол медичної допомоги (ЛПМД), у якому визначено клінічний маршрут (КМ) пацієнта та обсяг лікувально-діагностичних заходів відповідно до матеріально-технічного та кадрового забезпечення. Взаємодія між закладами охорони здоров’я, які надають первинну, спеціалізовану та високоспеціалізовану медичну допомогу, може також бути визначена відповідними наказами Міністра охорони здоров’я Автономної Республіки Крим, структурних підрозділів з питань охорони здоров’я обласних, міських державних адміністрацій.
Важливо окреслити ще одне проблемне питання щодо впровадження положень доказової медицини в лікування пацієнтів з депресією — обмежену доступність психотерапевтичної допомоги для певних верств населення України, зокрема сільського. Психотерапія розглядається як основний метод лікування легкої депресії, а також використовується в комплексі лікування і реабілітації пацієнтів із помірною і тяжкою депресією.
4.1.1. Діагностика ДР у ЗОЗ, що надають первинну медичну допомогу
Депресивні розлади характеризуються одним або повторними депресивними епізодами тривалістю не менше двох тижнів.
Критерії, наявність яких дозволяє віднести пацієнта до групи ризику розвитку депресії
1. Наявність психічних і поведінкових розладів в особистому та/або сімейному анамнезі.
2. Наявність епізодів депресії у анамнезі.
3. Наявність тяжких захворювань з хронічним перебігом.
4. Інвалідність.
5. Психоемоційне навантаження, втрата близької людини; втрата роботи тощо.
6. Соціальна ізоляція та відсутність міжособистісних підтримуючих стосунків у сім’ї.
Для виявлення ДР у пацієнтів групи ризику у ЗОЗ, що надає первинну медичну допомогу, доступним підходом, який підтвердив свою ефективність, є використання стандартизованого опитувальника — PHQ-2. Необхідно задати пацієнту два питання:
1. Чи часто у вас був знижений настрій, туга або почуття безнадійності упродовж останнього місяця?
2. Чи часто ви помічали відсутність інтересу або задоволення від речей, які зазвичай вас цікавили або приносили вам задоволення, упродовж останнього місяця?
При позитивній відповіді хоча б на одне питання — проведення подальшого обстеження з використанням опитувальника PHQ-9. Анкетування з використанням опитувальника PHQ-9 дає можливість верифікації синдромального діагнозу депресії та визначення тяжкості депресії (додаток 1).
У ЗОЗ, що надають первинну медичну допомогу, лікар встановлює синдромальний діагноз з урахуванням особливостей клінічних проявів. Формулювання синдромального діагнозу:
— депресивний синдром (ДС);
— тривожно-депресивний синдром (ТДС).
Для виявлення пацієнтів, які мають високий ризик суїциду, всім пацієнтам із депресією необхідно ставити питання: «Чи часто впродовж останнього місяця вас турбували думки про здійснення самогубства?»
Пацієнти з депресією за необхідності проведення додаткових обстежень та/або встановлення нозологічного діагнозу направляються до лікаря-психіатра у ЗОЗ, що надає вторинну медичну допомогу. Пацієнти з депресією та високим ризиком суїциду направляються до спеціалізованого стаціонару терміново.
Якщо діагноз депресії не підтвердився, необхідно розглянути вірогідність дистимії.
Дистимія (F34.1). Діагностичні критерії для дистимії і великого депресивного епізоду відрізняються переважно за тяжкістю проявів та тривалістю.
Дистимія — це хронічна субдепресія з симптомами, недостатніми для постановки діагнозу депресивного розладу. Пригнічений настрій (за суб’єктивними відчуттями або спостереженнями оточуючих) відмічається більшу частину дня впродовж більш ніж половини днів у році. Характерними є: постійна втома, ангедонія, відчуття внутрішнього дискомфорту, похмурі думки, поганий сон. При цьому в побуті, на роботі такі люди загалом адаптовані. Бувають періоди доброго самопочуття, що тривають кілька діб і навіть тижнів. Діагноз дистимії може бути встановлений тільки у випадку, коли розлад триває не менш ніж 2 роки.
4.1.2. Показання до направлення на консультацію до лікаря-психіатра (лікаря-психолога/лікаря-психотерапевта) на госпіталізацію
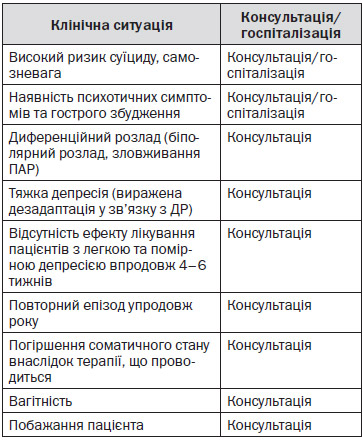
Пацієнти з депресію, що супроводжується ризиком суїциду або загрозою насильства по відношенню до оточуючих, направляються у спеціалізований стаціонар терміново.
4.1.3. Вибір стратегії лікування
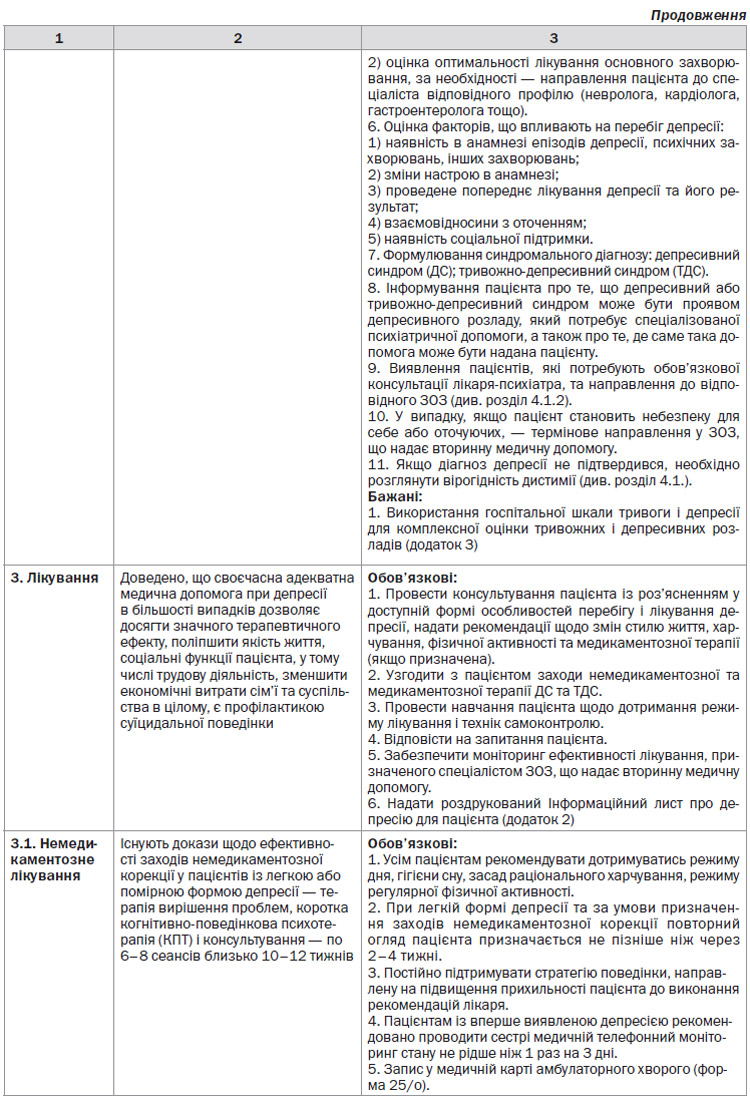
1. Усі пацієнти з депресією потребують індивідуалізованого підходу до лікування з урахуванням тяжкості ДР та психосоціальних особливостей.
2. Усім пацієнтам рекомендують заходи немедикаментозної корекції: дотримуватись режиму дня, гігієни сну, засад раціонального харчування, режиму регулярної фізичної активності.
3. ЛЗП-СЛ роблять призначення щодо лікування пацієнтам з легкою та помірною депресією. Обов’язково пацієнту, у доступній для нього формі, надається інформація про стан його здоров’я, перебіг захворювання та рекомендації щодо немедикаментозного і медикаментозного лікування в усній та письмовій формі. Бажано надати пацієнту Інформаційний лист про депресію для пацієнта (додаток 2).
4. Пацієнтам з легкою та помірною депресією (за наявності відповідних можливостей) рекомендовано проведення психотерапевтичних втручань з наступною оцінкою їх ефективності через 4–6 тижнів.
5. Пацієнтам із депресією помірного ступеня, або легкого при наявності обтяжуючих обставин, або неефективності заходів немедикаментозної корекції упродовж 2–4 тижнів рекомендовано призначення антидепресантів. Препаратами вибору є препарати І лінії (див. розділ 4.1.4). Препарати з групи СІЗЗС мають найвищу доказову базу.
6. Пацієнткам із післяпологовою депресією легкого або помірного ступеня призначають немедикаментозні методи лікування, психотерапію, за необхідності — антидепресанти групи СІЗЗС. Обов’язково проводити моніторинг ефективності лікування, за необхідності — направити до лікаря-психіатра.
7. Вибір АД має бути індивідуальним і базуватися на клінічній оцінці стану пацієнта: характеристика симптомів, наявність супутніх захворювань, профіль переносимості препарату, результат попереднього лікування АД, можливі взаємодії препаратів, уподобання пацієнтів і вартість лікування.
8. Оцінку ефективності медикаментозної терапії проводять через 3–4 тижні від початку лікування з використанням шкали PHQ-9. Якщо кількість балів зменшується на 20 % і більше — продовжують призначене лікування.
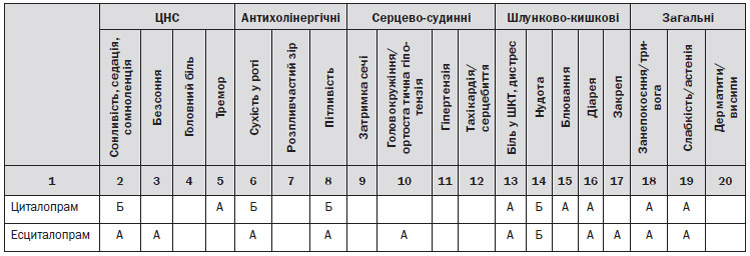
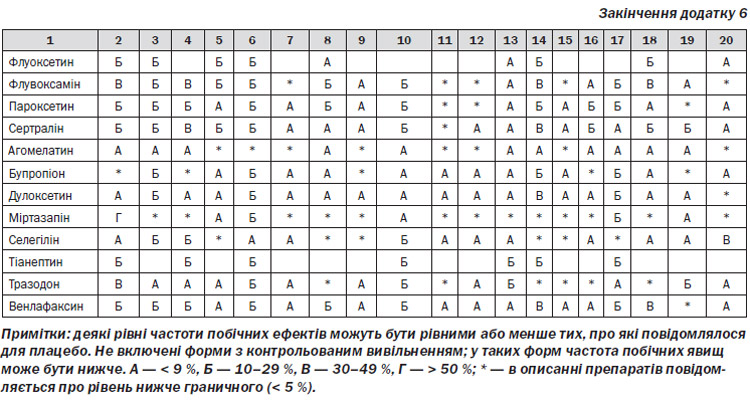
9. При відсутності ефекту впродовж 4–6 тижнів — сума балів за PHQ-9 зменшилась на менш ніж 20 % за умови виконання рекомендацій лікаря — розглянути можливість збільшення дози АД, або призначення іншого препарату, з урахуванням профілю побічних ефектів (додаток 6), або розглянути питання щодо направлення пацієнта у ЗОЗ, що надає вторинну медичну допомогу.
10. ЛЗП-СЛ не рекомендовано призначати АД трициклічної групи та групи інгібіторів МАО у зв’язку з вираженою взаємодією з іншими препаратами та токсичним ефектом, у тому числі їх кардіотоксичністю.
11. Не рекомендується призначати монотерапію препаратами бензодіазепінового ряду, тому що вони посилюють депресію.
12. При отриманні позитивного ефекту від лікування прийом АД продовжують на 6 місяців для попередження рецидиву (див. «Моніторинг лікування»).
13. Пацієнтам похилого і старечого віку при наявності двох і більше епізодів ДР в анамнезі АД призначають на тривалий термін — упродовж 2 років і більше.
14. До лікаря-психіатра у ЗОЗ, що надає вторинну медичну допомогу, направляються пацієнти (або лікар-психіатр запрошується у ЗОЗ, що надає первинну медичну допомогу, на консультацію) з тяжкою депресією, а також пацієнти з легкою і помірною депресією для погодження оптимального лікування, зокрема при неефективності терапії, призначеної ЛЗП-СЛ.
15. Пацієнтам із дистимією рекомендується провести консультування із роз’ясненням у доступній формі особливостей перебігу і лікування захворювання, рекомендувати дотримуватись режиму дня, гігієни сну, засад раціонального харчування, режиму регулярної фізичної активності. Направити пацієнта до лікаря-психотерапевта — при наявності відповідної структури. Розглянути питання про призначення АД з групи СІЗЗС (4.1.4).
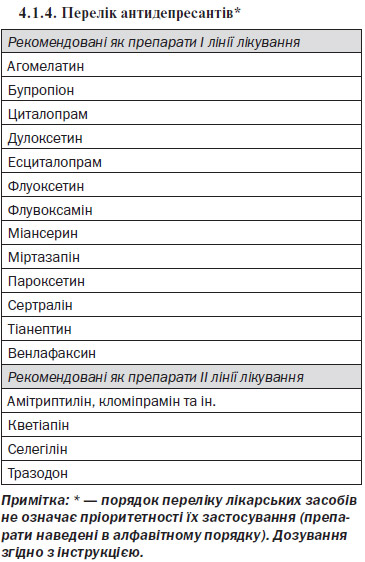
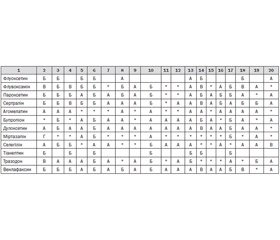
Примітка: * — порядок переліку лікарських засобів не означає пріоритетності їх застосування (препарати наведені в алфавітному порядку). Дозування згідно з інструкцією.
4.2. Алгоритм лікування у ЗОЗ, що надає вторинну медичну допомогу
Депресивні стани, що вимагають специфічного терапевтичного втручання, класифікуються відповідно до діагностичних критеріїв діючих діагностичних систем, таких як DSM-5 або МКХ-10.
Існують п’ять основних критеріїв для діагностики великого депресивного розладу згідно з критеріями DSM-5 і два основних і, як мінімум, два додаткових для депресивного епізоду відповідно до критеріїв МКХ-10 (див. 4.2.1).


Наявність специфічних підтипів усередині однієї нозологічної групи впливає на вибір специфічної терапії АД і на можливість її невдачі. Коморбідні стани можуть впливати не тільки на вибір специфічної терапії, а й на безпечність і клінічну ефективність лікування.
Підрозділ з тяжкості проявів хвороби має велику клінічну значущість, оскільки існує єдина думка щодо прийнятності терапії легкої і помірної депресії методом психотерапії без додаткової біологічної терапії (психофармакотерапії або ЕКТ). Існує можливість позитивної відповіді на лікування пацієнтів з легкою або помірною депресією засобами фітотерапії, такими як St. Johns worth або бензодіазепінами без застосування АД (якщо немає особливих обмежень щодо їх застосування). Крім того, існують дані, що переважно у групі пацієнтів з тяжко вираженою депресією найкращі результати дає застосування ЕКТ, ТЦА або препаратів подвійної дії — таких як венлафаксин, дулоксетин або міртазапін.
Істотний спектр проявів депресій має відношення до практики сімейного лікаря. Таким чином, послідовність вибору терапії (stepped care — «покрокова допомога») в первинній мережі — це діапазон пропонованих втручань, що варіюється від ретельного моніторингу легких епізодів без негайного втручання та керований фахівцем самодопомоги, короткострокового психокорекційного, психотерапевтичного втручання, фармакологічного менеджменту та, за необхідності, направлення у ЗОЗ, що надає вторинну або третинну медичну допомогу.
З якого кроку та в якому обсязі надавати допомогу, вирішує сімейний лікар, а відсутність терапевтичної відповіді є підставою для застосування наступного кроку терапії.
Депресію необхідно трактувати як захворювання з хронічним перебігом із принципами лікування та ведення пацієнтів аналогічно цукровому діабету та серцевій недостатності. Менеджмент депресії передбачає наступні елементи:
1. Активне виявлення з використанням скринінгових питань та рейтингових шкал.
2. Забезпечення психофармакотерапії та психотерапії на підставі доказової практики.
3. Проведення індивідуальної терапії пацієнтів відповідно до покрокової допомоги.
4. Забезпечення психопросвіти та самодопомоги пацієнтів.
5. Проведення динамічного моніторингу якості надання допомоги.
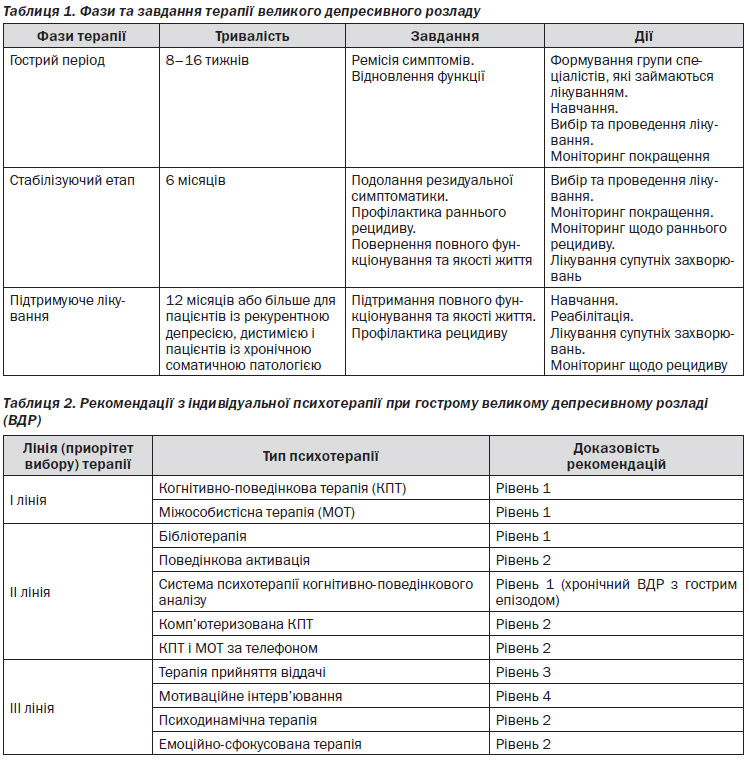
4.2.2. Мета та етапи лікування
Традиційно етапи лікування поділяють на активне лікування, тривале (стабілізуюче) і підтримуюче (профілактичне) лікування.
Цілі клінічного лікування можуть бути розділені на гострі, проміжні та довготривалі. Кінцевою метою активного лікування є досягнення ремісії, що означає не тільки відсутність симптомів (в значенні відсутності відповідно до критеріїв діагнозу захворювання, а також відсутності або наявності мінімальних залишкових симптомів), але також і явні поліпшення психосоціального функціонування та зайнятості. Проміжні цілі полягають у подальшій стабілізації і запобіганні рецидиву, виключення субсиндромальних симптомів і відновлення колишнього функціонального рівня. Довгострокова мета полягає в запобіганні подальшим епізодам, підтримці функціональних можливостей і задовільній якості життя.
На думку пацієнта, найважливіші критерії ремісії — це присутність ознак хорошого психічного здоров’я, наприклад, оптимізм і впевненість у собі, повернення до колишнього, нормального стану і звичайного функціонування.
Проте найважливіша мета на всіх стадіях лікування захворювання полягає в тому, щоб запобігти самогубству як найбільш небезпечному результату депресії, який все ще часто зустрічається.
Дуже важливим є регулярне відстеження і документування досягнення цих цілей лікування, оскільки таким чином приймаються рішення щодо подальшого лікування.
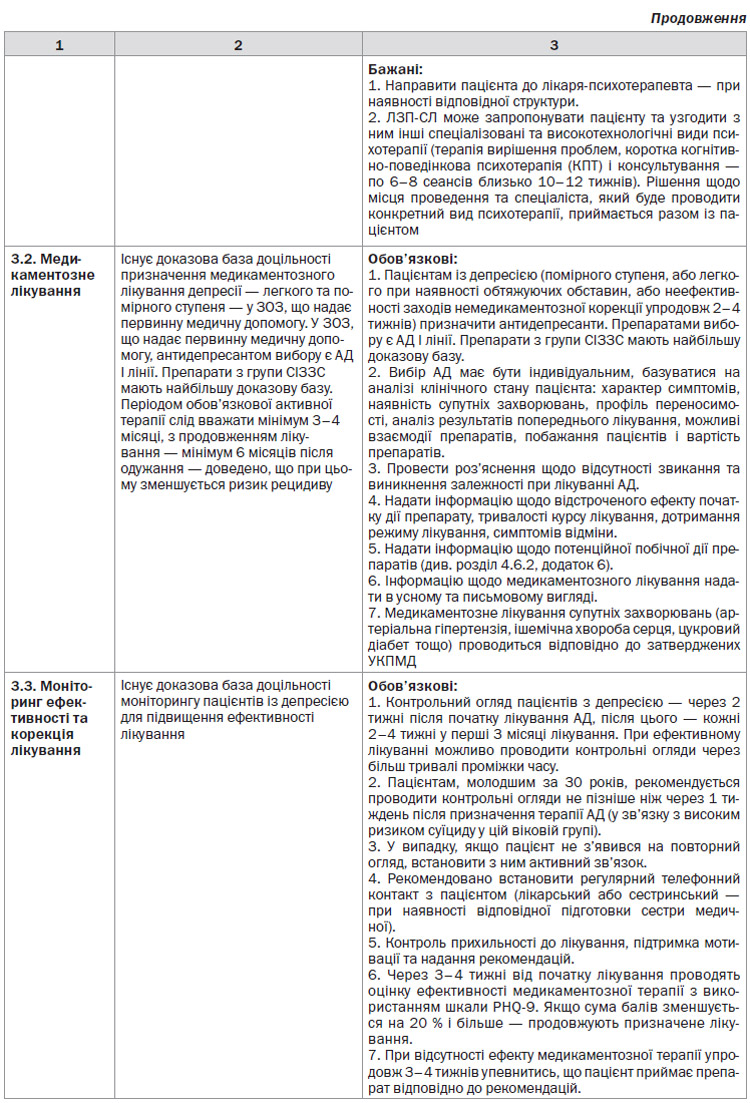
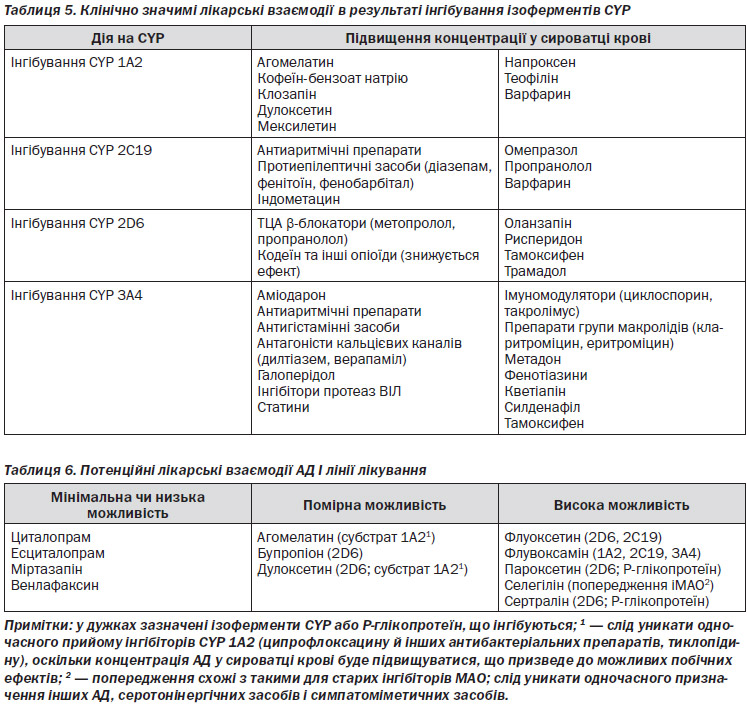
4.3. Психотерапія
Психотерапія проводиться на різних етапах самостійно або з психофармакотерапією, безпосередньо при спілкуванні з лікарем або з використанням дистанційних засобів спілкування.
Якщо депресія не тяжка або ж пацієнт віддає перевагу психотерапії, то вона може бути ефективною в якості монотерапії. При лікуванні тяжкої депресії фармакотерапія зазвичай є більш ефективною. Комбіноване лікування (психотерапія плюс фармакотерапія) може бути ще ефективнішим, хоча потребує більших фінансових затрат.
КПТ при депресії — це короткострокова (зазвичай 12–16 сеансів по одному на тиждень) сфокусована на симптомах психотерапія, заснована на передумові, що депресивний афект підтримується спотвореними уявленнями про себе, навколишній світ та майбутнє. Після того як пацієнти вже здатні розпізнавати такі автоматичні моделі мислення, їх навчають більш адаптивним шляхам реагування.
МОТ — це короткострокова (зазвичай 12–16 сеансів по одному на тиждень) психотерапія, сфокусована на одній або декількох областях проблемного функціонування, включаючи рольові переходи, міжособистісні рольові конфлікти, нерозв’язане переживання скорботи або дефіцит міжособистісних відносин.
4.4. Фармакотерапія
4.4.1. Принципи проведення фармакотерапії
Призначати АД слід у контексті відповідного загального клінічного підходу, включаючи:
— ретельне діагностичне обстеження з оцінкою ризику суїцидальності, винятком наявності біполярного розладу, урахуванням супутніх захворювань, одночасної (вже проведеної або ж запланованої) медикаментозної терапії, специфічних для конкретного випадку проявів (наприклад, психозу, атипових симптомів або сезонної залежності), а також проведенням лабораторних досліджень за показами;
— надання пацієнтові необхідних відомостей і навчання необхідним навичкам у лікуванні свого захворювання;
— ретельний моніторинг лікування, особливо на початку проведення фармакотерапії;
— моніторинг результатів лікування з використанням валідних рейтингових шкал;
— періодична перевірка прихильності пацієнта до лікування.
4.4.2. Вибір засобу антидепресивної терапії
Під час першочергового вибору препарату антидепресивної терапії слід враховувати наступні важливі фактори:
— ефект попереднього застосування антидепресивних медикаментозних агентів;
— супутні захворювання;
— профіль симптомів;
— переваги пацієнта;
— профіль чутливості до препарату;
— потенційні взаємодії між ліками;
— економічні/цінові аспекти.
4.5. Рекомендації щодо курації пацієнтів
4.5.1. Необхідно провести діагностичну оцінку, приділивши особливу увагу суїцидальним намірам, біполярності, супутнім захворюванням, прийому інших медикаментів і специфічним ознакам (психоз, атипові ознаки та сезонність).
4.5.2. Якщо клінічно показано, слід виконати лабораторні обстеження, у тому числі аналізи функцій печінки та метаболізму.
4.5.3. Використання АД повинне супроводжуватися клінічним веденням, у тому числі навчанням пацієнта дотриманню прийому лікування і технікам самоконтролю.
4.5.4. Стан пацієнта слід ретельно перевіряти кожні 1–2 тижні, принаймні на початку фармакотерапії, оскільки це період високого ризику. Залежно від тяжкості і відповіді на лікування надалі частоту візитів можна скоротити до одного на 2–4 тижні або рідше.
4.5.5. Спостереження повинне включати відповідне використання шкал валідності оцінки результатів лікування.
4.5.6. Вибір АД має бути індивідуальним, базуватися на клінічних факторах, у числі яких профіль симптомів, супутні захворювання, профіль переносимості, відповідь на лікування у минулому, можливі взаємодії препаратів, побажання пацієнтів і вартість.
Препаратами вибору є АД І лінії лікування. ТЦА рекомендують як препарати ІІ лінії лікування через проблеми з переносимістю і безпечністю; інгібітори МАО призначають у якості ІІІ лінії терапії у зв’язку із проблемами з переносимістю та безпечністю, необхідністю дотримання дієти й обмеженнями при прийомі інших медикаментів.
4.6. Розповсюджені питання, які виникають при курації пацієнтів з депресією
4.6.1. Чи пов’язаний прийом АД із появою суїцидальних намірів?
Доказові дані у дорослих (проведені метааналізи РКД) не показали підвищення ризику завершених суїцидів або росту суїцидальних намірів при прийомі СІЗЗС і новітніх АД. На сьогодні відсутні чіткі докази того, що застосування СІЗЗС і новітніх АД пов’язане з появою суїцидальних намірів у пацієнтів молодого й похилого віку.
4.6.2. Які інші серйозні побічні ефекти АД?
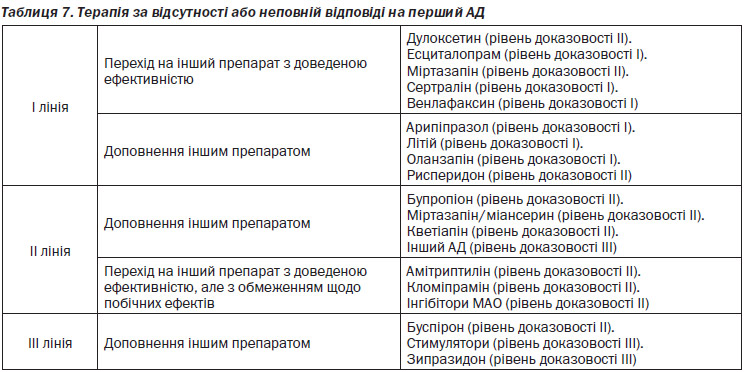
Серотоніновий синдром, підвищений ризик кровотеч верхнього відділу шлунково-кишкового тракту (ШКТ), особливо у комбінації з нестероїдними протизапальними засобами, остеопороз і переломи в осіб похилого віку, ризик судомних припадків (бупропіон), кардіотоксичність (ТЦА) (додаток 6).
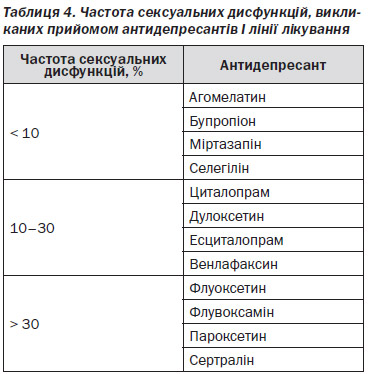
4.6.3. Якими є відмінності у можливих лікарських взаємодіях?
Одночасне використання декількох медикаментів (поліпрагмазія) можливе у пацієнтів, що страждають на РДР, і пояснюється тривалим перебігом депресій, високою поширеністю супутніх соматичних захворювань і недостатньою відповіддю на монотерапію АД. Отже, взаємодія медикаментів з АД є важливою клінічною проблемою.
4.6.4. Які ще фактори впливають на вибір АД?
При виборі АД необхідно враховувати фактори з боку пацієнта (стать і вік, тяжкість і діагностичний підтип захворювання, супутня патологія, відповідь на лікування в анамнезі, чутливість до побічних ефектів, можливі біомаркери) і терапевтичні фактори (ефективність/переносимість/безпека препарату, його ефективність в умовах клінічної практики, потенційні лікарські взаємодії, простота використання, синдром рикошету, вартість, бренди порівняно з генериками). Так, вибір АД залежить від підтипу депресії (наприклад, депресія з атиповими, меланхолійними або психотичними ознаками чи сезонна).
4.6.5. Резюме з фармакотерапії
1. Відповідна оцінка і моніторинг суїцидального ризику є важливими складовими лікування РДР, проте стурбованість із приводу суїцидальних намірів, викликаних прийомом АД, не повинна перешкоджати початку лікування в дорослих (рівень доказовості І).
2. При виборі конкретного медикамента слід розглядати профіль побічних ефектів певних АД (рівень доказовості ІІ).
3. Нечасті, але серйозні побічні явища необхідно брати до уваги в пацієнтів, схильних до ризику їх виникнення (рівень доказовості ІІ).
4. Для пацієнтів із ризиком лікарських взаємодій при виборі препарату рекомендується враховувати вплив певних АД на ізоферменти CYP і Р-глікопротеїн (рівень доказовості ІІІ).
5. При лікуванні АД у пацієнтів необхідно вести моніторинг сексуальних і метаболічних побічних ефектів (рівень доказовості ІІ).
6. Слід розглядати стратегії ведення побічних реакцій, що включають зниження дози, фармакологічні антидоти і можливості переходу на інший АД, якщо при досягненні відповіді або ремісії небажані ефекти продовжують турбувати пацієнта (рівень доказовості ІІІ).
7. Для ДР із психотичними ознаками рекомендується комбінувати АД з антипсихотичними засобами (рівень доказовості І).
4.7. Ведення пацієнтів при неповній відповіді та її відсутності
4.7.1. Як довго чекати на клінічну відповідь?
Зазвичай антидепресивний ефект з’являється на 2–4-му тижні або пізніше. Останнім часом зазначається, що більш рання (1–2-й тиждень) відповідь на терапію корелює з більш повним досягненням ремісії. У пацієнтів, у яких виявляють незначне покращення (на менше ніж 20 % за шкалою оцінки депресії) після 2 тижнів прийому АД, слід вносити зміни до терапії, наприклад, підвищувати дозу.
4.7.2. Що робити, якщо пацієнт не відповідає на лікування?
Досягнення і підтримка симптоматичної ремісії — перший необхідний крок на шляху до функціонального одужання, проте натуралістичні дослідження лікування демонструють, що майже в 2/3 пацієнтів після прийому першого АД повна ремісія не настає. Якщо після оптимізації дози АД (підвищення) покращення відсутнє, першим кроком має бути повторна оцінка питань діагностики (біполярність, підтип депресії, супутні розлади, у тому числі зловживання психоактивними речовинами) і лікування (дотримання режиму прийому, побічні реакції, суїцидальні наміри).
Незважаючи на відсутність загальновизнаного визначення резистентної депресії, найчастіше використовується наступне: невдалий результат після адекватних спроб терапії двома або більше АД.
Варіанти терапії резистентної депресії включають додавання психотерапії з доведеною ефективністю, перехід до нейростимулюючого лікування, наприклад електроконвульсивної терапії або транскраніальної магнітної стимуляції, і продовження фармакологічних стратегій. Фармакологічні стратегії включають переведення на монотерапію іншим антидепресивним засобом або додавання інших препаратів до першого АД (табл. 7). Термін «потенціювання» використовується для описання додавання медикаментів, які не є АД (літій, атиповий антипсихотик або тиреоїдний гормон), тоді як «комбінація» передбачає додавання іншого антидепресивного засобу до першого.
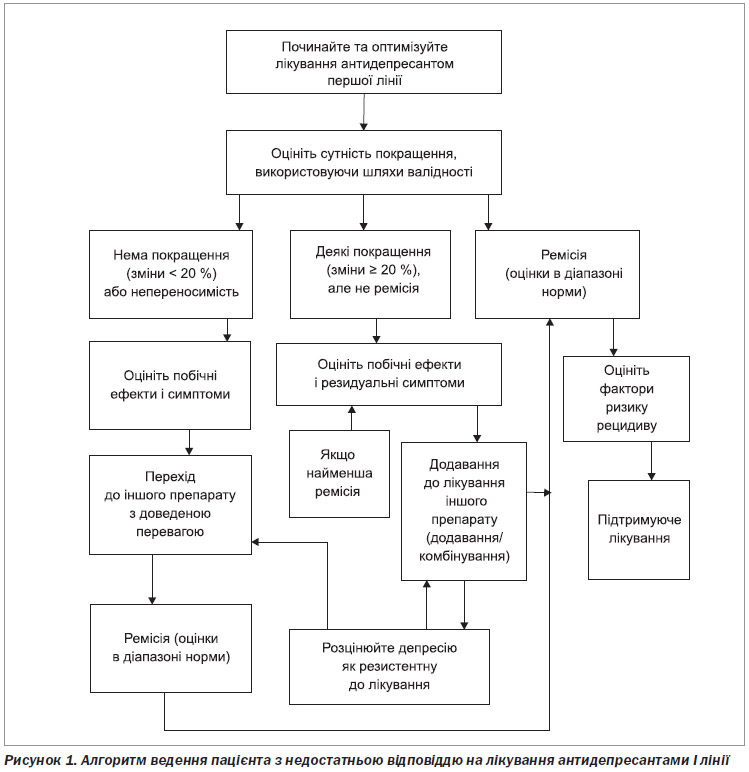
4.7.3. Який підхід є більш раціональним і послідовним при неповній відповіді або її відсутності на лікування АД І лінії?
Розпочати й оптимізувати терапію АД І лінії.
Визначити ступінь покращення, використовуючи валідизовані шкали оцінки.
Немає покращення (зміни < 20 %) або непереносимість.
Деяке покращення (зміни > 20 %), але не ремісія.
Ремісія (показники в діапазоні норми).
Оцінити побічні ефекти й симптоми.
Оцінити побічні ефекти й резидуальні симптоми.
Оцінити фактори ризику рецидиву.
Перехід на інший препарат з доведеною ефективністю.
Якщо менш ніж повна ремісія.
Додавання до лікування іншого препарату (додавання/комбінація).
Підтримуюча терапія.
Ремісія (показники в діапазоні норми).
Розцінювати депресію як резистентну до лікування.
1. Початок покращення (зниження показників оцінки симптомів на більше ніж 20 %) при прийомі АД І лінії терапії має проявлятися впродовж 1–4 тижнів після досягнення терапевтичної дози. Якщо за цей час його немає, а препарат добре переноситься, дозу необхідно підвищити. Якщо покращення все ще недостатнє, необхідно переглянути діагноз (зокрема, супутні розлади), ступінь покращення (кількість і тип резидуальних симптомів), прийом препаратів та переносимість.
2. На кожному з етапів залежно від тяжкості і побажань пацієнта можна розглянути доповнення лікування доведеними нефармакологічними інтервенціями (когнітивно-поведінкова терапія, фізичні вправи, світлотерапія і т.ін.) або перехід на нейростимулююче лікування (ЕКТ або транскраніальна магнітна стимуляція).
3. Якщо покращення відсутнє (зниження показників оцінки симптомів на менш ніж 20 %), слід переходити на інший АД з доведеною перевагою в ефективності. Якщо проблемою є переносимість, необхідно призначати АД з іншим профілем побічних явищ.
4. Якщо покращення внаслідок монотерапії іншим препаратом відсутнє або недостатнє, рекомендується додаткове лікування.
5. Якщо є деяке покращення, але ремісії після прийому АД І лінії не досягнуто, залежно від переносимості рекомендують використовувати додаткове лікування — додавання іншого препарату до основного АД (табл. 7). Вибір препарату для додаткової терапії має бути індивідуальним залежно від ефективності, тяжкості побічних реакцій і резидуальних симптомів.
6. Якщо на додаткове лікування відповідь недостатня, необхідно розглянути стратегії для резистентної депресії. Варіанти фармакотерапії включають використання іншого додаткового препарату, перехід на інший АД І лінії лікування із низкою доказів про перевагу або АД ІІ чи ІІІ лінії, у тому числі ТЦА (зокрема, кломіпрамін), кветіапін або інгібітори МАО.
7. Після досягнення повної ремісії симптомів пацієнт повинен продовжувати прийом АД як мінімум впродовж 6–9 місяців, перш ніж припинити його. В осіб, схильних до ризику рецидиву, підтримуюче лікування слід оцінювати індивідуально. Для багатьох таке лікування АД необхідне принаймні впродовж 2 років, а в деяких випадках — на постійній основі. Доза АД для підтримуючої терапії має бути такою ж, яка була потрібна в гострій фазі.
4.7.4. Як довго пацієнтам слід приймати АД після покращення?
Метааналізи РКД продемонстрували, що підтримуюче медикаментозне лікування ефективно запобігає поверненню симптомів і продовжує діяти від 6 місяців до 5 років. Підтримуючі дози повинні бути такими ж, як і ті, за допомогою яких досягнуте покращення.
4.7.5. Фактори, що зумовлюють тривале (від 2 років або довічно) підтримуюче лікування АД:
— похилий вік;
— рецидивуючі епізоди (> 3);
— хронічний перебіг;
— психотичні епізоди;
— тяжкі епізоди;
— епізоди, які погано піддаються лікуванню;
— значимі супутні захворювання (психіатричні або соматичні);
— резидуальні симптоми (недостатня ремісія) під час поточного епізоду;
— рецидиви в анамнезі під час припинення прийому АД.
V. Ресурсне забезпечення виконання протоколу
На момент затвердження цього уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних протоколів медичної допомоги (клінічних маршрутів пацієнтів) (далі — ЛПМД (КМП)) необхідно перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, які включаються до ЛПМД (КМП), та відповідність призначення лікарських засобів Інструкції для медичного застосування лікарського засобу, затвердженій Міністерством охорони здоров’я України. Державний реєстр лікарських засобів України знаходиться за електронною адресою http://www.drlz.kiev.ua/.
1. Для закладів, які надають первинну медичну допомогу
1.1. Кадрові ресурси
Лікар загальної практики — сімейний лікар, який має сертифікат, пройшов післядипломну підготовку у дворічній інтернатурі або на 6-місячному циклі спеціалізації; медична сестра загальної практики.
На етапі впровадження ЛПМД пацієнтів із депресією лікарі загальної практики — сімейні лікарі мають пройти тематичне удосконалення в ЗОЗ «Діагностика та лікування депресивних розладів у ЗОЗ, що надають первинну медичну допомогу». Навчальна програма додається (додаток 5).
1.2. Матеріально-технічне забезпечення
Оснащення
Опитувальники PHQ-9.
Лікарські засоби (Порядок переліку лікарських засобів не означає пріоритетності їх застосування (препарати наведені в алфавітному порядку))
Антидепресанти: Агомелатин, Амітриптилін, Бупропіон, Венлафаксин, Доксепін, Дулоксетин, Есциталопрам, Іміпрамін, Кломіпрамін, Міансерин, Міртазапін, Пароксетин, Сертралін, Тіанептин, Тразодон, Флуоксетин, Флувоксамін, Циталопрам.
2. Для закладів, які надають вторинну та третинну медичну допомогу
2.1. Кадрові ресурси
Лікарі-психіатри, лікарі-психотерапевти, лікарі-психологи, практичні психологи, лікарі-терапевти, лікарі-кардіологи, лікарі-неврологи, лікарі-гастроентерологи та інші відповідні спеціалісти.
2.2. Матеріально-технічне забезпечення
Оснащення
Комп’ютерний томограф, магнітно-резонансний томограф, ультразвуковий доплерограф, електроенцефалограф.
Лікарські засоби (Порядок переліку лікарських засобів не означає пріоритетності їх застосування (препарати наведені в алфавітному порядку))
Антидепресанти: Агомелатин, Амітриптилін, Бупропіон, Венлафаксин, Доксепін, Дулоксетин, Есциталопрам, Іміпрамін, Кломіпрамін, Міансерин, Міртазапін, Пароксетин, Сертралін, Тіанептин, Тразодон, Флуоксетин, Флувоксамін, Циталопрам.
Антипсихотики: Амісульприд, Арипіпразол, Галоперидол, Зипразидон, Зуклопентиксол, Кветіапін, Клозапін, Оланзапін, Паліперидон, Рисперидон, Сертиндол, Сульпірид, Тіоридазин, Трифлуоперазин, Флуфеназин, Флюпентиксол, Хлорпромазин, Хлорпротиксен.
Анксіолітики: Буспірон, Діазепам, Оксазепам, Хлордіазепоксид.
Нормотиміки: Літій.
VІ. Індикатори якості медичної допомоги
Форма № 025/о — медична карта амбулаторного хворого (форма № 025/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованим в Міністерстві юстиції України 28 квітня 2012 р. за № 661/20974.
Форма № 030/о — контрольна карта диспансерного нагляду (форма 030/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованим в Міністерстві юстиції України 28.04.2012 року за № 661/20974.
Форма № 106/о — лікарське свідоцтво про смерть (форма 106/о), затверджена наказом МОЗ України від 08 серпня 2006 року № 545 «Про впорядкування ведення медичної документації, яка засвідчує випадки народження і смерті», зареєстрованим в Міністерстві юстиції України 25.10.2006 року за № 1150/13024.
6.1. Перелік індикаторів якості медичної допомоги
6.1.1. Наявність у лікаря загальної практики — сімейного лікаря локального протоколу ведення пацієнта з депресією.
6.1.2. Наявність у закладі охорони здоров’я, що надає спеціалізовану медичну допомогу, локального протоколу ведення пацієнта з депресією.
6.1.3. Використання опитувальників PHQ-2 та PHQ-9 лікарями загальної практики — сімейними лікарями для діагностики депресії.
6.1.4. Відсоток лікарів загальної практики — сімейних лікарів закладу, які пройшли тематичне удосконалення з діагностики та лікування депресивних розладів у ЗОЗ, що надають первинну медичну допомогу.
6.1.5. Відсоток пацієнтів, які скоїли суїцид.
6.2. Паспорти індикаторів якості медичної допомоги
6.2.1. А) Наявність у лікаря загальної практики — сімейного лікаря локального протоколу ведення пацієнта з депресією.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Депресія».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) у регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в ЗОЗ.
Бажаний рівень значення індикатора:
2015 рік — 90 %;
2016 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора.
а) Організація (ЗОЗ), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються ЛЗП-СЛ (АСМ, центри ПМД (первинної медичної допомоги)), розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, у тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх ЛЗП-СЛ (АСМ, центри ПМД), зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість ЛЗП-СЛ (АСМ, центри ПМД), зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість ЛЗП-СЛ (АСМ, центри ПМД), зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість ЛЗП-СЛ (АСМ, центри ПМД), зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу ведення пацієнта з депресією (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікарем загальної практики — сімейним лікарем (АСМ, центри ПМД).
е) Значення індикатора наводиться у відсотках.
6.2.2. А) Наявність у закладі охорони здоров’я, що надає спеціалізовану медичну допомогу, локального протоколу ведення пацієнта з депресією.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Депресія».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) у регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в ЗОЗ.
Бажаний рівень значення індикатора:
2015 рік — 90 %;
2016 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора.
а) Організація (ЗОЗ), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються ЗОЗ, що надають спеціалізовану медичну допомогу, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, у тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх ЗОЗ, що надають спеціалізовану медичну допомогу, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість ЗОЗ, що надають спеціалізовану медичну допомогу, зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість ЗОЗ, що надають спеціалізовану медичну допомогу, зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість ЗОЗ, що надають спеціалізовану медичну допомогу, зареєстрованих на території обслуговування, для яких задокументований факт наявності ЛПМД ведення пацієнта з депресією (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий ЗОЗ, що надає спеціалізовану медичну допомогу.
е) Значення індикатора наводиться у відсотках.
6.2.3. А) Використання опитувальників PHQ-2 та PHQ-9 лікарями загальної практики — сімейними лікарями для діагностики депресії.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Депресія».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Аналіз індикатора дозволить виявити проблеми, пов’язані з кваліфікованою оцінкою діагностики депресії.
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора.
а) Організація (ЗОЗ), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’ я місцевих державних адміністрацій.
б) Дані надаються ЛЗП-СЛ (АСМ, центри ПМД), розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, у тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх ЛЗП-СЛ (АСМ, центри ПМД), зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість ЛЗП-СЛ (АСМ, центри ПМД), зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість ЛЗП-СЛ (АСМ, центри ПМД), зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість ЛЗП-СЛ (АСМ, центри ПМД), зареєстрованих на території обслуговування, які використовували опитувальники PHQ-2 та PHQ-9 для діагностики депресії. Джерелом інформації є записи в первинній медичній документації (медична карта амбулаторного хворого, форма № 25/о) щодо результатів використання опитувальників PHQ-2 та PHQ-9 при обстеженні пацієнта ЛЗП-СЛ (АСМ, центри ПМД).
е) Значення індикатора наводиться у відсотках.
6.2.4. А) Відсоток лікарів загальної практики — сімейних лікарів закладу, які пройшли тематичне удосконалення з діагностики та лікування депресивних розладів у ЗОЗ, що надають первинну медичну допомогу (додаток 5).
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Депресія».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує рівень ЛЗП-СЛ закладу, які пройшли тематичне удосконалення з діагностики та лікування депресивних розладів у ЗОЗ, що надають первинну медичну допомогу.
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора.
а) Організація (ЗОЗ), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються ЛЗП-СЛ (АСМ, центри ПМД), розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, у тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх ЛЗП-СЛ (АСМ, центри ПМД), зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість ЛЗП-СЛ (АСМ, центри ПМД), зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість ЛЗП-СЛ (АСМ (амбулаторії сімейної медицини), центри ПМД), зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість ЛЗП-СЛ (АСМ, центри ПМД), зареєстрованих на території обслуговування, для яких задокументований факт участі в програмі тематичного удосконалення з діагностики та лікування депресивних розладів. Джерелом інформації є документ (свідоцтво) з проходження тематичного удосконалення, наданий ЛЗП-СЛ (АСМ, центри ПМД).
е) Значення індикатора наводиться у відсотках.
6.2.5. А) Відсоток пацієнтів, які скоїли суїцид.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Депресія».
В) Зауваження щодо інтерпретації та аналізу індикатора.
При аналізі індикатора слід зважати на низьку інформативність порівнянь значень показника, обчисленого на невеликій кількості випадків, що складають чисельник або знаменник індикатора.
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора.
а) Організація (ЗОЗ), яка має обчислювати індикатор: лікарі-психіатри, структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються лікарями-психіатрами, ЗОЗ, що надають спеціалізовану медичну допомогу, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, у тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх лікарів-психіатрів ЗОЗ, що надають спеціалізовану медичну допомогу, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість пацієнтів з депресією, які перебувають на диспансерному обліку на території обслуговування. Джерелом інформації є:
— медична карта амбулаторного хворого (форма № 025/о);
— контрольна карта диспансерного нагляду (форма № 030/о).
д) Чисельник індикатора складає загальна кількість пацієнтів з депресією, які перебували на диспансерному обліку на території обслуговування, для яких задокументований факт скоєння суїциду.
Джерелом інформації є:
— медична карта амбулаторного хворого (форма № 025/о);
— лікарське свідоцтво про смерть (форма № 106/о).
е) Значення індикатора наводиться у відсотках.
Директор Департаменту медичної допомоги
МОЗ України С.Г. Хотіна
VII. Перелік літературних джерел, використаних при розробці уніфікованого клінічного протоколу медичної допомоги
1. Адаптована клінічна настанова, заснована на доказах «Депресія (легкий та помірний епізоди без соматичного синдрому та з соматичним синдромом)».
2. Адаптована клінічна настанова, заснована на доказах «Рекурентні депресивні розлади».
3. Закон України від 22.02.2000 р. № 1489-III «Про психіатричну допомогу».
4. Наказ МОЗ України від 08.04.2014 р. № 252 «Про затвердження шостого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
5. Наказ МОЗ України від 27.12.2013 р. № 1150 «Про затвердження Примірного табеля матеріально-технічного оснащення Центру первинної медичної (медико-санітарної) допомоги та його підрозділів».
6. Наказ МОЗ України від 28.09.2012 р. № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований в Міністерстві юстиції України 29.11.2012 р. за № 2001/22313.
7. Наказ МОЗ України від 14.02.2012 р. № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований у Міністерстві юстиції України за № 661/20974 від 28.05.2012 р.
8. Наказ МОЗ України від 31.10.2011 р. № 734 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні планового лікування».
9. Наказ МОЗ України від 31.10.2011 р. № 735 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні інтенсивного лікування».
10. Наказ МОЗ України від 31.10.2011 р. № 739 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів консультативно-діагностичного центру».
11. Наказ МОЗ України від 02.03.2011 р. № 127 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
12. Наказ МОЗ України від 17.11.2010 р. № 999 «Про затвердження форм звітності та медичної облікової документації служб швидкої та невідкладної медичної допомоги України», зареєстрований Міністерством юстиції України за № 147/18885 від 03.02.2011 р.
13. Наказ МОЗ України від 15.04.2008 р. № 199 «Про затвердження Порядку застосування методів психологічного і психотерапевтичного впливу» зареєстрований Міністерством юстиції за № 577/15268 від 03.07.2008 р.
14. Наказ МОЗ України від 28.10.2002 р. № 385 «Про затвердження переліків закладів охорони здоров’я, лікарських, провізорських посад та посад молодших спеціалістів з фармацевтичною освітою у закладах охорони здоров’я», зареєстрований Міністерством юстиції за № 892/7180 від 12.11.2002 р.
15. Наказ МОЗ України від 23.02.2000 р. № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я».
VIII. Додатки до уніфікованого клінічного протоколу медичної допомоги
Додаток 1
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Депресія»
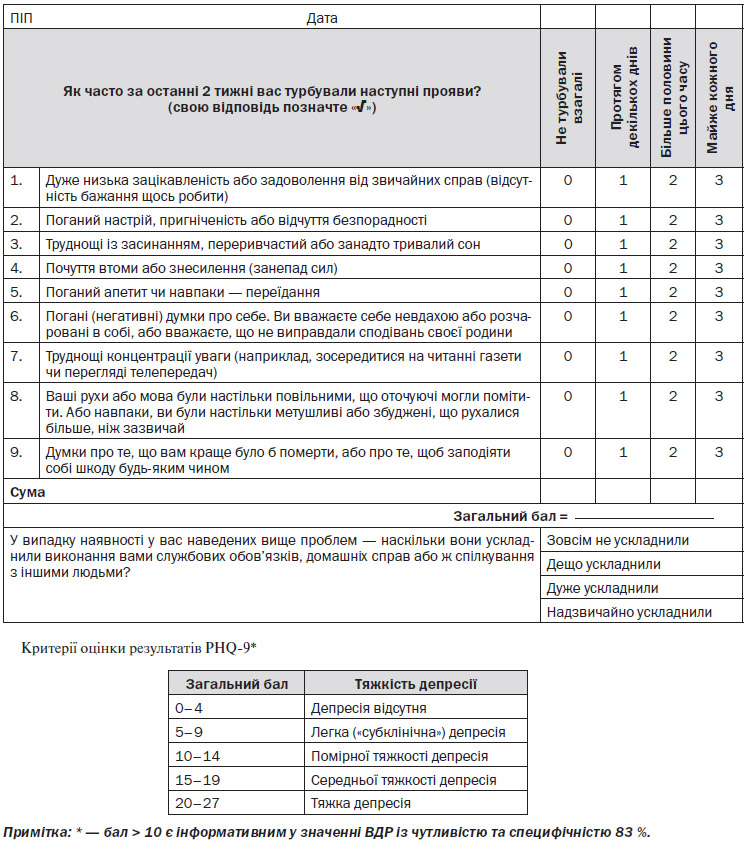
PHQ-9 — Анкета (опитувальник) пацієнта про стан здоров’я
Опитувальник пацієнта про стан здоров’я (Patient Health Questionnaire — PHQ-9) — шкала самооцінки депресії з дев’яти пунктів, ефективна в діагностиці ВДР, так само як і для вибору методу/засобу лікування та моніторингу результатів.
Додаток 2
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Депресія»
Інформаційний лист про депресію для пацієнта
За статистикою, 15–20 % людей на Землі переносить упродовж життя хоча б один епізод депресії.
Прояви депресії можуть бути різноманітними, але всі вони пов’язані зі зміною настрою та ставлення до подій повсякденного життя, характерними є відчуття пригніченості, безнадії та безпорадності. Знижується інтерес до життя та всіх його задоволень, зникає бажання спілкуватись з оточуючими, виникають песимістичні думки про марність життя та про власну непотрібність, можуть виникнути навіть думки про самогубство. Депресивний стан впливає на працездатність, мотивацію і оцінку життєвих подій і може стати причиною життєвих проблем.
Основними проявами депресії є:
1. Пригнічений настрій, який відмічається більшу частину дня практично щоденно, особливо в ранкові години, упродовж 2 тижнів та більше, незалежно від зовнішніх обставин.
2. Відчутне зниження або повна втрата інтересів та задоволення від діяльності, яка зазвичай була пов’язана з позитивними емоціями.
3. Немотивоване зниження енергії та активності, підвищення втомлюваності при фізичних та інтелектуальних навантаженнях.
4. Зниження самооцінки, впевненості в собі, наявність почуття провини, безпорадності, розгубленості, невпевненості в своїх діях, нездатність прийняти рішення чи зосередитися.
Часто спостерігаються інші скарги — надмірна сонливість або ж безсоння, тривога та занепокоєння, дратівливість, апатія, плаксивість, можуть виникнути порушення апетиту, зменшення або збільшення маси тіла.
Виділяють біологічні, психологічні та соціальні причини депресії. До біологічних причин відносяться порушення біохімічних процесів у головному мозку, що призводить до зміни концентрації у ньому таких біологічно активних речовин, як серотонін, норадреналін та допамін. Такі порушення можуть мати спадковий характер. Психологічних причин депресії може бути декілька. По-перше, це особисті відносини — в родині, на роботі, з друзями — які характеризуються надмірною критикою та підвищеним рівнем конфліктності. По-друге, стресогенні ситуації — смерть близьких людей, розлучення, втрата роботи. Важливим фактором є соціальна ізоляція — відсутність або недостатність довірчих контактів та емоційної підтримки. До соціальних факторів відносяться також підвищений рівень стресу та соціальна нестабільність, які є характерними ознаками сучасного життя. Підґрунтям для розвитку депресивних розладів може також стати перевтома або тяжке захворювання з тривалим перебігом, особливо у випадку, коли воно призводить до інвалідизації.
На початкових стадіях депресії людина просто песимістично оцінює все, що відбувається з нею або навколо неї, вона часто зосереджує увагу на тривожних спогадах, які її непокоять, картає себе за те, що неправильно вчинила в тій чи іншій ситуації. Люди можуть не звертатися за допомогою, оскільки вважають, що у них є всі підстави для того, аби перебувати у поганому настрої, вони не вірять, що зможуть коли-небудь знов відчувати радість і енергію. Однак таке ставлення є помилковим. Депресія — це хвороба, і цю хворобу краще лікувати на початкових стадіях. Дуже важливо вчасно звернутись по допомогу до лікаря.
Якщо у вас пригнічений настрій, роздратованість або плаксивість, ви відчуваєте постійну тривогу або почуття провини, у вас з’явились розлади апетиту та сну, і цей стан триває більше 2 тижнів та призводить до порушення вашої працездатності та міжособистісних стосунків, розкажіть про це вашому сімейному лікарю. Говорити про свою проблему — значить зробити перший крок на шляху одужання від депресії.
Сучасний підхід до лікування депресії включає прийом фармакологічних препаратів-антидепресантів, проведення сеансів психотерапії або їх комбінацію. Вибір стратегії лікування залежить від тяжкості симптомів, їх тривалості, наявності супутньої патології та інших факторів, які може оцінити тільки лікар. Лікування депресії, що виникла вперше, може призначити дільничний терапевт або сімейний лікар. Лікарі-спеціалісти — лікарі-неврологи, лікарі-психіатри — переважно надають медичну допомогу пацієнтам із депресією за необхідності проведення додаткових діагностичних обстежень, при виникненні ускладнень або за умови неефективності призначеної терапії. У медичних закладах, що надають первинну медичну допомогу, використовують переважно антидепресанти з групи інгібіторів зворотного захвату серотоніну. Ці препарати здебільшого добре переносяться, не викликають залежності та звикання. Потрібно знати, що терапевтичний ефект від препаратів цієї групи наступає поступово, переважно проходить 2–3 тижні до виникнення позитивних змін, тому дуже важливо дотримуватись рекомендацій лікаря щодо режиму прийому препарату, його дози та тривалості курсу лікування і не відміняти препарати самостійно. При дотриманні режиму лікування ваш стан поступово покращиться, але вам потрібно знати, що для зниження ризику виникнення повторного епізоду депресії в майбутньому препарат потрібно приймати тривалий час — принаймні впродовж 6 місяців після покращення самопочуття.
Психотерапія є важливою складовою лікування депресії. Вона допомагає здобути навички емоційної саморегуляції, що дозволяє, зокрема, більш ефективно справлятися зі стресовими ситуаціями та реально оцінювати життєві проблеми.
При лікуванні депресії важливо дотримуватись рекомендацій щодо режиму праці та відпочинку, гігієни сну та інших заходів, які є складовими здорового способу життя. Пред’являйте до себе посильні вимоги — це стосується як роботи, так і взаємовідносин з оточуючими, ставте перед собою реальні цілі, по можливості, уникайте людей, спілкування з якими вам неприємне, та підтримуйте регулярне спілкування з близькими вам людьми, які можуть надати вам емоційну підтримку. Плануйте позитивні події — зустрічайтесь з друзями, слухайте музику, займайтеся спортом або фізкультурою хоча б 2 рази на тиждень. Позитивні емоції збільшують рівень серотоніну та допаміну, регулярні фізичні вправи зменшують рівень гормону — кортизолу, що сприяє зменшенню відчуття тривоги. При депресії позитивну роль відіграє будь-яка фізична активність, серед найбільш популярних — зайняття танцями, йогою, плавання, гра в теніс, інші спортивні ігри. Рекомендується надавати перевагу груповим заняттям, або заняттям у компанії. Хороший ефект мають медитаційні техніки та заняття йогою. Намагайтесь більше бувати на вулиці у світлу частину доби — у ряді досліджень показано позитивний вплив сонячного світла на перебіг і профілактику депресії. Важливою складовою лікування депресії є нормалізація сну — нестача сну призводить до фізичної втоми та емоційного виснаження. Обмежте прийом напоїв, що містять кофеїн та алкоголь, вони збільшують тривожність і сприяють безсонню. Слідкуйте за своїм харчуванням — намагайтесь їсти 4–5 разів на день, навіть якщо апетиту немає, — низький рівень глюкози в крові має негативний вплив на перебіг депресії. Харчування має бути повноцінним щодо вмісту основних груп продуктів, вітамінів і мікроелементів для підтримки фізичних сил і нормального обміну біологічно активних речовин у центральній нервовій системі. Синтез серотоніну — одного з гормонів, що впливають на настрій, — потребує достатньої кількості фолієвої кислоти та вітаміну В6, які містяться в бананах, цитрусових, овочах зеленого кольору, горіхах. Позитивний вплив на перебіг депресії має також вітамін С, основним джерелом якого є свіжі фрукти та овочі. Не рекомендується зловживати кондитерськими виробами і солодощами — це призводить до різких коливань рівня глюкози в крові і може посилити відчуття втоми та розбитості.
З метою забезпечення ефективності і безпечності фармакотерапії необхідно дотримуватись рекомендацій із застосування лікарських засобів, призначених лікарем, та інструкції для медичного застосування препаратів. До завершення курсу лікування слід зберігати первинну та/або вторинну упаковку лікарського засобу, на якій зазначені назва, форма випуску, доза, серія, дата випуску, термін придатності, назва виробника лікарського засобу.
Співпраця з лікарем та ваша активна участь у лікуванні значно підвищує вірогідність одужання.
Депресію можна вилікувати!
Додаток 3
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Депресія»
Госпітальна шкала тривоги і депресії (HADS)
Ця анкета розроблена для того, щоб допомогти вашому лікарю зрозуміти, як ви себе почуваєте. Прочитайте уважно кожне твердження і виберіть ту відповідь, яка найбільше відповідає тому, як ви почували себе на минулому тижні. Відмітьте кружечок, що знаходиться перед відповіддю, що ви вибрали. Не думайте надто довго щодо кожного твердження, оскільки ваша перша реакція буде завжди найвірнішою.
Т. Я відчуваю напруженість, мені не по собі.
3 O Увесь час
2 O Часто
1 O Час від часу, іноді
0 O Зовсім не відчуваю
Д. Те, що приносило мені велике задоволення, і зараз викликає в мене таке ж відчуття.
3 O Це так
2 O Напевно, це так
1 O В дуже малій мірі це так
0 O Це зовсім не так
Т. Я відчуваю страх, здається, що ось-ось щось жахливе може статись.
3 O Це так, та страх дуже сильний
2 O Да, це так, але страх не дуже сильний
1 O Іноді, але це мене не турбує
0 O Зовсім не відчуваю
Д. Я здатний розсміятися та угледіти у тій чи іншій події смішне.
3 O Це так
2 O Напевно, це так
1 O В дуже малій мірі це так
0 O Це зовсім не так
Т. Метушливі думки крутяться у мене в голові.
3 O Постійно
2 O Більшу частину часу
1 O Час від часу, і це не так часто
0 O Тільки іноді
Д. Я відчуваю бадьорість.
3 O Зовсім не відчуваю
2 O Дуже рідко
1 O Іноді
0 O Практично весь час
Т. Я можу легко сісти та розслабитись.
3 O Це так
2 O Напевно, це так
1 O Зрідка це так
0 O Зовсім не можу
Д. Мені здається, що я став робити все дуже повільно.
3 O Практично весь час
2 O Часто
1 O Іноді
0 O Зовсім ні
Т. Я відчуваю внутрішню напругу чи тремтіння.
3 O Зовсім не відчуваю
2 O Іноді
1 O Часто
0 O Дуже часто
Д. Я не слідкую за своєю зовнішністю.
3 O Це так
2 O Я не приділяю цьому стільки часу, скільки потрібно
1 O Мені здається, я став менше приділяти цьому уваги
0 O Я слідкую за собою так, як і раніше
Т. Я відчуваю непосидючість, мені постійно треба рухатись.
3 O Це так
2 O Напевно, це так
1 O В деякій мірі це так
0 O Зовсім не відчуваю
Д. Я вважаю, що мої справи (заняття, хобі) можуть принести мені відчуття задоволення.
3 O Точно так, як і звичайно
2 O Так, але не в тій мірі, як раніше
1 O Значно менше, ніж звичайно
0 O Зовсім так не вважаю
Т. У мене буває раптове відчуття паніки.
3 O Дуже часто
2 O Досить часто
1 O Не так і часто
0 O Зовсім не буває
Д. Я можу отримати задоволення від цікавої книги, радіо- чи телепрограми.
3 O Часто
2 O Іноді
1 O Зрідка
0 O Дуже рідко
Бали підраховуються окремо за шкалою тривоги (Т) і депресії (Д). Критеріями оцінки даних за HADS є: 0–7 балів — норма; 8–10 балів — субклінічно виражена тривога/депресія; 11 і вище — клінічно виражена тривога/депресія.
Додаток 4
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Депресія»
Опитувальник здоров’я пацієнта
Patient Health Questionnaire — PHQ-15
Упродовж останніх 4 місяців наскільки кожне з наступних питань турбувало вас:
|
|
Взагалі не турбувало (0) |
Трохи турбувало (1) |
Значно турбувало (2)
|
|
1. Біль у животі |
|
|
|
|
2. Біль у спині |
|
|
|
|
3. Біль у руках, ногах, суглобах |
|
|
|
|
4. Менструальні болі або інші проблеми з менструаціями (лише для жінок) |
|
|
|
|
5. Головний біль |
|
|
|
|
6. Біль у грудях |
|
|
|
|
7. Запаморочення |
|
|
|
|
8. Непритомність |
|
|
|
|
9. Відчуття, немов серце вистрибує з грудей |
|
|
|
|
10. Задишка |
|
|
|
|
11. Біль або проблеми під час статевого акту |
|
|
|
|
12. Запор, пронос або діарея |
|
|
|
|
13. Нудота, гази або розлад шлунка |
|
|
|
|
14. Почуття втоми або нестачі енергії |
|
|
|
|
15. Проблеми зі сном |
|
|
|
|
Загальний бал |
Т |
= |
+ |
Додаток 5
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Депресія»
Навчальна програма тематичного удосконалення
Діагностика та лікування депресивних розладів у ЗОЗ, що надають первинну медичну допомогу
Програма рекомендована для проведення тематичного удосконалення лікарів загальної практики на етапі впровадження ЛПМД «Депресія»
Зміст
Тема 1. Депресія в практиці сімейного лікаря
Сучасні погляди на розвиток і поширеність депресії. Фактори ризику виникнення депресивних розладів. Загальні засади надання медичної допомоги пацієнтам з депресією. Організація надання медичної допомоги пацієнтам із депресією в Україні і світі.
Тема 2. Клінічні прояви і перебіг депресії
Клінічні прояви депресії. Особливості перебігу депресивних розладів у пацієнтів з хронічними захворюваннями, у жінок в післяродовому періоді, осіб старшого віку. Рекурентні депресивні розлади.
Тема 3. Діагностика депресії на етапі первинної допомоги
Практичні навички розпізнавання та діагностики депресивних розладів. Використання стандартизованого опитувальника PHQ-2 для скринінгу депресії. Використання стандартизованого опитувальника PHQ-9 лікарями загальної практики для діагностики депресії та визначення тяжкості депресивних розладів. Шкала НАОБ і оцінка тривожних розладів. Визначення ризику суїциду. Діагностика дистимії. Показання до направлення у ЗОЗ, що надає вторинну медичну допомогу, у тому числі термінового. ТАТ.
Тема 4. Немедикаментозне лікування депресії
Методичні аспекти консультування пацієнтів із депресією лікарем загальної практики. Інформування та навчання пацієнта з депресивними розладами. Інформаційний лист «Інформаційний лист про депресію для пацієнта». Загальні принципи лікування депресивних розладів. Заходи немедикаментозного лікування депресії у ЗОЗ, що надає первинну медичну допомогу. Сучасні погляди на використання психотерапії.
Тема 5. Медикаментозне лікування депресії на етапі первинної допомоги
Антидепресанти групи інгібіторів зворотного захвату серотоніну: особливості призначення, побічні ефекти та моніторинг ефективності лікування. Антидепресанти І лінії інших фармакологічних груп: особливості призначення, побічні ефекти та моніторинг ефективності лікування.
Додаток 6
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Депресія»
Частота виникнення побічних ефектів при лікуванні АД І лінії згідно з інструкцією із застосування препаратів)