Резюме
Метою нашого дослідження було порівняти контроль артеріального тиску (АТ) у широкій українській популяції гіпертензивних пацієнтів віком до 65 років і старше та оцінити фактори, що асоціюються з недосягненням цільового АТ потягом тримісячного антигіпертензивного лікування, окремо в кожній віковій групі.
В аналіз було включено дані 6758 пацієнтів з артеріальною гіпертензією (АГ). Усі пацієнти залежно від віку були розподілені на дві групи. У першу групу увійшло 4328 осіб віком до 65 років, у другу групу — 2430 осіб віком 65 років і старше (особи похилого віку за класифікацією ВООЗ, 2012). 531 лікар на свій розсуд призначав хворим з АГ антигіпертензивні препарати в дозах, які вважав за потрібне. Контроль ефективності лікування відбувався під час візитів (загалом 4 візити протягом 3 місяців). Пацієнтам під час візитів вимірювали офісний АТ, проводили електрокардіографію, оцінку прихильності до лікування за допомогою стандартної анкети, оцінку серцево-судинного ризику та опитування згідно з розробленою авторами дослідження анкетою. Мультифакторний регресійний аналіз застосовували для виявлення незалежних предикторів недостатньої ефективності терапії.
В осіб віком 65 років і старше АГ асоціювалася з більшою частотою виявлення таких ускладнень, як серцева недостатність, інсульт, інфаркт міокарда та ураження нирок, супутніх станів (цукровий діабет, ішемічна хвороба серця) та факторів ризику (ожиріння, дисліпідемія, високий систолічний артеріальний тиск (САТ)). Більш молоді пацієнти з АГ частіше мали шкідливі звички (куріння, зловживання алкоголем та сіллю). Проте в них частіше була додаткова фізична активність та вони рідше вживали свіжі овочі та фрукти менше ніж 1 раз на день. На початку дослідження лише 27,2 % пацієнтів першої групи та 24,8 % другої (Р < 0,05) мали високу прихильність до лікування. На фоні терапії спостерігалося достовірне покращення прихильності в обох групах: достовірно зменшилася частка пацієнтів із низькою прихильністю та збільшилася частка із високою та помірною. Проте в кінці дослідження більше осіб похилого віку, ніж хворих віком до 65 років, характеризувалися як пацієнти з низькою прихильністю. У кінці дослідження пацієнти віком до 65 років мали достовірно нижчі середні рівні САТ та діастолічного АТ, ніж пацієнти старшого віку. Цільовий АТ (менше від 140/90 мм рт.ст.) було досягнуто у 63,7 % пацієнтів першої групи, що було достовірно більше, ніж у пацієнтів другої групи — 54 % (Р < 0,001). При цьому середня кількість препаратів, що отримували хворі похилого віку, була достовірно більшою. Фактори, що асоціювалися з високою ймовірністю недосягнення цільового АТ, були майже однаковими для пацієнтів обох вікових груп: більший початковий рівень АТ, наявність гіперхолестеринемії, низька прихильність до лікування в кінці спостереження. У пацієнтів молодшого віку додатковими факторами, за наявності яких збільшувалася ймовірність неефективного лікування, виявилися початкова низька прихильність до лікування, більший індекс маси тіла та нечасте вживання свіжих овочів і фруктів. У пацієнтів віком 65 років і старше таким додатковим фактором була наявність ознак серцевої недостатності.
Отже, пацієнти більш старшої вікової групи з АГ характеризувалися гіршим контролем АТ на фоні терапії. Поряд із спільними для обох вікових груп існували й деякі відмінні фактори, що асоціювалися з відсутністю досягнення цільового АТ, які необхідно враховувати для більш ефективного ведення пацієнтів різного віку.
Целью нашего исследования было сравнить контроль артериального давления (АД) в широкой украинской популяции гипертензивных пациентов в возрасте до 65 лет и старше и оценить факторы, которые ассоциируются с недостижением целевого АД на протяжении трехмесячного антигипертензивного лечения, отдельно в каждой возрастной группе.
В анализ были включены данные 6758 пациентов с артериальной гипертензией (АГ). Все пациенты в зависимости от возраста были разделены на две группы. В первую группу вошло 4328 человек в возрасте младше 65 лет, во вторую группу — 2430 лиц в возрасте 65 лет и старше (лица пожилого возраста по классификации ВОЗ, 2012). 531 врач на свое усмотрение назначал больным с АГ антигипертензивные препараты в дозах, которые считал необходимыми. Контроль эффективности лечения проводили во время визитов (всего 4 визита на протяжении 3 месяцев). Пациентам во время визитов измеряли офисное АД, проводили электрокардиографию, оценку приверженности к лечению с помощью стандартной анкеты, оценку сердечно-сосудистого риска и опрос согласно разработанной авторами исследования анкеты. Мультифакторный регрессионный анализ применяли для выявления независимых предикторов недостаточной эффективности терапии.
У лиц в возрасте 65 лет и старше АГ ассоциировалась с большей частотой выявления таких осложнений, как сердечная недостаточность, инсульт, инфаркт миокарда и поражение почек, сопутствующих состояний (сахарный диабет, ишемическая болезнь сердца) и факторов риска (ожирение, дислипидемия, высокое систолическое артериальное давление (САД)). Более молодые пациенты с АГ чаще имели вредные привычки (курение, злоупотребление алкоголем и солью). Однако у них чаще была дополнительная физическая активность и они реже употребляли свежие овощи и фрукты меньше 1 раза в день. Исходно только 27,2 % пациентов первой группы и 24,8 % второй (Р < 0,05) имели высокую приверженность к лечению. На фоне терапии наблюдалось достоверное улучшение приверженности к лечению в обеих группах: достоверно уменьшилась доля пациентов с низкой приверженностью и увеличилась доля с высокой и умеренной. Однако в конце исследования больше лиц пожилого возраста, чем больных в возрасте до 65 лет, характеризовалось как пациенты с низкой приверженностью. В конце исследования пациенты в возрасте до 65 лет имели достоверно более низкие средние уровни САД и диастолического АД, чем пациенты старшего возраста. Целевой уровень АД (меньше 140/90 мм рт.ст.) был достигнут у 63,7 % пациентов первой группы, что было достоверно больше, чем у пациентов второй группы — 54 % (Р < 0,001). При этом среднее количество препаратов, которые получали пациенты пожилого возраста, было достоверно большим. Факторы, которые ассоциировались с высокой вероятностью недостижения целевого АД, были почти одинаковыми для пациентов обеих возрастных групп: больший начальный уровень АД, наличие гиперхолестеринемии, низкая приверженность к лечению в конце наблюдения. У пациентов молодого возраста дополнительными факторами, при наличии которых увеличивалась вероятность неэффективности лечения, были начальная низкая приверженность к лечению, больший индекс массы тела и редкое потребление свежих овощей и фруктов. У пациентов в возрасте 65 лет и старше дополнительным фактором было наличие признаков сердечной недостаточности.
Таким образом, пациенты более старшей возрастной группы характеризовались худшим контролем АД на фоне терапии. Наряду с общими для обеих возрастных групп существовали и отличительные факторы, которые ассоциировались с отсутствием достижения целевого АД, которые необходимо учитывать для более эффективного лечения АГ у пациентов разного возраста.
The objective of our study was to compare the control of blood pressure (BP) in the general Ukrainian population of hypertensive patients aged up to 65 years and older and to assess factors associated with failure to achieve target BP during 3-month antihypertensive treatment, separately in each age group.
The analysis included data from 6758 patients. All patients were divided into two groups depending on age. The first group included 4328 people aged under 65 years, the second group — 2430 persons aged 65 years and older (the elderly according to the WHO classification, 2012). 531 doctors at their discretion administered to the patients with arterial hypertension (AH) antihypertensive drugs in doses they considered necessary to prescribe. Monitoring the effectiveness of treatment occurred in visits — generally 4 visits within 3 months. During visits, patients were measured office BP, underwent electrocardiography, assessment of the adherence to treatment using standard questionnaire, evaluation of cardiovascular risk and surveys according to the questionnaire developed by the authors of the research. Multifactorial regression analysis was used to identify independent predictors of the lack of treatment efficacy.
In people aged 65 years and older, AH was associated with a greater incidence of complications such as heart failure, stroke, myocardial infarction and renal damage, comorbidities (diabetes mellitus, coronary heart disease) and risk factors (obesity, dyslipidemia, high systolic blood pressure (SBP)). Younger patients with AH often have bad habits (smoking, alcohol and salt abuse). However, they often had additional physical activity and rarely ate fresh fruits and vegetables, less than 1 per day. At baseline, only 27.2 % of patients in the first group and 24.8 % in the second one (P < 0.05) had high adherence to treatment. Against the background of therapy, there was a significant improvement of the adherence in both groups: the proportion of patients with low adherence significantly reduced and the share of patients with high and moderate adherence increased. However, at the end of the study, more elderly people were characterized as patients with low adherence. At the end of the study, much younger patients had significantly lower average levels of SBP and diastolic BP than older patients. The target BP (less than 140/90 mmHg) was achieved in 63.7 % of patients in the first group, which was significantly higher than in patients from the second group — 54 % (P < 0.001). Thus, the average number of drugs elderly patients were treated with was significantly higher. Factors associated with a high probability of failure to reach target BP were almost identical for patients in both age groups: higher initial BP level, the presence of hypercholesterolemia, low adherence to treatment at the end of follow-up. In younger patients, additional factors which increased the likelihood of ineffective treatment were: initial low adherence to treatment, greater body mass index and rare intake of fresh vegetables and fruits. In patients aged 65 years and older, the presence of heart failure signs was such additional factor.
So, patients of older age group with AH were characterized by poorer control of BP on the background of therapy. Along with common for both age groups, there were some specific factors associated with the lack of achievement of target BP that must be considered for more effective management of patients of all ages.
Статтю опубліковано на с. 45-56
Однією із найбільш значущих проблем охорони здоров’я у всьому світі, пов’язаною з виникненням таких ускладнень, як інсульт, інфаркт міокарда, серцева та ниркова недостатність, є неконтрольована артеріальна гіпертензія (АГ) [1, 22]. Поширеність АГ збільшується з віком і в жінок, і в чоловіків [14]. При цьому з віком з’являються супутні захворювання та стани, наявність яких може впливати на ефективність антигіпертензивної терапії. Так, наприклад, відомо, що з віком збільшується частота виявлення ізольованої систолічної АГ, що пов’язано із порушеннями пружно-еластичних властивостей артерій через старіння та прогресуванням атеросклерозу судин. Як правило, лікувати таку АГ значно складніше, потрібно призначати більшу кількість антигіпертензивних препаратів. Окрім того, з віком може знижуватися прихильність хворих до лікування як через об’єктивні причини (вікові або післяінсультні когнітивні порушення), так і через призначення великої кількості препаратів для лікування супутніх станів (захворювання суглобів, цукровий діабет, неврологічні порушення, дисліпідемія, ішемічна хвороба серця (ІХС)) [5]. Тому, можливо, для пацієнтів різних вікових груп необхідна різна тактика ведення.
Сучасні настанови рекомендують однакові підходи до лікування АГ незалежно від віку пацієнта [1, 3]. Проте в деяких зазначається, що препарати, які блокують ренін-ангіотензинову систему (РАС), можуть бути менш ефективними в пацієнтів похилого віку, адже початкова активність РАС у них низька. Так, британські настанови NICE 2011 року рекомендують починати лікування молодих пацієнтів (віком до 55 років) з блокаторів РАС, а осіб віком понад 55 років — з антагоністів кальцію [23]. Європейські рекомендації ESC-ESH 2013 року та дані проспективного метааналізу, у якому порівнювалися переваги різних антигіпертензивних препаратів у пацієнтів віком до 65 років або старших, говорять про відсутність доказів того, що різні класи препаратів по-різному ефективні в пацієнтів молодшого та старшого віку [3, 8].
Метою нашого дослідження було порівняти конт-роль артеріального тиску (АТ) у широкій українській популяції гіпертензивних пацієнтів віком до 65 років та понад 65 років та оцінити фактори, що асоціюються з недосягненням цільового артеріального тиску потягом тримісячного антигіпертензивного лікування, окремо в кожній віковій групі.
Матеріали та методи
Клінічна характеристика хворих. У дослідження включено 10 158 пацієнтів з АГ, які мешкали в 62 містах України [2]. Жінки становили більшість — 6248 осіб (61,5 %). У 3066 (30,2 %) пацієнтів АГ була вторинною. У 8870 (87,3 %) пацієнтів АГ існувала в середньому 112,30 ± 0,93 місяця. У 1288 (12,7 %) хворих АГ була виявлена вперше. 1579 (15,5 %) пацієнтів із тих, хто знав про наявність в них АГ, приймали ліки для контролю АТ нерегулярно або зовсім не приймали. 6810 (67 %) осіб мали досвід прийому інгібіторів АПФ.
Через відсутність інформації щодо віку, статі та вихідного рівня АТ в остаточний аналіз було включено дані лише 6758 пацієнтів. Усі пацієнти залежно від віку були розподілені на дві групи. У першу групу увійшло 4328 осіб, молодших за 65 років, у другу групу — 2430 осіб віком 65 років та старше (особи похилого віку за класифікацією ВООЗ, 2012). Характеристика груп пацієнтів подана в табл. 1.
/47.jpg)
У дослідження включалися пацієнти віком від 18 років з рівнем АТ 140/90 мм рт.ст. і більше, які були спроможні регулярно відвідувати лікаря. Не включалися жінки, які були вагітними або збиралися завагітніти, хворі з декомпенсованими хронічними захворюваннями, що могли б зашкодити оцінці результатів лікування, пацієнти з онкологічними захворюваннями, з психоневрологічними розладами, неспроможні відвідувати лікаря регулярно. Діагноз ІХС мав встановлюватися лікуючими лікарями, які заповнювали спеціальні форми пацієнта, на підставі наявності інфаркту міокарда в анамнезі, позитивної проби з навантаженням, даних коронарографії або явних клінічних ознак стенокардії напруження.
Методи лікування. Дослідження проводилося у 62 містах України. Загалом було залучено 531 лікаря. Вони на свій розсуд призначали хворим з АГ антигіпертензивні препарати переважно вітчизняних фармацевтичних компаній у дозах, які вважали за потрібне призначити. Лікарі мали можливість проводити як моно-, так і комбіновану терапію, вибирати дози препаратів згідно зі своїм баченням тактики ведення хворого, а також призначати немедикаментозне лікування. Проте обов’язковим було намагання лікарів досягнути цільового АТ (< 140/90 мм рт.ст.), і вони знали, що в кінці дослідження буде проводитися оцінка ефективності лікування.
Методи дослідження. Загалом пацієнт, включений у дослідження, робив 4 візити. Протокол дослідження подано в табл. 2. Збір анамнезу проводили згідно зі свідченнями пацієнтів та медичною документацією.
Офісний АТ вимірювався в положенні сидячи вранці, між восьмою та десятою годинами. Реєстрацію систолічного (САТ) та діастолічного (ДАТ) АТ проводили на одній і тій же руці три рази з інтервалом у дві хвилини, якщо величини АТ не різнилися більше ніж на 5 мм рт.ст. При виявленні більшої різниці між отриманими величинами проводили четверте вимірювання та обчислювали середнє значення з трьох послідовних вимірювань. Частоту серцевих скорочень (ЧСС) визначали після другого вимірювання.
Реєстрацію електрокардіограми (ЕКГ) проводили на початку лікування. Визначали наявність загальноприйнятих ознак гіпертрофії лівого шлуночка (індекс Соколова (SV1 + RV5/RV6 > 35 мм), вольтажний індекс Корнела (R aVL + S V3 > 28 мм у чоловіків та > 20 мм — у жінок)), порушення серцевого ритму, динаміку ЕКГ (наявність патологічного зубця Q, зміни сегмента ST, зміни хвилі Т).
Визначення серцево-судинного ризику проводили на початку та в кінці дослідження згідно з рекомендаціями Європейського товариства кардіологів та Європейського товариства артеріальної гіпертензії (2013) [3]. На розсуд лікаря пацієнтам, окрім вказаних, проводили й інші, інструментальні та лабораторні дослідження для визначення ураження органів-мішеней.
На початку дослідження усім пацієнтам було запропоновано відповісти на запитання анкети: чи палите ви? Якщо палите, то скільки цигарок? Скільки років палите? Чи вживаєте алкоголь регулярно? Скільки порцій на тиждень? Якому алкогольному напою ви надаєте перевагу? Яку освіту ви маєте? Чи працюєте ви зараз? Чи займаєтесь ви фізичною активністю? Якщо так, то скільки часу ви приділяєте виконанню фізичних навантажень? Чи вживаєте ви солону їжу? Чи вживаєте ви свіжі овочі? Як часто ви вживаєте свіжі овочі?
Прихильність до антигіпертензивної терапії визначалася за допомогою спеціальної анкети на основі бальної системи [19, 20]. Пацієнт мав відповісти на 6 запитань. Якщо пацієнт ствердно відповідав на 3 і більше запитань, вважалося, що прихильність такого пацієнта дуже низька (менше ніж 50 % призначених ліків приймаються). Якщо він набирав 1–2 бали, прихильність визначалась як помірна (50–79 % призначених ліків приймаються), і якщо не набирав жодного бала, то прихильність дуже висока (80 % і більше призначених ліків приймаються).
Методи статистичної обробки. Статистичну обробку результатів проводили після створення баз даних у системі Microsoft Excel. Середні показники обстежених пацієнтів визначали за допомогою пакета аналізу в системі Microsoft Excel. Усі інші статистичні розрахунки проводили за допомогою програми SPSS 13.0. Достовірність різниці середніх між групами визначалася методом незалежного t-тесту для середніх за допомогою програми SPSS 13.0. Порівняння динаміки показників в одній і тій же групі на етапах лікування проводили за допомогою парного двовибіркового t-тесту для середніх. Порівняння достовірності різниці між групами з непараметричним розподілом (відсоткові показники) проводили за тестом Mann — Whitney. Фактори, пов’язані з ефективністю терапії, визначали після проведення кореляційного аналізу за Spearman та мультифакторного регресійного аналізу.
Результати та їх обговорення
Як видно із табл. 1, різниця за середнім віком між групами становила майже 20 років і, відповідно, тривалість існування АГ, за твердженням самих пацієнтів, була майже в 4 рази більшою в групі осіб похилого віку. Вірогідно, що більш тривале існування підвищеного АТ могло призвести до більш частого виникнення ускладнень: і серцева недостатність, і інсульти, і ІХС, у тому числі інфаркт міокарда, і ураження нирок частіше зустрічалися в другій групі. Такі супутні стани, як дисліпідемія, ожиріння та цукровий діабет, також частіше зустрічалися в пацієнтів похилого віку. Рівень САТ був нижчим, а ЧСС вищою в пацієнтів більш молодого віку. За середніми рівнями ДАТ та індексу маси тіла групи достовірно не відрізнялися.
Більшість пацієнтів обох груп приймали антигіпертензивні препарати регулярно. Серед призначених класів антигіпертензивних препаратів найчастіше застосовувалися інгібітори АПФ, діуретики (в основному в складі фіксованих комбінацій) та бета-адреноблокатори. Проте у відсотковому відношенні молодим достовірно рідше призначали інгібітори АПФ, антагоністи кальцію та діуретики, ніж хворим похилого віку. Бета-адреноблокатори однаково часто застосовувалися в обох групах. Середня кількість препаратів, які отримували пацієнти у дослідженні, достовірно була вищою в пацієнтів похилого віку.
Показники, що характеризували спосіб життя пацієнтів та їх соціальне становище на момент включення в дослідження, подано в табл. 3. Як видно з табл. 3, молоді частіше зловживали алкоголем та сіллю, курили. Вони дещо рідше споживали свіжі овочі або фрукти менше ніж 1 раз на день. Додаткову фізичну активність вони мали частіше — більше ніж 2 рази на тиждень. Хворі похилого віку, як і слід було очікувати, частіше були на пенсії та рідше мали вищу або спеціальну освіту.
Отже, у старшому віці АГ асоціювалася з більшою частотою виявлення таких ускладнень, як серцева недостатність, інсульт, інфаркт міокарда та ураження нирок, супутніх станів (цукровий діабет, ішемічна хвороба серця) та факторів ризику (ожиріння, дисліпідемія, високий САТ). Більш молоді пацієнти з АГ частіше мали шкідливі звички (куріння, зловживання алкоголем та сіллю). Проте в них частіше була додаткова фізична активність та вони рідше вживали свіжі овочі та фрукти менше ніж 1 раз на день.
На фоні призначеного лікування спостерігалася достовірна позитивна динаміка рівня АТ та ЧСС в обох групах (табл. 4). У кінці дослідження пацієнти першої групи мали достовірно нижчі середні рівні САТ та ДАТ. Цільовий АТ (менше 140/90 мм рт.ст.) було досягнуто в 63,7 % пацієнтів першої групи, що було достовірно більше, ніж у другій групі — 54 % (Р < 0,001). При цьому середня кількість препаратів, що отримували хворі похилого віку, була достовірно більшою.
На початку дослідження лише 27,2 % пацієнтів першої групи та 24,8 % другої (Р < 0,05) мали високу прихильність до лікування. На фоні терапії спостерігалося достовірне покращення прихильності хворих до лікування в обох групах: достовірно зменшилася частка пацієнтів із низькою прихильністю та збільшилася частка із високою та помірною. Проте в кінці дослідження більше осіб похилого віку, ніж молодого, характеризувалися як пацієнти з низькою прихильністю.
Отже, як і за даними інших досліджень, у яких стверджується, що в людей похилого віку контроль АТ є гіршим [5], у нашому дослідженні старші пацієнти також рідше досягали цільового АТ, незважаючи на більшу кількість призначених їм антигіпертензивних препаратів, що частково може бути пов’язано з більш низькою прихильністю до лікування як на початку, так і в кінці дослідження.
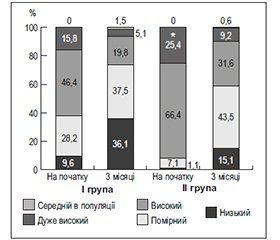
На початку дослідження серед пацієнтів більш молодого віку була більша частка хворих із низьким та помірним серцево-судинним ризиком (розраховували на підставі рекомендацій Європейського товариства кардіологів та Європейського товариства гіпертензії 2013 року [3]) та менша частка із високим та дуже високим ризиком порівняно з пацієнтами старшого віку (рис. 1).
Ефективна щодо зниження АТ антигіпертензивна терапія сприяла зменшенню серцево-судинного ризику в обох групах: достовірно зменшилася кількість пацієнтів високого та дуже високого ризику та збільшилася кількість пацієнтів низького та помірного ризику. У кінці дослідження, як і на початку, частка пацієнтів високого та дуже високого ризику була більшою серед пацієнтів другої групи.
Для виявлення факторів, що асоціювалися з поганим контролем АТ, групи були розподілені на підгрупи: хворі, які досягнули цільового АТ (< 140/90 мм рт.ст.), і ті, хто не досягнув цільового рівня АТ на фоні тримісячного лікування. Показники, за якими відрізнялися підгрупи, подано в табл. 5.
/51.jpg)
Як видно з табл. 5, в обох групах ті, хто не досягав цільового АТ, мали частіше ренопаренхімну АГ і такі супутні стани, як ІХС, серцева недостатність, цукровий діабет, гіперхолестеринемія, у них вищими були рівні САТ, ДАТ, ЧСС, індекс маси тіла. Вони частіше характеризувалися як неприхильні до лікування як на початку, так і в кінці дослідження, рідше мали статус працюючих, рідше мали вищу освіту, додаткову фізичну активність та рідше вживали свіжі овочі та фрукти понад один раз на день. При цьому тим пацієнтам, які через три місяці не досягли цільового рівня АТ, лікарі призначали більш інтенсивне лікування, адже середня кількість препаратів в них була більшою. У першій групі частіше не досягали цільового АТ хворі з АГ чоловічої статі з наявністю в анамнезі інсульту, ураженням нирок.
Для виявлення незалежних предикторів виникнення труднощів із досягненням цільового АТ було спочатку проведено кореляційний аналіз за Spearman. Результати подано в табл. 6.
/52.jpg)
Як видно з табл. 6, показники, що достовірно корелювали з відсутністю контролю АТ, були майже однаковими для осіб більш молодого та старшого віку. Рідше вдавалося досягнути цільового рівня АТ у людей з ренопаренхімною АГ, при більшому індексі маси тіла, з наявністю ускладнень в анамнезі (серцевої недостатності) або супутніх станів (цукровий діабет, ішемічна хвороба серця), з більш високим рівнем САТ, ДАТ, індексом Соколова та ЧСС. Ураження нирок, чоловіча стать та наявність інсульту в анамнезі достовірно асоціювалися із ймовірністю недосягнення цільового АТ лише в групі осіб більш молодого віку. Більш високий загальний ризик серцево-судинних ускладнень асоціювався з меншою ймовірністю досягнення цільового АТ в обох групах. Такий соціальний фактор, як наявність вищої освіти, мав значення лише для пацієнтів першої групи. Фактори, що характеризували спосіб життя (додаткова фізична активність, споживання свіжих овочів), в обох групах збільшували шанси на успіх у лікуванні АГ. Прихильність хворих обох груп як на початку, так і в кінці дослідження високодостовірно та обернено корелювала з відсутністю контролю АТ через три місяці спостереження.
Для виявлення незалежних факторів, що асоціюються із поганим контролем АТ, були сформовані регресійні моделі. Оцінка зв’язку таких факторів, як частота вживання свіжих овочів та фруктів, проводили після кодування характеристик у міру збільшення ступеня — від 0 до 2. Для оцінки впливу освіти всі пацієнти були розподілені на підгрупи: 1 — мали вищу освіту, 0 — мали іншу освіту. Для оцінки впливу рівня САТ і ДАТ на початку дослідження пацієнти були розподілені на підгрупи: 1 — САТ > 160 мм рт.ст. або ДАТ > 100 мм рт.ст.; 0 — САТ < 160 мм рт.ст., ДАТ < 100 мм рт.ст. Результати регресійного аналізу подано в табл. 7.
/53.jpg)
Як видно з табл. 7, в обох групах поганий конт–роль АТ асоціювався з наявністю гіперхолестеринемії, рівнем САТ та ДАТ на початку дослідження, прихильністю до лікування в кінці дослідження. Окрім того, в осіб молодшого віку більш високий індекс маси тіла та вживання свіжих овочів та фруктів збільшувало та зменшувало відповідно ймовірність недосягнення цільового АТ. Прихильність хворих до лікування на початку дослідження не мала достовірного значення для пацієнтів похилого віку. Наявність серцевої недостатності збільшувала ймовірність недосягнення цільового АТ лише в осіб другої групи.
За даними Національного опитування в США, що було проведене у 2011–2012 роках, пацієнти з АГ різного віку мають різний контроль АТ. Так, частота досягнення цільового АТ становить в осіб 18–39 років 34,4 %, 40–59 років — 57,8 %, 60 років і старше — 50,5 %, ці результати деякою мірою порівнянні з даними нашого дослідження [27]. В іспанському дослідженні PRESCAP пацієнти більш старшої вікової групи (≥ 55 років) мали гірший контроль АТ (44 %), ніж пацієнти віком до 45 років — 62,3 % та віком 45–54 роки — 54,8 % [7]. У цьому дослідженні особи похилого віку характеризувалися більшою частотою виявлення дисліпідемії — 59,8 %, цукрового діабету — 33,1 %, ІХС — 11,3 %, інсульту в анамнезі — 5,1 %, серцевої недостатності — 6 %, ніж пацієнти інших вікових груп. Проте ці дані відрізняються від даних нашого дослідження — 65,1; 15,7; 81,5; 23,8 та 60 % відповідно. Це можна пояснити декількома факторами. По-перше, дійсно, стан пацієнтів, включених в наше дослідження, міг бути більш тяжким, адже їх вік становив > 65 років проти > 55 років в іспанському спостереженні. По-друге, у наше дослідження ми включали лише пацієнтів, у яких АТ був вищим за 140/90 мм рт.ст. і, відповідно, середній АТ становив 169,7 ± 0,4 мм рт.ст. проти 136,4 ± 14,6 мм рт.ст. в іспанському дослідженні. Неконтрольована АГ могла призвести до більш частого виникнення ускладнень. По-третє, висока частота діагностування ІХС та серцевої недостатності в нашому дослідженні могла бути пояснена гіпердіагностикою цих захворювань в Україні. Адже не є секретом, що часто діагноз ІХС базується не на об’єктивних даних (коронарографія, навантажувальні тести, верифікований інфаркт міокарда), сімейні лікарі встановлюють диагноз ІХС лише за віком, так, про всяк випадок. За даними Національного реєстру США, на 1 хворого з ІХС припадають 4 хворі на АГ, у нашій же країні це співвідношення становить 1 : 1,5. Аналогічно і з серцевою недостатністю: як правило, якщо пацієнт звернувся з кардіологічними скаргами, то йому обов’язково встановлять діагноз серцевої недостатності. З іншого боку, низька частота виявлення цукрового діабету в нашому дослідженні (15,7 проти 33 %) може свідчити про недостатню діагностику цього захворювання в наших пацієнтів.
У спостереженні S.L. Daugherty з співавт. старші жінки (≥ 65 років) та молоді чоловіки (< 49 років) становили групу з найменшою часткою тих, які досягнули цільового АТ [15]. У нашому дослідженні виявилося, що стать також мала значення, але лише в молодих: за даними кореляційного аналізу, чоловіки, як і в дослідженні S.L. Daugherty з співавт., мали меншу ймовірність досягнення цільового АТ.
Зв’язок ефективності лікування із гіперхолестеринемією складно пояснити. У декількох дослідженнях продемонстровано, що призначення статинів пацієнтам з дисліпідемією асоціюється із кращим контролем АТ [25]. Проте в нашому дослідженні в обох вікових групах однаково часто призначали статини. Можливо, гіперхолестеринемія сприяє більшому ураженню судин і порушенню їх еластичних властивостей, що обумовлює труднощі в досягненні цільового АТ.
Прихильність пацієнтів до лікування як на початку, так і в кінці дослідження асоціювалася з досягненням цільового АТ. Частка пацієнтів в нашому дослідженні, які характеризувалися як «неприхильні» (прихильність менша від 80 %), становила 67,4 % у групі більш молодих пацієнтів та 69,5 % — у групі осіб віком 65 років і старше, що значно більше, ніж в аналогічних європейських дослідженнях, — 32,5–44 % [10–13, 21, 26, 28], але менше, ніж у країнах, що розвиваються: у Гані 93 % характеризувалися як «неприхильні» [9]. Однією з основних причин низької прихильності в Гані була висока ціна на ліки, які пацієнти самі повинні були купляти. У країнах Євросоюзу ліки забезпечуються або системою страхування, або державою. У нашому дослідженні пацієнти самі забезпечували себе медикаментами, але призначалися переважно недорогі антигіпертензивні препарати вітчизняного виробника. При призначенні інших ліків ми могли б мати інші результати. Тому не можна робити прямих порівнянь щодо прихильності в різних країнах. Проте наші дані не мають аналогів в Україні й можуть поки що застосовуватися для характеристики загальної ситуації.
Отримані нами результати підтвердили результати інших досліджень: прихильність хворих тісно пов’язана з ефективністю антигіпертензивного лікування [6, 10, 11, 17, 24] . Так, у дослідженні P. Gerbino зі співавт. вивчався контроль АТ залежно від прихильності хворого до лікування, що визначалася за кількістю прийнятих пацієнтом таблеток та кількістю днів, упродовж яких пацієнт приймав призначені ліки [18]. Виявилося, що серед пацієнтів з високою прихильністю досягнення цільового АТ спостерігалося в 43 %, тоді як у пацієнтів з помірною та низькою прихильністю — у 34 та 33 % відповідно. Основними висновками дослідження P. Gerbino з співавторами були такі: контроль АТ залежить від прихильності хворого до лікування, при високій прихильності зменшується вплив віку, статі та супутніх станів на частоту досягнення цільового АТ; спрощення режиму прийому та зменшення кількості призначених ліків сприяло забезпеченню кращого контролю АТ. В іншому дослідженні, G. Fodor з спів–авт., також встановлено тісний зв’язок між прихильністю хворого до терапії та контролем АТ [16]. У дослідженні M. Akpaffiong зі співавт. низька прихильність хворого до лікування асоціювалася з більшим ризиком смерті від інсульту [4].
Цікавим у нашому дослідженні виявилося те, що призначення певних груп антигіпертензивних препаратів не асоціювалося з контролем АТ в різних вікових групах, це підтверджує положення Європейського товариства гіпертензії 2013 року про відсутність доказів того, що різні класи препаратів по-різному ефективні у пацієнтів молодшого та старшого віку.
Отже, контроль АТ у нашому спостереженні був кращим в осіб, молодших за 65 років. Фактори, що асоціювалися з високою ймовірністю недосягнення цільового АТ, були майже однаковими для пацієнтів обох вікових груп: більший рівень АТ, наявність гіперхолестеринемії, низька прихильність до лікування в кінці спостереження. Проте серед пацієнтів молодшого віку треба додатково звертати особливу увагу на тих, хто має ще й початкову низьку прихильність до лікування, більший індекс маси тіла та вживає мало свіжих овочів та фруктів. Відповідно, серед них потрібно проводити роботу, направлену на модифікацію способу життя та покращення прихильності. Серед пацієнтів віком понад 65 років більш жорсткого спостереження потребують ті, хто має ознаки серцевої недостатності. Окрім того, в осіб старшої вікової категорії не має значення початкова прихильність до лікування, важливі лише її зміни на фоні терапії. Виявлені спільні та відмінні фактори, що асоціювалися з відсутністю досягнення цільового АТ, необхідно враховувати для більш ефективного ведення пацієнтів різного віку.
Висновки
1. В осіб віком 65 років і старше АГ асоціювалася з більшою частотою виявлення таких ускладнень, як серцева недостатність, інсульт, інфаркт міокарда та ураження нирок, супутніх станів (цукровий діабет, ішемічна хвороба серця) та факторів ризику (ожиріння, дисліпідемія, високий САТ). Більш молоді пацієнти з АГ частіше мали шкідливі звички (куріння, зловживання алкоголем та сіллю). Проте в них частіше була додаткова фізична активність та вони рідше вживали свіжі овочі та фрукти менше ніж один раз на день.
2. На початку дослідження лише 27,2 % пацієнтів першої групи та 24,8 % другої (Р < 0,05) мали високу прихильність до лікування. На фоні терапії спостерігалося достовірне покращення прихильності в обох групах: достовірно зменшилася частка пацієнтів із низькою прихильністю та збільшилася частка із високою та помірною. Проте в кінці дослідження більше осіб похилого віку, ніж молодого, характеризувалися як пацієнти з низькою прихильністю.
3. У кінці дослідження пацієнти більш молодого віку мали достовірно нижчі середні рівні САТ та ДАТ, ніж пацієнти більш старшого віку. Цільовий АТ (менше ніж 140/90 мм рт.ст.) було досягнуто в 63,7 % пацієнтів першої групи, що було достовірно більше, ніж у пацієнтів другої групи, — 54 % (Р < 0,001). При цьому середня кількість препаратів, що отримували хворі похилого віку, була достовірно більшою.
4. Фактори, що асоціювалися з високою ймовірністю недосягнення цільового АТ, були майже однаковими для пацієнтів обох вікових груп: більший початковий рівень АТ, наявність гіперхолестеринемії, низька прихильність до лікування в кінці спостереження.
5. У пацієнтів молодшого віку додатковими факторами, за наявності яких збільшувалася ймовірність неефективного лікування, виявилися початкова низька прихильність до лікування, більший індекс маси тіла та нечасте вживання свіжих овочів та фруктів. У пацієнтів віком понад 65 років таким додатковим фактором була наявність ознак серцевої недостатності.
Список литературы
1. Настанова та клінічний протокол надання медичної допомоги «Артеріальна гіпертензія». Наказ МОЗ України № 384 від 24.05.2012. — К., 2012. — 107 с.
2. Сіренко Ю., Радченко Г., Марцовенко І. від імені учасників дослідження. Результати тримісячного спостереження за лікуванням пацієнтів з артеріальною гіпертензією лікарями загальної практики в Україні // Артеріальна гіпертензія. — 2009. — № 4. — С. 3-14.
3. 2013 ESH/ESC Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC) // Journal of Hypertension. — 2013. — Vol. 31. — P. 1281-1357
4. Akpaffiong M., Lawson M. Noncompliance to antihypertensive Drug therapy: a risk factor in Stroke-associated death in Minority populations // J. Hypertens. — 2004. — Vol. 17. — P. 68.
5. Aronow W., Fleg J., Pepine C. et al. ACCF/AHA 2011 Expert Consensus Document on Hypertension in the Elderly: A Report of the American College of Cardiology Foundation Task Force on Developed in Collaboration With the Clinical Expert Consensus Documents American Academy of Neurology, American Geriatrics Society, American Society for Preventive Cardiology, American Society of Hypertension American Society of Nephrology, Association of Black Cardiologists, and European Society of Hypertension // J. Am. Coll. Cardiol. — 2011. — Vol. 57. — P. 2037-2114.
6. Azizi M., Menard J., Peyrard S. et al. Assessment of patient’s and physician’s compliance to an ACE inhibitor treatment based on urinary N-acetyl Ser-Asp-Lys-Pro determination in the noninsulin-dependent diabetes, hypertension, microalbuminuria, proteinuria, cardiovascular events, and ramipril (DIABHYCAR) study // Diabetes Care. — 2006. — Vol. 29. — P. 1331-1335.
7. Barrios V., Escobar C., Calderón C. et al. Scientific letters / Clinical Profile and Blood Pressure Control in Patients Managed in Primary Care in Spain: Are There any Differences Between the Young and the Old? // Rev. Esp. Cardiol. — 2013. — Vol. 66 (10). — P. 822-829.
8. Blood Pressure Lowering Treatment Trialists’ Collaboration. Effects of different regimens to lower blood pressure on major cardiovascular events in older and younger adults: meta-analysis of randomised trials // BMJ. — 2008. — Vol. 336. — P. 1121-1123.
9. Buabeng K., Matowe L., Plange-Rhule J. Unaffordable drug prices: the major cause of non-compliance with hypertension medication in Ghana // J. Pharm. Sci. — 2004. — Vol. 7. — P. 350-352.
10. Burnie M. Compliance in hypertension // EDTNA ERCA J. — 2005. — Vol. 31. — P. 152-155.
11. Colhoun H.M, Doug W., Poulter N.R. Blood pressure screening, management and control in England: results from the health survey for England // J. Hypertens. — 1998. — Vol. 16. — P.747-752.
12. Contreras E., Guillen V., Martinez J.J. et al Analysis of studies published on hypertension treatment non-compliance in Spain between 1984 and 2005 // Aten. Primaria. — 2006. — Vol. 38. — 325-332.
13. Contreras E., von Wichmann M. de la Figuera, Ponsa L. еt al. Compliance with hypertension therapy in Spain, according to the views of family doctors. Complex project / /Intern. Emerg. Med. — 2006. — Vol. 1. — P. 204-208.
14. Cutler J.A., Sorlie P.D., Wolz M., Thom T., Fields L.E., Roccella E.J.Trends in hypertension prevalence, awareness, treatment, and control rates in United States adults between 1988–1994 and 1999–2004 // Hypertension. — 2008. — Vol. 818. — P. 827-852.
15. Daugherty S., Masoudi F., Magid D. Age Dependent Gender Differences in Hypertension Management // Journal of Hypertension. — 2011. — Vol. 29 (5). — P. 1005-1011.
16. Fodor G., Kotrec M., Bacskai K. Et al. Is interview a reliable method to verify the compliance with antihypertensive therapy? An international central European study // J. Hypertens. — 2005. — Vol. 23. — P. 1261-1266.
17. Gascon J., Sanchez-Ortunob M., Llorc B. et al. for the Treatment Compliance in Hypertension Study Group. Why hypertensive patients do not comply with the treatment Results from a qualitative study // Family Practice. — 2004. — Vol. 21. — P. 125-130.
18. Gerbino P., Bramley T., Nightengale B., et al. Effect of medication compliance with antihypertensive therapy on blood pressure control // Am. J. Hypertens. — 2004. — Vol. 17. — P. 222A.
19. Girerd X., Fourcade J., Brillet G. et al. The compliance evaluation test: a validated tool for detection of nonadherence among hypertensive treated patients // J. Hypertens. — 2001. — Vol. 19. — P. 74S.
20. Girerd X., Hanon O., Anagnostopoulos K. et al. Evaluation de l’observance du traitement antihypertenseur par un questionnaire: mise au point et utilization dans un service specialize // Presse Med. — 2001. — Vol. 30. — P. 1044-1048.
21. Lagi A., Rossi A., Passaleva M. et al. Compliance with therapy in hypertensive patients // Intern. Emerg. Med. — 2006. — Vol. 1. — P. 204-208.
22. Lawes C.M., Hoorn S.V., Rodgers A. Global burden of blood-pressure related disease // Lancet. — 2001. — Vol. 371. — P. 1513-1518.
23. Mackenzie L.D., Campbell N.C., Murchie P. New NICE guidelines for hypertension Ambulatory monitoring is to become key // BMJ. — 2011. — Vol. 343. — P. d5644. doi: 10.1136/bmj.d5644
24. Mino-Leon D., Reyes-Morales H., Galvan-Plata M.E. et al. Drug treatment of hypertension: compliance and adverse reactions in a cohort of hypertensive patients in a primary care setting // Rev. Invest. Clin. — 2007. — Vol. 59. — P. 8-14.
25. Morgado M., Rolo S., Macelo A. Association of statin therapy with blood pressure control in hypertensive hypercholesterolemic outpatients in clinical practice // J. Cardiovasc. Dis. Res. — 2011. — Vol. 2 (1). — P. 44-49.
26. Rizzo J., Simons W. Variations in compliance among hypertensive patients by drug class: implications for health care costs // Clin. Ther. — 1997. — Vol. 19. — P. 1446-1457.
27. SOURCE: CDC/NCHS, National Health and Nutrition Examination Survey, 2011–2012.
28. Waeber B., Feihl F Arterial hypertension. Factors favoring long-term compliance with therapy // Rev. Med. Suisse. — 2007. — Vol. 3. — P. 22-24.
/49.jpg)

/47.jpg)
/48.jpg)
/49_2.jpg)
/50.jpg)
/51.jpg)
/52.jpg)
/53.jpg)