Резюме
Проведено аналіз хірургічного лікування 173 хворих похилого й старечого віку з гострим калькульозним холециститом. У всіх пацієнтів діагноз був підтверджений інтраопераційно та гістологічно. Вік хворих був від 61 до 89 років (у середньому 72,4 ± 8,7 року). Залежно від клінічного перебігу холециститу всі пацієнти були поділені на дві групи. До основної групи увійшли 90 пацієнтів, у яких спостерігалися чітко виражені локальні й системні зміни, характерні для гострого запалення жовчного міхура. У групу порівняння були включені 83 хворі, у яких не було чітко вираженої клінічної картини гострого холециститу. У них на час надходження до стаціонару були встановлені такі діагнози: хронічний калькульозний холецистит (65,1 %), гострий набряковий панкреатит (22,9 %), гостра кишкова непрохідність (7,2 %) та печінкова колька (4,8 %). У всіх цих пацієнтів діагноз гострого калькульозного холециститу був встановлений під час перебування хворого в стаціонарі в межах 6–12 годин і більше або інтраопераційно. У 76 хворих основної групи і 65 — групи порівняння була виконана лапароскопічна холецистектомія. Потреба в конверсії й проведенні холецистектомії через лапаротомний розріз була в 11 пацієнтів основної групи і 9 — групи порівняння. Холецистектомію доповнювали ендоскопічною санацією спільної жовчної протоки у 2 пацієнтів основної групи та 8 хворих групи порівняння. Типовими причинами інтраопераційних труднощів при виконанні лапароскопічної холецистектомії у хворих основної групи були виражені інфільтративні зміни стінки жовчного міхура (70,0 %), інфільтрат шийки жовчного міхура (43,3 %), інтраопераційна перфорація стінки міхура (24,4 %), інфільтрат ділянки тіла міхура (23,3 %), кровотеча з ложа жовчного міхура (20,0 %), тоді як у хворих групи порівняння спостерігалися інфільтрат у ділянці тіла жовчного міхура (50,6 %), інфільтративні зміни стінки (49,4 %), інфільтрат шийки міхура (37,3 %) та інтраопераційна перфорація стінки (18,1 %). Серед хворих групи порівняння вдвічі частіше зустрічалися випадки склерозованого жовчного міхура. Інтраопераційна кровотеча з міхурової артерії спостерігалася у 5,6 % пацієнтів в основній групі та 4,8 % — у групі порівняння. Найбільш часто артерія жовчного міхура була гілкою правої печінкової артерії (70,5 %), і серед таких пацієнтів пошкодження спостерігали у 2,3 % (3/122). Найнижча частота інтраопераційної кровотечі відмічалася при відходженні міхурової артерії від лівої печінкової артерії або гастродуоденальної артерії — 0,6 % (1/42), а найвища — при подвоєнні міхурової артерії (5/9).
Проведен анализ хирургического лечения 173 больных пожилого и старческого возраста с острым калькулезным холециститом. У всех пациентов диагноз был подтвержден интраоперационно и гистологически. Возраст больных был от 61 до 89 лет (в среднем 72,4 ± 8,7 года). В зависимости от клинического течения холецистита все пациенты были разделены на две группы. В основную группу вошли 90 пациентов, у которых наблюдались четко выраженные локальные и системные изменения, характерные для острого воспаления желчного пузыря. В группу сравнения включили 83 больных, у которых не было четко выраженной клинической картины острого холецистита. У них на время поступления в стационар были установлены следующие диагнозы: хронический калькулезный холецистит (65,1 %), острый отечный панкреатит (22,9 %), острая кишечная непроходимость (7,2 %) и печеночная колика (4,8 %). У всех этих пациентов диагноз острого калькулезного холецистита был установлен во время пребывания больного в стационаре в пределах 6–12 часов и более или интраоперационно. У 76 больных основной группы и 65 — группы сравнения была выполнена лапароскопическая холецистэктомия. Потребность в конверсии и проведении холецистэктомии через лапаротомный разрез была у 11 пациентов основной группы и 9 — группы сравнения. Холецистэктомию дополняли эндоскопической санацией общего желчного протока у 2 пациентов основной группы и 8 больных группы сравнения. Типичными причинами интраоперационных трудностей при выполнении лапароскопической холецистэктомии у больных основной группы были выраженные инфильтративные изменения стенки желчного пузыря (70,0 %), инфильтрат шейки желчного пузыря (43,3 %), интраоперационная перфорация стенки пузыря (24,4 %), инфильтрат области тела пузыря (23,3 %), кровотечение из ложа желчного пузыря (20,0 %), тогда как в группе сравнения наблюдались инфильтрат в области тела желчного пузыря (50,6 %), инфильтративные изменения стенки (49,4 %), инфильтрат шейки пузыря (37,3 %) и интраоперационная перфорация стенки (18,1 %). Среди больных группы сравнения вдвое чаще встречались случаи склерозированного желчного пузыря. Интраоперационное кровотечение из пузырной артерии наблюдалась у 5,6 % пациентов в основной группе и 4,8 % — в группе сравнения. Наиболее часто артерия желчного пузыря была ветвью правой печеночной артерии (70,5 %), и среди таких пациентов повреждения наблюдали у 2,3 % (3/122). Самая низкая частота интраоперационного кровотечения отмечалась при отхождении пузырной артерии от левой печеночной артерии или гастродуоденальной артерии — 0,6 % (1/42), а самая высокая — при удвоении пузырной артерии — 5/9.
We analyzed the surgical treatment of 173 elderly and senile patients with acute calculous cholecystitis. In all patients the diagnosis was confirmed intraoperatively and histologically. Age of the patients ranged from 61 to 89 years old (average 72.4 ± 8.7). Depending on the clinical course of cholecystitis patients were divided into two groups. The basic group included 90 patients with prominent local and systemic changes typical for acute inflammation of the gallbladder. The comparison group included 83 patients without expressed clinical picture of acute cholecystitis. The admission diagnoses were chronic calculous cholecystitis (65.1 %), acute edematous pancreatitis (22.9 %), acute intestinal obstruction (7.2 %) and hepatic colic (4.8 %). In all patients acute calculous cholecystitis was diagnosed within 6–12 hours or more after admission to hospital or during intervention. Laparoscopic cholecystectomy was performed in 76 patients of the basic group and 65 parsons of the comparison group. The need for conversion and holding the incision cholecystectomy through laparotomy was in 11 patients of the basic group and in 9 parsons of the comparison group. Cholecystectomy was completed with endoscopic sanitation on common bile duct in 2 patients in the basic group and in 8 persons of the comparison group. The typical resons of intraoperative difficulties in performing laparoscopic cholecystectomy in patients of the basic group were expressed infiltrative changes in gallbladder wall (70.0 %), cervical infiltration of the gallbladder (43.3 %), intraoperative perforation of the bladder wall (24.4 %), infiltration areas of the bladder body (23.3 %), bleeding from the bed of the gallbladder (20.0 %), while the comparison group patients had infiltration in the body of the gallbladder (50.6 %), wall infiltrative changes (49.4 %), infiltrated bladder neck (37.3 %) and intraoperative perforation of the gallbladder (18.1 %). Among the comparison group patients twice as often there were cases of reduced and thick gallbladder. Intraoperative bleeding from the cystic artery was observed in 5.6 % in the study group and in 4.8 % in the comparison group. Mostly common gallbladder artery was a branch of the right hepatic artery (70.5 %) among these patients damage was observed in 2.3 % (3/122). The lowest incidence of intraoperative bleeding was recorded at discharge cystic artery from the left hepatic artery or gastroduodenal artery — 0.6 % (1/42), and the highest one in the doubling of cystic artery — 5/9.
Статтю опубліковано на с. 40-44
Вступ
До широкого впровадження у хірургічну практику ультрасонографічного обстеження й лапароскопічних методик втручань летальність при гострому холециститі досягала в групі підвищеного ризику навіть 30 %. На даний час у клініках, що спеціалізуються на лікуванні жовчнокам’яної хвороби, післяопераційна летальність не перевищує 5 % і формується в першу чергу за рахунок геронтологічних хворих [1]. Особи віком понад 75 років становлять до 25 % пацієнтів з гострим холециститом. Власне ця категорія пацієнтів з високим анестезіологічним ризиком й визначає основну частку післяопераційної летальності та розвитку ускладнень. Рівень післяопераційної летальності в них становить від 8 до 18 % (а серед хворих віком понад 80 років — 40–50 %), він у 10–12 разів вищий, ніж у молодих пацієнтів [1–3].
Операцією вибору для пацієнтів похилого віку повинна залишатися лапароскопічна холецистектомія (ЛХЕ) [4, 5]. Клінічним аргументом на користь такого операційного втручання є відсутність багатьох чинників, пов’язаних з масивністю хірургічної травми. Однак у пацієнтів похилого й старечого віку часто відмічаються ускладнені форми холециститу: паравезикальний інфільтрат, емпієма жовчного міхура, деструкція дна жовчного міхура, що подовжує тривалість операції та підвищує ризик ятрогенних ускладнень [6]. Частіше інтраопераційні проблеми з візуалізацією елементів гепатобіліарної зони зустрічаються в чоловіків [7].
Частота конверсій у пацієнтів похилого й старечого віку є найвищою. Неадекватна оцінка клінічних даних до операції спричиняє значні інтраопераційні труднощі через виражені запально-інфільтративні зміни в ділянці трикутника Calot. Виконання ж ЛХЕ при гострому гангренозному холециститі з вираженим паравезикальним інфільтратом дає найбільшу кількість інтраопераційних ускладнень і часто закінчується лапаротомією [8].
Мета дослідження: проаналізувати причини інтраопераційних труднощів при виконанні ЛХЕ у пацієнтів похилого та старечого віку з гострим калькульозним холециститом.
Матеріал та методи
Нами проведений аналіз хірургічного лікування 173 хворих похилого й старечого віку з гострим калькульозним холециститом. У всіх пацієнтів цей діагноз був підтверджений інтраопераційно та гістологічно. Вік усіх хворих був від 61 до 89 років (у середньому 72,4 ± 8,7 року). Серед обстежених хворих чоловіків було 51 (29,5 %), жінок — 122 (70,5 %).
Залежно від клінічного перебігу холециститу всіх пацієнтів було розділено на дві групи. До основної групи увійшли 90 пацієнтів, у яких клінічна картина гострого холециститу не вимагала диференціальної діагностики. У них спостерігалися чітко виражені локальні й системні зміни, характерні для гострого запалення жовчного міхура. В умовах приймального відділення діагноз гострого холециститу в цих пацієнтів не піддавався сумнівам. У групу порівняння були включені 83 хворі, у яких не було чітко вираженої клінічної картини гострого холециститу. У них на час надходження до стаціонару були встановлені такі діагнози: хронічний калькульозний холецистит — у 54 (65,1 %), гострий набряковий панкреатит — у 19 (22,9 %), гостра кишкова непрохідність — у 6 (7,2 %) та печінкова колька — у 4 (4,8 %). У всіх цих пацієнтів діагноз гострого калькульозного холециститу був встановлений під час перебування хворого в стаціонарі в межах 6–12 годин і більше або інтраопераційно.
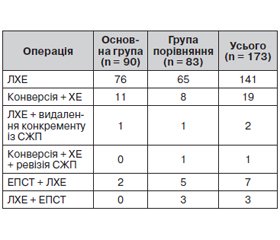
У 76 хворих основної групи і 65 — групи порівняння була виконана лапароскопічна холецистектомія. Потреба в конверсії й проведенні холецистектомії (ХЕ) через лапаротомний розріз була в 11 пацієнтів основної групи і 9 — групи порівняння. Холецистектомію доповнювали ендоскопічною санацією спільної жовчної протоки (СЖП) у 2 пацієнтів основної групи та 8 хворих групи порівняння (табл. 1).
Результати та обговорення
Операцією вибору в обох групах пацієнтів була ЛХЕ. Лапароскопічна холецистектомія виконувалась за «американською» методикою з чотирьох троакарних доступів з двома асистентами. При виникненні інтраопераційних труднощів застосовували різні технічні засоби: пункцію жовчного міхура з аспірацією його вмісту, введення додаткових троакарів, застосування контейнера для видалення конкрементів, що випали в черевну порожнину, та ін.
Лапароскопію виконували при інтраабдомінальному тиску вуглекислого газу 12–15 мм рт.ст. У пацієнтів із субкомпенсованими кардіоваскулярними захворюваннями застосовували більш низький тиск у черевній порожнині. Однак, на нашу думку, для сприятливого перебігу післяопераційного періоду в геронтологічних пацієнтів більш важливе значення мав не рівень інтраопераційного інтраабдомінального тиску, а тривалість оперативного втручання. Якщо впродовж 40 хвилин лапароскопії не вдавалось ідентифікувати елементи трикутника Calot, схилялись до проведення конверсії.
Склерозований жовчний міхур ускладнював проведення операції в 5 (5,6 %) пацієнтів основної групи та 8 (9,6 %) хворих групи порівняння. Його щільну стінку не завжди вдавалося ефективно захопити граспером. У чотирьох пацієнтів вдалося закінчити операцію лапароскопічно, у шести виникла потреба у введенні додаткових троакарів, у трьох було прийнято рішення про конверсію (табл. 2).
/42.jpg)
Інфільтрат у ділянці тіла жовчного міхура візуалізували у 23,3 % пацієнтів основної групи та 50,6 % хворих групи порівняння. Як правило, він формувався пасмом великого чіпця в ділянці дна жовчного міхура. Після роз’єднання такого інфільтрату за допомогою монополярної електрокоагуляції вдавалося провести ефективну тракцію жовчного міхура й візуалізувати елементи його шийки. При виділенні пухкого запального інфільтрату тупим шляхом стінка жовчного міхура помірно кровоточила, що вимагало застосування в ході операції активного відсмоктувача. Дещо більші інтраопераційні труднощі виникали при наявності інфільтрату в ділянці шийки жовчного міхура. Він спостерігався в 43,3 % випадків основної групи та 37,3 % — у групі порівняння. Якщо інфільтрат був пухкий, його вдавалося відділити тупим шляхом і візуалізувати міхурову артерію та протоку. У випадку, коли інфільтрат був сформований щільними тканинами, його починали виділяти шляхом монополярної діатермокоагуляції дещо вище від очікуваного розміщення елементів шийки жовчного міхура. Опускаючи тканини інфільтрату в напрямку до спільної жовчної протоки, нам вдавалось візуалізувати елементи трикутника Calot.
Виражені інфільтративні зміни жовчного міхура були в 63 пацієнтів основної групи (70,0 %) та 41 хворого групи порівняння (49,4 %). Найбільші технічні труднощі спостерігались у випадку значно потовщеної стінки в ділянці шийки жовчного міхура. Для повноцінної тракції ми застосовували граспери типу «алігатор». При виконанні тракції такий граспер травмував стінку, що в 24,4 % випадків призводило до ятрогенної інтраопераційної перфорації жовчного міхура, часто з випадінням конкрементів у черевну порожнину. Це подовжувало час операції, оскільки вимагало введення контейнера для евакуації конкрементів. Інфільтративні зміни стінки жовчного міхура призводили до підвищеної травматизації при видаленні його з ложа. Це спричиняло дифузну капілярну кровотечу у 20,0 % випадків в основній групі та 13,3 % — у групі порівняння. У 22 пацієнтів вдалося зупинити цю кровотечу зрошенням ложа жовчного міхура розчином ε-амінокапронової кислоти або застосуванням діатермокоагуляції.
Інфільтрат у ділянці шийки жовчного міхура значно ускладнював візуалізацію трикутника Calot. Якщо при виконанні ЛХЕ з приводу хронічного калькульозного холециститу він візуалізується достатньо часто, то при аналізі виконання операції в наших пацієнтів цей трикутник, що рекомендується в літературі як орієнтир для видалення міхурової артерії, ми спостерігали тільки в 41,1 % випадків, у інших пацієнтів артерію візуалізували, орієнтуючись на лімфовузол, пошарово розкриваючи інфільтрат, або за допомогою техніки «хобота слона». Трикутник Calot визначався тільки в тих пацієнтів, у яких були відсутні значні запальні зміни шийки жовчного міхура та гепатодуоденальної зв’язки.
Як вказують наші спостереження, у 70,5 % випадків міхурова артерія відходила від правої печінкової артерії. Вона проходила позаду спільної печінкової протоки й візуалізувалася ліворуч від міхурової протоки. Серед цих пацієнтів інтраопераційна кровотеча була тільки в чотирьох, кукса міхурової артерії добре візуалізувалась, і кровотечу вдалося зупинити шляхом кліпування.
У 24,3 % випадків міхурова артерія проходила над спільною жовчною протокою, що вказувало на її відходження від лівої печінкової артерії або гастродуоденальної артерії. Артерія розміщувалася ліворуч і дещо попереду міхурової протоки, проходила по тілу жовчного міхура. Як правило, вона була доволі великою й легко візуалізувалась. У цих пацієнтів кровотечу було отримано тільки в одному випадку, і її вдалося зупинити кліпуванням.
У 9 пацієнтів (5,2 % випадків) міхурова артерія була подвоєна, одна з гілок проходила зліва на стінці жовчного міхура, інша справа, ближче до його брижі. Цей варіант кровопостачання жовчного міхура ми вважали найбільш небезпечним. Кліпуючи ліву гілку, хірург розцінював її як повноцінну міхурову артерію. Після кліпування міхурової протоки, тракції жовчного міхура й видалення його з ложа в 5 пацієнтів виникла кровотеча з правої гілки. У всіх випадках не було потреби у проведенні конверсії, кровотеча була зупинена шляхом кліпування й діатермокоагуляції.
Інтрапечінкове розміщення жовчного міхура ми спостерігали у 18,9 % випадків в основній групі та в 10,8 % випадків у групі порівняння. Виділення жовчного міхура з ложа в цих пацієнтів вимагало від хірурга достатнього досвіду. Крім того, у паренхімі печінки залишався великий і глибокий дефект, що вимагало його ретельного дренування.
Конверсія була виконана в 11 пацієнтів основної групи (12,2 %) та в 9 — групи порівняння (10,8 %). У трьох випадках причиною конверсії був зморщений, склерозований жовчний міхур, у 16 — виражений інфільтрат, що не дозволяв ідентифікувати міхурову артерію та протоку. Серед цих пацієнтів при проведенні лапаротомії в шести діагностували різні варіанти синдрому Міріззі, що вимагало накладання швів на спільну жовчну протоку. В однієї пацієнтки причиною конверсії була несправність обладнання.
Тривалість ЛХЕ становила в групі порівняння 69,0 ± 3,0 хв, в основній групі — 77,0 ± 5,0 хв (від 25 до 140 хв).
Висновки
1. Типовими причинами інтраопераційних труднощів при виконанні ЛХЕ у хворих основної групи були виражені інфільтративні зміни стінки жовчного міхура (70,0 %), інфільтрат шийки жовчного міхура (43,3 %), інтраопераційна перфорація стінки міхура (24,4 %), інфільтрат ділянки тіла міхура (23,3 %), кровотеча з ложа жовчного міхура (20,0 %), тоді як у хворих групи порівняння спостерігалися інфільтрат у ділянці тіла жовчного міхура (50,6 %), інфільтративні зміни стінки (49,4 %), інфільтрат шийки міхура (37,3 %) та інтраопераційна перфорація стінки (18,1 %).
2. Серед хворих групи порівняння вдвічі частіше зустрічалися випадки склерозованого жовчного міхура. Інтраопераційна кровотеча з міхурової артерії спостерігалася в 5,6 % випадків в основній групі та в 4,8 % — у групі порівняння. Найбільш часто артерія жовчного міхура була гілкою правої печінкової артерії (70,5 %), і серед цих пацієнтів пошкодження спостерігали в 2,3 % (3/122). Найнижча частота інтраопераційної кровотечі відмічалася при відходженні міхурової артерії від лівої печінкової артерії або гастродуоденальної артерії — 0,6 % (1/42), а найвища — при подвоєнні міхурової артерії — 5/9.
3. Перспективним у плані подальших наукових розробок є напрацювання діагностично-лікувальних перед- та інтраопераційних заходів, які б дозволяли прогнозувати ймовірні технічні труднощі при проведенні ЛХЕ в цієї категорії пацієнтів.
Список литературы
1. Abdullah M. Diagnostic approach and management of acute abdominal pain / M. Abdullah, M.A. Firmansyah // Acta Med. Indones. — 2012 Oct. — 44(4). — P. 344-350.
2. The safety and prognostic factors for mortality in extremely elderly patients undergoing an emergency operation / S.Y. Park, J.S. Chung, S.H. Kim [and other] // Surg. Today. — 2015 Mar. — 19.
3. Acute cholecystitis in elderly patients after hip fracture: Incidence and epidemiology / S.K. Choo, H.J. Park, H.K. Oh, Y.K. Kang, Y. Kim // Geriatr. Gerontol. Int. — 2015 Mar. — 21.
4. Le V.H. Conversion of laparoscopic to open cholecystectomy in the current era of laparoscopic surgery / V.H. Le, D.E. Smith, B.L. Johnson // Am. Surg. — 2012 Dec. — 78(12). — Р. 1392-1395.
5. Семенюк Ю.С. Досвід виконання лапароскопічної холецистектомії / Ю.С. Семенюк, В.А. Федорук, І.В. Сидорук, О.В. Повійко, В.Г. Мініч // IV Міжнародні Пироговські читання: Міжнародний науковий конгрес, 2–5 червня 2010 р.: Тези доп. — Вінниця, 2010. — С. 136-137.
6. Gurgenidze M. Miniinvasive surgical management of cholelithiasis for elderly and senile patients: a retrospective study / M. Gurgenidze, M. Kiladze, Z. Beriashvili // Georgian Med. News. — 2013 Jun. — 219. — Р. 7-13.
7. Sex differences and outcomes of management of acute cholecystitis / M. Nikfarjam, E. Harnaen, F. Tufail [and other] // Surg. Laparosc. Endosc. Percutan. Tech. — 2013 Feb. — 23(1). — Р. 61-65.
8. Ничитайло М. Лапароскопічна холецистектомія в умовах гострого холециститу / М. Ничитайло // Науковий вісник Ужгородського університету, серія «Медицина». — 2003. — № 21. — С. 194-196.
/41.jpg)

/42.jpg)