Резюме
Переломи дистального відділу стегнової кістки складні у лікуванні, особливо в літніх людей. Сучасні високотехнологічні фіксатори, зокрема LCP-пластини, при цих переломах забезпечують добрий результат при суворому дотриманні методики застосування. Наведено аналіз 22 випадків ускладнень і незадовільних результатів застосування LCP-пластин при зазначених переломах. Виявлено, що результат лікування переломів LCP-пластиною залежить від якості попередньо проведеної репозиції відламків. При поганому контакті уламків, їх блокуванні, відсутності мікрорухливості уламків консолідація неможлива. Особливо важливою є анатомічна репозиція при поперечних, косих внутрішньосуглобових переломах. Її відсутність при останніх, як правило, закінчується розвитком деформуючого артрозу. Помилки лікаря у виборі фіксатора і його установці можуть бути причинами невдач у післяопераційному періоді. Засоби для малоконтактного багатоплощинного остеосинтезу прості в користуванні. У 34 випадках при переломах нижньої третини стегнової кістки остеосинтез проводився за допомогою пристрою для фіксації кісткових відламків (патент України № 17502). Після репозиції фрагменти фіксуються 2–3 кортикальними гвинтами. Пристрій забезпечує стабільний остеосинтез косих переломів нижньої третини стегнової кістки при застосуванні пластини на 8–10 отворів. Дрібні уламки підводяться до материнського ложа. Репозиційний остеосинтез завдає мінімальну травму уламків, створює умови для їх первинного зрощення. При осколкових переломах дистального відділу стегнової кістки, надчерезвиросткових переломах остеосинтез у 58 пацієнтів проводився пристроєм для остеосинтезу стегнової кістки (патент України № 92097). Пристрій певною мірою подібний до DHS-фіксатора, проте його конструкція значно простіша, напрямна набагато коротша, компресійний стрижень має на робочому кінці свердло і мітчик, що полегшує процес накладання пристрою, не завдає фрагментам додаткової травми.
Переломы дистального отдела бедренной кости сложны в лечении, особенно у пожилых людей. Современные высокотехнологичные фиксаторы, в частности LCP-пластины, при этих переломах обеспечивают хороший результат при строгом соблюдении методики применения. Представлен анализ 22 случаев осложнений и неудовлетворительных результатов применения LCP-пластин при указанных переломах. Выявлено, что результат лечения переломов LCP-пластиной зависит от качества предварительно проведенной репозиции отломков. При плохом контакте отломков, их блокировании и отсутствии микроподвижности консолидация невозможна. Особенно важна анатомическая репозиция при поперечных, косых внутрисуставных переломах. Ее отсутствие при последних, как правило, заканчивается развитием деформирующего артроза. Ошибки врача в выборе фиксатора и его установке могут быть причинами неудач в послеоперационном периоде. Средства для малоконтактного многоплоскостного остеосинтеза просты в пользовании. При переломах нижней трети бедренной кости в 34 случаях остеосинтез проводился устройством для фиксации костных отломков (патент Украины № 17502). После репозиции фрагменты фиксируются 2–3 кортикальными винтами. Устройство обеспечивает стабильный остеосинтез косых переломов нижней трети бедренной кости при применении пластины на 8–10 отверстий. Мелкие отломки подводятся к материнскому ложу. Репозиционный остеосинтез наносит минимальную травму отломков, создает условия для первичного их сращения. При оскольчатых переломах дистального отдела бедренной кости, надчрезмыщелковых переломах остеосинтез у 58 пациентов проводился устройством для остеосинтеза бедренной кости (патент Украины № 92097). Устройство в определенной степени подобно DHS-фиксатору, однако его конструкция значительно проще, направляющая гораздо короче, компрессионный стержень имеет на рабочем конце сверло и метчик, что облегчает процесс наложения устройства, не наносит фрагментам дополнительную травму.
The fractures of the distal femur are hard to treat, especially in the elderly. Modern high tech locking fixators, particularly LCP, provide a good result in strict compliance with methods of application. This article presents an analysis of 22 cases of complications and unsatisfactory results when using LCP in these fractures. It was found that the results of the treatment of fractures using LCP depends on the quality of previously performed fragments reposition. If the fragments contact is bad, they are blocked, or there is no micro mobility of fragments, consolidation is impossible. The anatomic reposition is especially important at the transverse, oblique and intra-articular fractures. Its absence in the intra-articular fractures usually cause the development of the deforming arthrosis.
Doctors mistakes in choosing fixators and during its setting up may be the cause of failure in postoperative period. Limited-contacting multiplanar osteosynthesis tools are simple to apply. The osteosynthesis was performed by device for fixation of bone fragments (Ukrainian patent № 17502) in 34 cases with the fractures of the lower-third femur. The fragments are fixed by 2–3 cortical screws after the reposition. Device provides a stable fixation of the oblique fractures of the lower third of femur in case of using plate with 8–10 holes. Smaller fragments are putting into the maternal place. Reposition osteosynthesis puts minimal injury to fragments, creates the conditions for their initial union. In comminuted distal femur fractures, supra- and intercondylar fractures the osteosynthesis in 58 patients was performed by device for osteosynthesis of the distal femur (Ukrainian patent № 92097). The device is in some way similar to DHS-locker, but its design is significantly simpler, the guide is much shorter, compression rod has a drill and tap on the working end that facilitates the process of device imposition, does not cause further injury to fragments.
Статтю опубліковано на с. 36-42
Переломи дистального відділу стегнової кістки (ПДВСК) складні у лікуванні, особливо у старих людей. Більшість травматологів починаючи з 1985 року при ПДВСК використовують систему DH-S [5]. Проте ці фіксатори не виключають тиску пластини на кістку. В післяопераційному періоді відзначається чимала кількість ускладнень і незадовільних результатів [4].
Сьогодні українські травматологи користуються в основному фіксаторами, розробленими асоціацією АО, переважно це LCP-пластини, які значною мірою зменшують кількість ускладнень і незадовільних результатів [3], характерних для традиційних фіксаторів. Слід відзначити, що сучасні високотехнологічні фіксатори забезпечують добрий результат при суворому дотриманні методики застосування [6]. З огляду на вищезазначене маємо потребу в розробці простих, надійних, малотравматичних фіксаторів для накісткового остеосинтезу ПДВСК, що забезпечують стабільний остеосинтез, ранню функцію кінцівки.
Мета роботи — провести аналіз можливостей застосування LCP при переломах дистального відділу стегнової кістки (СК) та розробити засоби для остеосинтезу, методики їх застосування для запобігання можливим ускладненням.
Матеріали та методи
У даній статті наведений аналіз 19 випадків ускладнень і незадовільних результатів застосування LCP-пластин при ПДВСК. Злам фіксатора виявлено у 3 пацієнтів, рефрактура — в 1 випадку. Незрощення фрагментів спостерігалося у 3 хворих, відхід пластини від СК при унікортикальній фіксації — у 3 пацієнтів. Післятравматичний гонартроз відзначено у 4 хворих. Ефект «зварювання» головок гвинтів із пластиною при видаленні фіксатора був у 3 випадках. У 2 потерпілих остеосинтез призвів до остеомієлітичного процесу.
При переломах нижньої третини СК у 34 випадках остеосинтез проводився пристроєм для фіксації кісткових відламків (ПФКВ) (патент України № 17502) (рис. 1) [1].
При розробці методики лікування переломів нижньої третини СК, формуванні конструкції фіксатора ми враховували набутий досвід, результати біомеханічних досліджень із визначення величини мікрорухомості відламків (МРВ) для конкретної конструкції. При косій лінії перелому СК після репозиції фрагментів вони фіксувались 2–3 гвинтами. Кінцева стабілізація здійснювалась ПФКВ. Для стабільної фіксації на проксимальний фрагмент встановлюються 1 півкільце і 1–2 — на дистальному. Через отвори півкільця проводиться 2 гвинти, що перехрещуються. Крім цього через отвори пластини і сегмент проводили по 2–3 кортикальних гвинти.
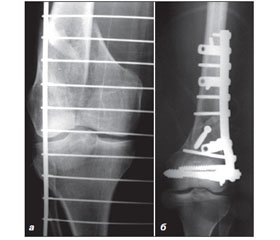
При уламкових ПДВСК, надчерезвиросткових переломах остеосинтез у 58 пацієнтів проводився пристроєм для остеосинтезу стегнової кістки (ПОСК) (патент України № 92097) (рис. 2) [2]. Конструкція його значно простіша порівняно із DHS-фіксатором. Напрямна ПОСК набагато коротша, компресійний стрижень має на робочому кінці свердло і мітчик, що спрощує процес накладання пристрою.
/37.jpg)
До відрепонованих фрагментів СК прикладається конструкція ПОСК і проводяться 2 напрямні спиці у виростки СК. Після цього канальним свердлом по спиці засвердлюємо канал у зовнішньому виростку довжиною 6–7 сантиметрів. Торцевим ключем загвинчують компресійний стрижень у виростки СК, залишаючи назовні до одного сантиметра хвостової його частини. Навколо нього збивають долотом кортикальну пластину зовнішнього виростка для кращого прилягання пластини фіксатора. На виступаючий кінець компресійного стрижня нанизують напрямну ПОСК, розміщуючи пластину фіксатора параллельно СК. Контргайкою стабілізують компресійний стрижень у напрямній. Проведенням гвинтів через отвори пластини і півкілець здійснюють кінцеву стабілізацію відламків.
Залежно від характеру перелому формується відповідна конструкція, накладна пластина дозволяє зафіксувати потрібне півкільце у певному місці.
По рентгенограмах вивчалися якість репозиції фрагментів, правильність виконання оперативного втручання, відповідність його методиці. Аналізувалась динаміка розвитку кісткової мозолі від стану кістки, жорсткості фіксації. При переломах LCP-пластин вивчався вплив щільності розміщення гвинтів, робочої довжини пластини (РДП) на зрощення фрагментів. Відзначались правильність проведення післяопераційного періоду, величина і час дозованого і повного навантаження.
Результати та обговорення
Кутова стабільність, що виникає при встановленні блокуючих гвинтів у LCP-пластині, робить фіксатор замінником кістки. Завдяки стабілізації гвинтів у пластині усувається тиск LCP-пластини на кістку, зберігається періост, кровообіг відламків, забезпечується стабільна їх фіксація. Блокування міграції гвинтів, їх кутова стабільність мають очевидні переваги в умовах остеопорозу, коли дефіцит кістки не здатний протидіяти виникненню осьової деформації. При переломі остеопоротичної кістки необхідно застосовувати довгі пластини з фіксацією гвинтів поблизу перелому і в крайніх отворах, це не допускає концентрації напруження. У переважній більшості гвинтів до LCP-пластин різьба наближається до метричної, що порівняно з кортикальною має гіршу взаємодію з кісткою. Застосування таких гвинтів завтовшки 5 міліметрів посилює травматизацію фрагментів, нерідко призводить до повторних переломів кістки. Результат лікування переломів LCP-пластиною залежать від якості попередньо проведеної репозиції відламків. При поганому контакті відламків, їх блокуванні, відсутності МРВ консолідація неможлива. Про це свідчить фотовідбиток рентгенограм хворого П. (рис. 3). При сколковому надчерезвиростковому переломі СК не вправлені відкритим способом відламки, блоковані гвинтами LCP-пластини, не зрослись. Подальше навантаження прооперованого сегмента призвело до згинання LCP-пластини (рис. 4а) і її зламу (рис. 4б). Дуже важливим елементом у лікуванні переломів кісток є якість репозиції відламків, можливість регулювати відповідно до цього жорсткість фіксації (ЖФ) і забезпечити певну величину МРВ, що оптимізує перебіг репаративної регенерації (РР). Лікар повинен пам’ятати, що зі збільшенням кількості гвинтів зростає не тільки площа фіксації імплантата, але і надлишкова ЖФ. При використанні LCP-пластини як мостоподібної рекомендують проводити через сегмент по 3–4 гвинти, 2 із них ближче до лінії зламу.
Фіксація діафіза СК двома гвинтами при осколковому невправленому надчерезвиростковому переломі у хворої Р. призвела до розвитку псевдоартрозу. Лише повторне оперативне втручання із кістковою пластикою забезпечило зрощення надчерезвиросткового перелому СК, стабілізованого LCP-пластиною, у хворої Р. Лікування ускладнилось розвитком деформуючого гонартрозу (рис. 5).
Унікортикальна фіксація при метаепіфізарних переломах часто закінчується відходом пластини від кістки (рис. 6а і 6б). Величина РДП визначає ЖФ. Мінімальне напруження пластини буде при максимальній відстані між крайніми і середніми гвинтами.
/38.jpg)
Абсолютна ЖФ при короткій пластині досягається проведенням через неї значної кількості гвинтів. Проте в такому випадку можливий її перелом на межі концентрації гвинтів. При остеосинтезі LCP-пластинами до певної міри можна регулювати ЖФ, збільшуючи РДП. Це особливо важливо під час остеосинтезу осколкових переломів, коли відсутня АР відламків. У такій ситуації вторинне їх зрощення може забезпечити еластична фіксація, що допускає МРВ, розвиток періостальної мозолі. Саме таку можливість забезпечує довга РДП. При короткій РДП буде ЖФ відламків, без їх мікрорухомості. Відсутність АР у такому разі веде до порушення процесу зрощення. Таке ускладнення ми спостерігали у хворого О. при осколковому надвиростковому переломі СК. Конструкція фіксатора розрахована на певну кількість циклів навантаження, після чого проходить його злам (рис. 7).
/39.jpg)
Мета лікування полягає у досягненні зрощення фрагментів кістки до моменту зламу пластини. Злам пластини в ділянці перелому може бути при дуже великій РДП, що поєднано з недостатньою ЖФ, надмірною МРВ і призводить до перелому від втомлення металу.
Пластина може зламатись на місці вільного отвору при фіксації поширеного багатоуламкового осколкового перелому, коли гвинти розміщені дуже близько до перелому. Втрата фіксації може відбутись із багатьох причин. Помилки лікаря у виборі фіксатора і при його встановленні можуть бути причинами невдач у ранньому і пізньому післяопераційному періоді.
Хірург повинен правильно оцінити характер формування мозолі, який залежить від ЖФ, особливостей конструкції фіксатора. При забезпеченні динамічної, еластичної фіксації слабкий розвиток періостальної мозолі свідчить про порушення РР або надлишкову жорсткість конструкції. І, навпаки, надлишкова мозоль при ЖФ, наявності багатьох гвинтів вказує на більшу МРВ.
Виявивши ознаки порушення стабільності фіксації, необхідно вживати активних заходів до настанння тяжких наслідків нестабільності. Мистецтво лікування переломів полягає в умінні сприяти перебігу зрощення фрагментів, регулюючи на певних етапах величину навантаження і ЖФ.
Проте на практиці через чималу кількість причин багато лікарів ідуть на порушення методики і техніки застосування LCP-пластин. При надмірній кількості гвинтів створюється напруження на кінці пластини, що викликає перелом кістки внаслідок зменшення її міцності, розвитку остеопорозу. Найбільш оптимальне розміщення гвинтів у пластині залежно від характеру перелому ще потребує свого дослідження.
Розроблений нами ПФКВ (рис. 1) набагато простіший у застосуванні, дозволяє позбутися багатьох описаних вище проблем, характерних для LCP-пластин. Після репозиції косого перелому СК фрагменти фіксуються 2–3 кортикальними гвинтами. При цьому ПФКВ забезпечує стабільний остеосинтез пластиною на 8–10 отворів. Це завдає мінімальної травми відламкам, створює умови для первинного зрощення. Застосування ПФКВ при ПДВСК забезпечує оптимальний перебіг РР, покращує якість життя пацієнтів, скорочує тривалість лікування. Все це можливе завдяки багатоплощинній фіксації, мінімальному тиску фіксатора на фрагменти. Півкільця стабілізуються в передостанніх отворах пластини. Проведення через півкільце 2 кортикальних гвинтів, що перехрещуються, запобігає відходженню пластини від СК навіть при передчасному навантаженні. Через отвори пластини у фрагмент залежно від ситуації вводиться 3–4 кортикальних гвинти. Після такої фіксації повне навантаження сегмента можливе вже через 2 місяці.
Аналогічний остеосинтез проведений у хворої С. При косому переломі нижньої третини СК (рис. 8а) на фоні вираженого остеопорозу кістки фрагменти з’єднані трьома кортикальними гвинтами. Кінцева фіксація здійснена ПФКВ на 10 отворів, через отвори пластини у фрагмент проведено по 3 гвинти (рис. 8б). Іммобілізація в післяопераційному періоді не застосовувалась, рано розпочато реабілітаційне лікування. Повне навантаження прооперованої кінцівки дозволено через 2 місяці після оперативного втручання. На контрольному огляді через 1,5 року: скарг не пред’являє, ходить без допоміжних засобів, рухи в суміжніх суглобах у повному об’ємі.
При внутрішньосуглобових переломах важливою є АР відламків, суглобова поверхня має бути відновлена. Після вправлення основні фрагменти фіксуються репозиційними гвинтами. Кінцева стабілізація сегмента здійснюється ПОСК (рис. 2). Цей фіксатор не завдає відламкам додаткової травми, що особливо важливо при осколкових надчерезвиросткових переломах СК. Техніка його застосування описана вище. Конструкція ПОСК дозволяє забезпечити компресію виростків СК, стабільний остеосинтез пластиною на 9 отворів.
Вищезазначене підтверджується клінічним прикладом хворого К. Діагноз: осколковий надчерезвиростковий перелом СК (рис. 9а). Після відкритої репозиції виростків СК вони з’єднані гвинтом. Аналогічним чином виростки фіксовані до проксимального фрагмента. Кінцева стабілізація сегмента здійснена ПОСК на 3 півкільця. Виростки додатково фіксовані до пластини трьома гвинтами. Дистальне півкільце розміщене над зовнішнім виростком. Через пластину і проксимальний фрагмент проведено 4 гвинти, по 2 гвинти проведено через отвори двох півкілець (рис. 9б), що забезпечило стабільну малотравматичну фіксацію відламків, раннє відновлення рухів у колінному суглобі.
/40.jpg)
Практика показує, що ПОСК дозволяє здійснити стабільний остеосинтез при проведенні через фрагмент 3–4 гвинтів. Через виростки СК проводиться один спонгіозний компресуючий гвинт. Це особливо важливо для фіксації багатоуламкових переломів. Остеосинтез LCP-пластиною передбачає проведення через виростки СК 4–5 тонких спонгіозних гвинтів. Проведення такої кількості гвинтів через багатоуламкові виростки посилює їх травматизацію. В деяких випадках при багатоуламкових переломах СК здійснити остеосинтез LCP-пластиною досить проблематично. ПОСК тоді може бути методом вибору.
Для ілюстрації наводимо клінічний випадок хворого Б. Діагноз: багатоуламковий перелом дистального відділу стегнової кістки (рис. 10а і 10б).
З огляду на характер перелому остеосинтез здійснено ПОСК. Через виростки СК проведено один компресійний стрижень. Проміжні фрагменти фіксовані двома гвинтами, третій гвинт проведений через отвір півкільця. Через отвори пластини і проксимальний фрагмент проведено 4 гвинти (рис. 10в). У післяопераційному періоді упродовж місяця іммобілізація сегмента здійснювалась гонітним ортезом. Така фіксація забезпечила зрощення відламків. Хворий спостерігається три роки, відзначається добрий клінічний результат. У 95 % випадків серед пацієнтів із ПДВСК, оперованих засобами для малоконтактного багатоплощинного остеосинтезу, спостерівся добрий результат.
Висновки
Отже, при лікуванні ПДВСК нові технології АО, зокрема LCP-пластина, вимагають суворих показань до застосування, дотримання методики, наявності у лікаря певного досвіду, належного матеріального забезпечення. Запропоновані нами конструкції для малоконтактного багатоплощинного остеосинтезу ПДВСК є простими у користуванні, забезпечують стабільну малотравматичну фіксацію і у багатьох випадках можуть бути методом вибору.
Список литературы
1. Пат. № 17502 UA, МПК6 А 61 В 17/58, 17/62. Пристрій для фіксації кісткових відламків / П.І. Білінський (UA). — № 96051961; заявл. 20.05.96; опубл. 31.10.97, Бюл. № 5. — 4 с.
2. Пат. № 92097 UА, МПК6 А 61 В 17/58. Пристрій для остеосинтезу стегнової кістки / П.І. Білінський (UА). — № а200901701; заявл. 26.02.2009; опубл. 10.09.2010, Бюл. № 17. — 4 c.
3. Томас П. Рюди. АО — принципы лечения переломов / Томас П. Рюди, Ричард Э. Бакли, Кристофер Г. Моран. — Вассамедиа, 2013. — Т. 1. — 636 с.
4. Gruss M. Die Versorgung instabiler pertrochantarer und per-bis subtrochantarer Oberschenkelbruche mit der dynamischen Huftschraube (DHS) / M. Gruss, R. Traut // Akt. Traumatol. — 1992. — Bd. 22. — S. 144-148.
5. Höntzsch D. Die dynamische Hueftschraube (DHS) im Vergleich zur Ender-Nagelung / D. Höntzsch, S. Weller, N. Karnatz // Akt. Traumatol. — 1990. — Bd. 20. — S. 14-19.
6. Ruedi Th.R. AO Principles of fracture management / Th.R. Ruedi, R.E. Buckly, Ch.G. Moran. — Stuttgart, New York: Thieme, 2007. — 947 р.
1. Pat. # 17502 UA, MPK6 A 61 V 17/58, 17/62. Prystriy dlya fiksatsiyi kistkovykh vidlamkiv / P.I. Bilins'kyy (UA). – # 96051961 ; zayavl. 20.05.96. opubl. 31.10.97, Byul. # 5. – 4 s.
2. Pat. # 92097 UA, MPK6 A 61 V 17/58. Prystriy dlya osteosyntezu stehnovoyi kistky / P.I. Bilins'kyy (UA). – # a200901701 ; zayavl. 26.02.2009 ; opubl. 10.09.2010, Byul. # 17. – 4 c.
3. Tomas P. Ryudy. AO – pryntsypы lechenyya perelomov / Tomas P. Ryudy, Rychard Э. Bakly, Krystofer H. Moran. – Vassamedya, 2013. – T. 1. – 636 s.
4. Gruss M. Die Versorgung instabiler pertrochantarer und per- bis subtrochantarer Oberschenkelbruche mit der dynamischen Huftschraube (DHS) / M. Gruss, R. Traut // Akt. Traumatol. – 1992. – Bd. 22. – S. 144–148.
5. Höntzsch D. Die dynamische Hueftschraube (DHS) im Vergleich zur Ender-Nagelung / D. Höntzsch, S. Weller, N. Karnatz // Akt. Traumatol. – 1990. – Bd. 20. – S. 14–19.
6. Ruedi Th. R. AO Principles of fracture management / Th. R. Ruedi, R. E. Buckly, Ch. G. Moran. – Stuttgart, New York : Thieme, 2007. – 947 р.

/37.jpg)
/38.jpg)
/39.jpg)
/40.jpg)
/41.jpg)