Статтю опубліковано на с. 31-42
ЗАТВЕРДЖЕНО
Наказом МОЗ України № 327
від 08.06.2015
Вступ
Сучасний розвиток медицини передбачає постійне удосконалення заходів щодо діагностики, лікування та профілактики хвороб з урахуванням вимог доказової медицини. Система стандартизації медичної допомоги орієнтована на розробку медико-технологічних документів, які допомагають лікарю ефективно діяти в конкретних клінічних ситуаціях, уникаючи неефективних та помилкових втручань.
Уніфікований клінічний протокол первинної медичної допомоги (УКПМД) «Кашель у дітей віком від шести років» за своєю формою, структурою та методичними підходами щодо використання вимог доказової медицини розроблений відповідно до наказу Міністерства охорони здоров’я України № 751 від 28.09.2012 р. «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрованого в Міністерстві юстиції України 29.11.2012 р. за № 2001/22313.
Даний уніфікований клінічний протокол розроблений на основі адаптованої клінічної настанови, заснованої на доказах, «Кашель», в якій наведена найкраща практика надання медичної допомоги пацієнтам з кашлем. В УКПМД зосереджено увагу на основних етапах надання медичної допомоги дітям (від 6 до 12 років) з кашлем.
Використання викладених підходів до обстеження та лікування дітей з кашлем рекомендується клінічною настановою «Recommendation for the management of cough in children, 2007».
Скорочення
АСМ Амбулаторія сімейної медицини
ГЕРХ Гастроезофагеальна рефлюксна хвороба
ГКС Глюкокортикостероїди
ГРІ Гострі респіраторні інфекції
ЗОЗ Заклад охорони здоров’я
ІГКС Інгаляційні глюкокортикостероїди
КТ Комп’ютерна томографія
ЛПМД Локальний протокол медичної допомоги
МКХ-10 Міжнародна класифікація 10-го перегляду
МОЗ України Міністерство охорони здоров’я України
ОГК Органи грудної клітки
ППН Придаткові пазухи носа
УКПМД Уніфікований клінічний протокол медичної допомоги
ЦПМСД Центр первинної медико-санітарної допомоги
І. Паспортна частина
1.1. Діагноз: кашель.
1.2. Коди хвороб за МКХ-10: К05.
1.3. Для кого призначений протокол
Протокол призначений для керівників ЦПМСД та їх заступників, лікарів загальної практики — сімейних лікарів, лікарів-педіатрів дільничних, середнього медичного персоналу, інших медичних працівників, які беруть участь у наданні первинної медичної допомоги пацієнтам з кашлем віком від 6 до 12 років.
1.4. Мета протоколу
Мета протоколу: забезпечити якість, ефективність та рівні можливості доступу до медичної допомоги пацієнтам на основі доказів ефективності медичних втручань, даних доказової медицини; встановити єдині вимоги щодо профілактики, діагностики та лікування дітей з кашлем відповідно до положень адаптованої клінічних настанови, що розроблена на засадах доказової медицини; обґрунтування кадрового забезпечення та оснащення ЗОЗ для надання медичної допомоги дітям з кашлем (наявність фахівців, обладнання та ресурсів); визначення індикаторів якості медичної допомоги для проведення моніторингу та клінічного аудиту в ЗОЗ.
1.5. Дата складання протоколу: травень 2015 рік.
1.6. Дата перегляду протоколу: травень 2018 рік.
1.7. Розробники протоколу
Коломейчук Валентина Миколаївна в.о. директора Департаменту медичної допомоги МОЗ України, голова
Хобзей Микола Кузьмич директор Департаменту реформ та розвитку медичної допомоги МОЗ України, до 19.05.2014, д.мед.н., професор, голова;
Матюха Лариса Федорівна завідувач кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Загальна практика — сімейна медицина» (згідно з наказом МОЗ України від 10.12.2012 № 526-к), заступник голови з клінічних питань;
Ліщишина Олена Михайлівна директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», к.мед.н., ст.н.с., заступник голови з методологічного супроводу;
Асмолов Олександр Костянтинович завідувач кафедри фтизіопульмонології Одеського національного медичного університету, д.мед.н., професор;
Бабуріна Олена Анатоліївна доцент кафедри фтизіопульмонології Одеського національного медичного університету, к.мед.н., доцент;
Бухановська Тетяна Миколаївна асистент кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, к.мед.н.;
Величко Сергій Олександрович асистент кафедри сімейної медицини Національного медичного університету імені О.О. Богомольця;
Глядєлова Наталія Павлівна доцент кафедри педіатрії № 2 Національної медичної академії післядипломної освіти імені П.Л. Шупика, к.мед.н.;
Горова Елла Володимирівна начальник Відділу з питань якості надання медичної допомоги МОЗ України;
Дубініна Тетяна Юріївна заступник начальника відділу організації медичної допомоги дітям Управління материнства та дитинства Департаменту медичної допомоги МОЗ України;
Лапшин Володимир Федорович заступник директора з лікувально-профілактичної роботи Державної установи «Інститут педіатрії акушерства і гінекології НАМН України», д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Дитяча пульмонологія» (згідно з наказом МОЗ України від 10.12.2012 № 526-к);
Лерман Наталія Геннадіївна лікар загальної практики — сімейної медицини, завідувач Андріївської медичної амбулаторії загальної практики — сімейної медицини Макарівського району Київської області;
Литвиненко Наталія Анатоліївна старший науковий співробітник Державної установи «Національний інститут фтизіатрії та пульмонології імені Ф.Г. Яновського Національної академії медичних наук України»;
Марушко Тетяна Вікторівна професор кафедри педіатрії № 2 Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н., професор;
Морозов Анатолій Миколайович професор кафедри нейрохірургії Національного медичного університету імені О.О. Богомольця, д.мед.н., професор;
Мостовенко Раїса Василівна завідувач інфекційного діагностичного боксованого відділення Національної дитячої спеціалізованої лікарні «ОХМАТДИТ», к.мед.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Педіатрія» (згідно з наказом МОЗ України від 29.05.2014 № 196-к);
Одринський Владислав Анатолійович старший викладач кафедри соціальної медицини та організації охорони здоров’я державного закладу «Запорізька медична академія післядипломної освіти МОЗ України», головний позаштатний спеціаліст із загальної практики — сімейної медицини Департаменту охорони здоров’я Запорізької обласної державної адміністрації;
Охотнікова Олена Миколаївна завідувач кафедри педіатрії № 1 Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н., професор;
Павлова Ольга Вікторівна заступник директора з питань організації протитуберкульозних заходів Державної установи «Український центр контролю за соціально небезпечними хворобами МОЗ України»;
Терлеєва Яна Сергіївна завідувач відділу планування та організації медичної допомоги хворим на туберкульоз Державної установи «Український центр контролю за соціально небезпечними хворобами МОЗ України»;
Титова Тетяна Анатоліївна доцент кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, к.мед.н.;
Ткаленко Уляна Миронівна начальник відділу первинної медичної допомоги Управління надання медичної допомоги дорослим Департаменту медичної допомоги МОЗ України;
Чухрієнко Неоніла Дмитрівна завідувач кафедри сімейної медицини факультету післядипломної освіти Державного закладу «Дніпропетровська медична академія Міністерства охорони здоров’я України», д.мед.н., професор;
Ященко Оксана Борисівна доцент кафедри сімейної медицини Національної медичної академії післядипломної освіти імені П.Л. Шупика, к.мед.н., доцент.
Ященко Юрій Борисович завідувач наукового відділу організації медичної допомоги Державної наукової установи «Науково-практичний центр профілактичної та клінічної медицини» Державного управління справами, професор кафедри неонатології НМАПО імені П. Л. Шупика, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Педіатрія» (згідно з наказом МОЗ України від 29.05.2014 № 196-к)
Методичний супровід та інформаційне забезпечення
Горох Євгеній Леонідович начальник відділу якості медичної допомоги та інформаційних технологій Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», к.т.н.;
Мельник Євгенія Олександрівна начальник відділу доказової медицини Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України»;
Мігель Олександр Володимирович завідувач сектора економічної оцінки медичних технологій Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України»;
Шилкіна Олена Олександрівна начальник відділу методичного забезпечення новітніх технологій у сфері охороні здоров’я Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України».
Адреса для листування:
Департамент стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», м. Київ, електронна адреса: medstandarts@dec.gov.ua
Електронну версію документа можна завантажити з офіційного сайту Міністерства охорони здоров’я (http//moz.gov.ua) та з Реєстру медико-технологічних документів зі стандартизації медичної допомоги, що розміщений на сайті Державного експертного центру МОЗ України (httр://dec.gov.uа).
Рецензенти
Хіміон Людмила Вікторівна завідувач кафедри сімейної медицини Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н., професор;
Черенько Світлана Олександрівна завідувач відділення фтизіатрії Державної установи «Національний інститут фтизіатрії і пульмонології імені Ф.Г. Яновського Національної академії медичних наук України», д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Фтизіатрія» (згідно з наказом МОЗ України від 29.05.2014 № 196-к).
1.8. Коротка епідеміологічна інформація
Не можна навести інформацію щодо поширеності кашлю серед дитячого населення України через особливість даної патології. Можна відмітити, що причинами кашлю серед дитячого населення є: гострі респіраторні інфекції, алергія, бронхіальна астма, анатомічні порушення (наприклад трахеобронхомаляція), туберкульоз, інтерстиційні (колагенові) хвороби легень, паління та пасивне паління, аспірація сторонніх тіл тощо.
При створенні цього протоколу було враховано епідеміологічну відмінність України від розвинених країн (наприклад, поширеність туберкульозу в Україні в 2012 році складала 137 випадків на 100 000 населення; у Великобританії — 20 випадків на 100 000 населення; у Сполучених Штатах Америки — 4,7 випадка на 100 000 населення).
ІІ. Загальна частина
Специфіка первинної медичної допомоги полягає в тому, що до лікаря звертається пацієнт зі скаргами (симптомами), а завдання лікаря — виділити з цих симптомів синдромокомплекси, з’ясувати анамнез хвороби та виставити попередній діагноз.
Враховуючи те, що кашель, за даними статистики таких країн, як Великобританія та Сполучені Штати Америки, є однією з найчастіших причин звернення пацієнтів до сімейних лікарів, був створений даний уніфікований клінічний протокол первинної медичної допомоги пацієнтам з кашлем. Він допоможе сімейному лікарю найкоротшим шляхом проводити диференційну діагностику найпоширеніших хвороб, які є причиною кашлю у дітей, і своєчасно розпочати відповідне лікування; допоможе уникнути лікування, ефективність якого не доведена.
Медична допомога пацієнтам з кашлем, для яких встановлено діагноз (нозологія), має надаватися відповідно до медико-технологічних документів, що регламентують надання медичної допомоги за даних нозологій. Електронні версії цих документів знаходяться у вільному доступі в Реєстрі медико-технологічних документів зі стандартизації медичної допомоги (http://www.dec.gov.uа).
Інформація щодо стратегій призначення антибактеріальних лікарських засобів при розповсюджених гострих респіраторних інфекціях знаходиться у відповідному УКПМД, затвердженому МОЗ України.
В контексті протоколу ступінь задишки та рівень гіпотензії має інтерпретуватися відповідно до віку дитини. Наведення відповідних даних не є завданням даного протоколу.
Для забезпечення послідовності надання медичної допомоги дітям віком від 6 до 12 років з кашлем у кожному ЗОЗ мають бути розроблені та впроваджені ЛПМД, у яких визначений клінічний маршрут пацієнта та обсяг лікувально-діагностичних заходів відповідно до матеріально-технічного та кадрового забезпечення. Взаємодія між ЗОЗ, що надають первинну і вторинну медичну допомогу, повинна бути визначена відповідним наказом структурного підрозділу з питань охорони здоров’я органу місцевого самоврядування.
ІІІ. Основна частина для закладів, що надають первинну медичну допомогу
3.1. Профілактика
Обґрунтування
Первинна профілактика кашлю полягає у пропагуванні здорового способу життя та профілактики хвороб, що супроводжуються кашлем.
Необхідні дії лікаря
А. Обов’язкові.
Пропагувати серед громади здоровий спосіб життя: вести роз’яснення щодо негативного впливу тютюнового диму на здоров’я в цілому та на кашель зокрема; вести роз’яснення щодо найбільш поширених алергенів (харчових, побутових) та їх впливу на стан здоров’я; навчати громаду з обережністю ставитися до контакту з речовинами, що можуть містити алергени.
Здійснювати первинну профілактику хвороб, що супроводжуються кашлем (бронхіальна астма, ГРІ, туберкульоз легень тощо), згідно з відповідними медико-технологічними документами.
Б. Бажані.
Пропагувати щеплення дітей від інфекційних хвороб, контрольованих засобами імунопрофілактики; оскільки ці інфекційні хвороби (дифтерія, коклюш, гемофільна інфекція, кір, краснуха, туберкульоз, грип, пневмококова інфекція, вітряна віспа, менінгококова інфекція) можуть бути причиною кашлю.
У період епідемічної захворюваності на грип надавати батькам дітей друковані інформаційні матеріали (див. додаток 1).
3.2. Діагностика
Обґрунтування
У пацієнта з кашлем лікар має виключити невідкладні стани, що супроводжуються кашлем; органічні причини захворювання; визначити тривалість кашлю та топіку ураження.
Необхідні дії лікаря
А. Обов’язкові.
Виключити невідкладні стани.
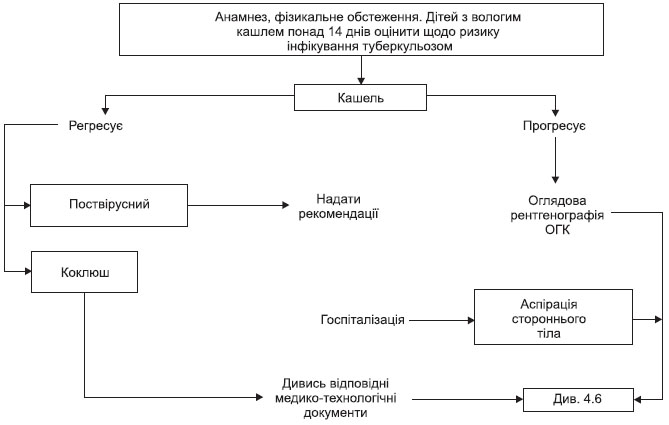
Визначити, чи потребує дитина госпіталізації на даний час (див. 4.5). Визначити тривалість кашлю: гострий (до трьох тижнів включно), підгострий (3–8 тижнів), хронічний (довше ніж 8 тижнів).
Провести діагностику кашлю відповідно до його тривалості та топіки ураження дихальних шляхів (див. 4.2, 4.4, додаток 2–4).
Б. Бажані.
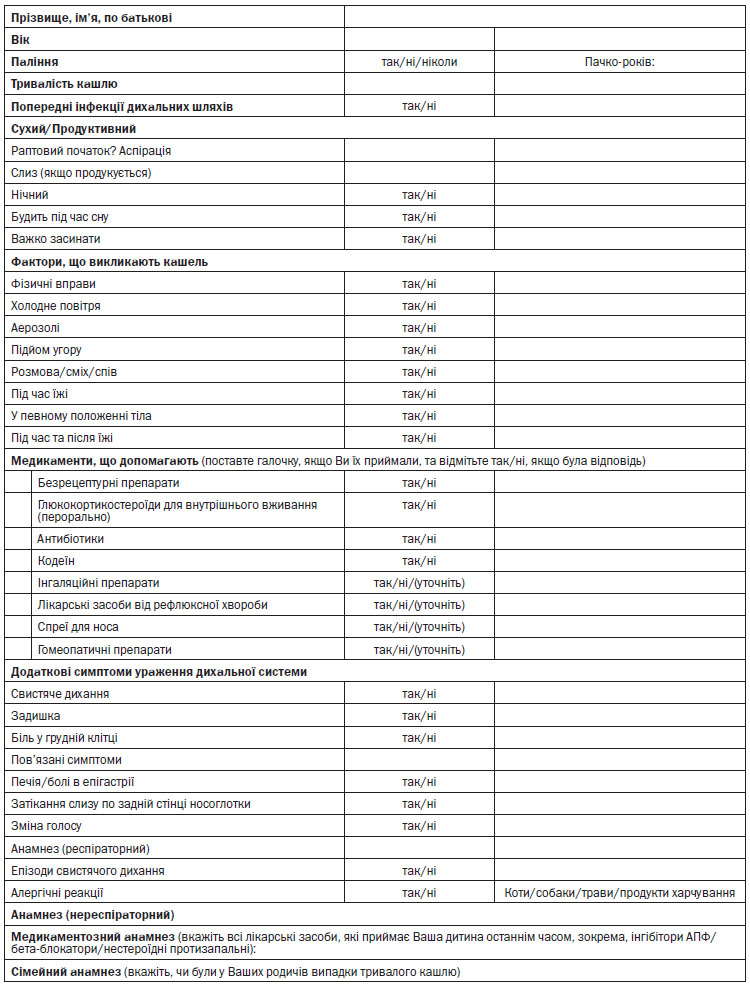
Заповнення анкети оцінки кашлю (див. додаток 5).
3.3. Лікування
Обґрунтування
Призначаючи лікування, не призначати лікарських засобів без доведеної ефективності.
При встановленні специфічної причини кашлю (діагнозі) лікування має проводитися відповідно до вимог певних медико-технологічних документів, що регламентують надання медичної допомоги за даних нозологій.
Лікар повинен зважено підходити до вибору між ґрунтовним обстеженням пацієнта та своєчасним лікуванням. Ґрунтовне обстеження може втратити свій сенс через природній перебіг хвороби — час на природне (без медичного втручання) одужання буде коротшим, ніж час на ґрунтовне обстеження. Інколи, залежно від клінічної ситуації, слід надавати перевагу пробному лікуванню за умови, що діагноз на даний час з певних причин встановити неможливо.
Необхідні дії лікаря
А. Обов’язкові.
Батькам надати інформацію щодо безрецептурних лікарських засобів від кашлю; щодо небезпечності лікування дитини за порадами інтернет-ресурсів; щодо природного перебігу (перебіг без медичного втручання) кашлю при певному топічному діагнозі та можливого розвитку ускладнень. З’ясувати вподобання дитини та батьків (опікунів) щодо призначення лікарських засобів, зокрема антибактеріальних лікарських засобів. Наголосити, що тютюновий дим має негативний вплив на здоров’я дитини, зокрема на кашель.
У разі встановлення причини кашлю та нозологічного діагнозу лікування призначати згідно з відповідними медико-технологічними документами.
У разі неможливості встановлення причини кашлю — призначати лікування відповідно до пунктів 4.3.
Б. Бажані.
Надати інформаційний лист для пацієнта з кашлем (див. додаток 1).
3.4. Направлення до стаціонару
Обґрунтування
Діти, які потребують інтенсивного лікування, чи ті, хто за соціально-побутовими показниками потребують стаціонарного лікування, госпіталізуються у відповідні стаціонари.
Необхідні дії лікаря
А. Обов’язкові.
Дітей, які потребують консультацій в закладах, що надають вторинну медичну допомогу, направляти в такі заклади.
Дітей, які відповідають критеріям показань до госпіталізації, госпіталізувати (див. п. 4.5, розділ IV).
ІV. Опис етапів медичної допомоги
4.1. Термінологія
За тривалістю кашель поділяється на гострий (до 3 тижнів), підгострий (3–8 тижнів), хронічний (довше ніж 8 тижнів).
Рецидивуючий кашель — (не пов’язаний із ГРІ) повторні (2 та більше разів на рік) епізоди кашлю окрім тих, що пов’язані із ГРІ; триває довше ніж 7–14 днів/епізод. Якщо періоди ремісії короткі, рецидивуючий кашель буде важко відрізнити від стійкого хронічного кашлю.
Поствірусний кашель — починається одночасно з вірусною інфекцією та триває понад три тижні.
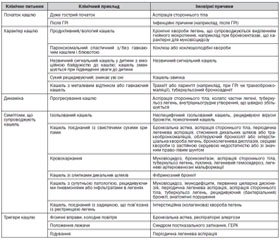
Специфічний кашель — кашель, при якому вдається чітко ідентифікувати причину.
Неспецифічний ізольований кашель — постійний сухий кашель у пацієнтів, у яких відсутні інші симптоми ураження респіраторної системи (ізольований кашель), без ознак хронічної хвороби легень і за умови відсутності патологічних змін на рентгенограмі органів грудної клітки; характеризується мінливістю обструкції та еозинофільним запаленням дихальних шляхів. Для кашльового варіанта БА характерна бронхіальна гіперреактивність; це відрізняє кашльовий варіант БА від еозинофільного бронхіту.
Психогенний кашель включає кашель-звичку та сигнальний подразнюючий кашель. Кашель-звичка характерний для періоду одужання; пов’язаний зі звичкою дитини кашляти, що виникла впродовж хвороби; проходить через декілька тижнів. Сигнальний кашель — характерний для дітей, які проявляють байдужість до того, що вони порушують громадський спокій своїм кашлем; пов’язаний із тим, що дитина, не усвідомлюючи того, намагається привернути до себе увагу оточуючих. Цей кашель припиняється уві сні або коли дитина зосереджується на чомусь.
4.2. Діагностика
Обсяг діагностичних обстежень залежить від тривалості кашлю (гострий, підгострий, хронічний) та викладений в алгоритмах обстежень (див. додатки 2–4).
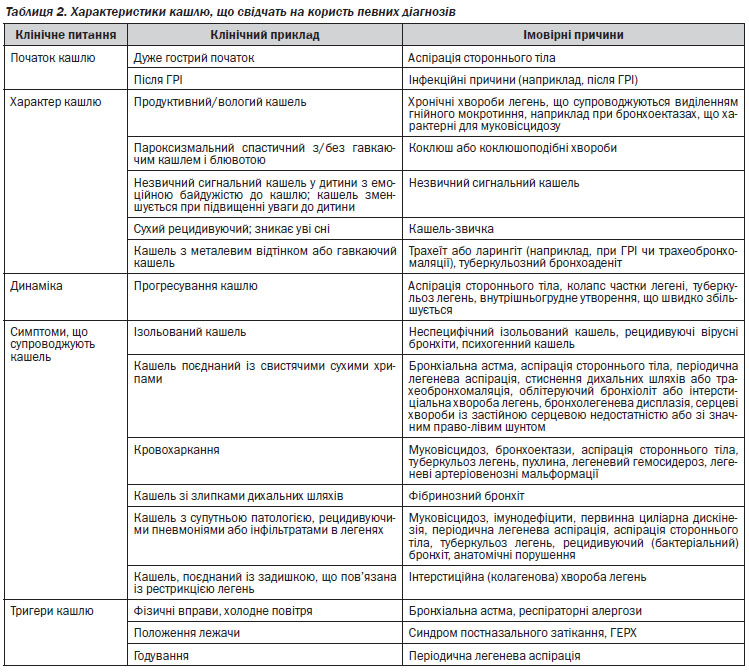
При зборі анамнезу визначається наступне: як і коли почався кашель; яка природа та характеристики кашлю; наявність супутніх симптомів кашлю; що виступає тригерами кашлю; наявність у сімейному анамнезі хвороб органів дихання, атопії та інших розладів; які ліки отримувала дитина, які ліки допомагали, як змінювалася частота та тяжкість кашлю на фоні прийому ліків; чи змінюється кашель під час сну; чи мають місце пароксизми та репризи; чи контактує дитина з тютюновим димом.
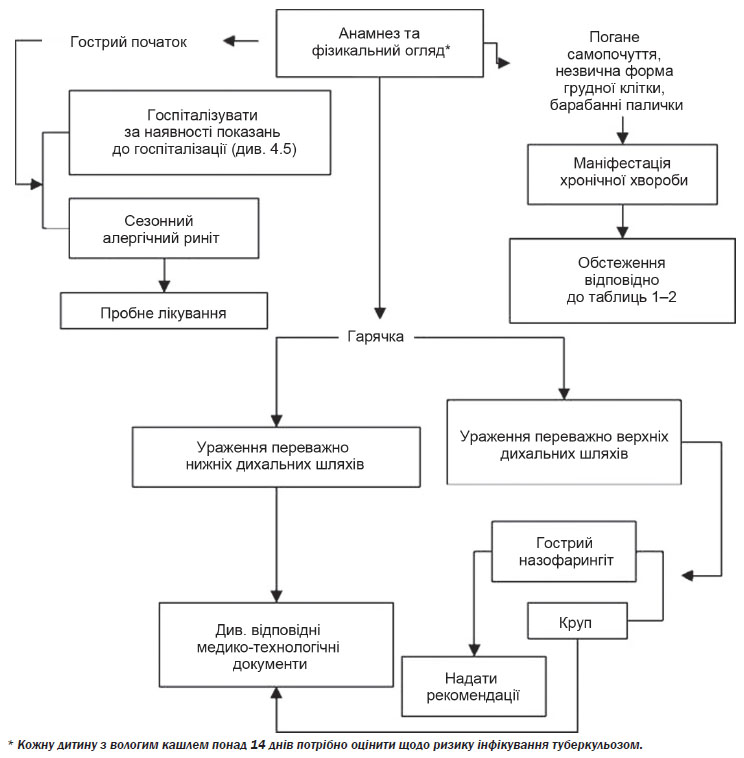
Лікар визначає, чи має місце невідкладний стан: дихальна недостатність чи кровохаркання. При дихальній недостатності визначають ступінь дихальної недостатності та механізм ураження дихальних шляхів: порушення прохідності, порушення механіки чи порушення іннервації. Медична допомога при дихальній недостатності надається згідно з відповідними медико-технологічними документами. При кровохарканні проводиться диференційна діагностика з іншими станами (наприклад, носовою кровотечею, кровотечею зі слизових ротоглотки чи симуляцією). Після виключення невідкладного стану визначається топіка ураження — верхні чи нижні дихальні шляхи; з’ясовується, чи це епізод нової, чи це загострення хронічної хвороби.
Дітям з гострим кашлем за відсутності гарячки, тахіпное та фізикальних змін з боку органів грудної клітки не призначаються будь-які подальші обстеження.
Діти з кашлем, який імовірно викликаний аспіра-
цією стороннього тіла, повинні терміново бути направлені на бронхоскопію.
Для визначення рівня ураження дихальних шляхів слід враховувати тип задишки. При ураженні верхніх дихальних шляхів характерна інспіраторна задишка. Зміна типу задишки характеризує тяжкість стану або приєднання ураження нижніх дихальних шляхів. Експіраторний тип задишки характерний для ураження нижніх дихальних шляхів.
При диференційній діагностиці ураження верхніх дихальних шляхів розглядаються наступні діагнози: назофарингіт, фаринготонзиліт, ларингіт (без явищ стенозу гортані), круп (несправжній — характерний для гострого обструктивного ларингіту, справжній — характерний для дифтерії гортані), епіглотит.
Гавкаючий кашель допомагає відрізнити круп від епіглотиту. Діти з епіглотитом госпіталізуються. Медична допомога дітям з крупом (справжнім/несправжнім) надається відповідно до чинних медико-технологічних документів.
Про залучення до патологічного процесу нижніх дихальних шляхів свідчить дихальна недостатність із задишкою експіраторного чи змішаного характеру, вологі хрипи або свистяче дихання (англ. wheezing), гарячка. В такому разі розглядаються наступні діагнози: пневмонія, бронхіальна астма. Пневмонію можна припустити, якщо наявні кашель, гарячка і ознаки дихальної недостатності при відсутності стридору або свистячого дихання. Бронхіальну астму можна припустити, якщо кашель поєднується зі свистячим диханням (англ. wheezing).
Відсутність збільшення маси тіла, потовщення дистальних фаланг пальців, роздута та/чи деформована грудна клітка, ознаки атопії свідчать на користь маніфестації хронічної респіраторної хвороби.
Причиною кашлю можуть бути деякі рідкісні хвороби, такі як муковісцидоз, імунодефіцити, первинні розлади циліарного епітелію, затяжний (бактеріальний) бронхіт, періодична аспірація (при трахеостравохідному свищі, ГЕРХ, грижі стравохідного отвору діафрагми), анатомічні вади розвитку (наприклад бронхомаляція, щілина гортані), аспірація стороннього тіла, інтерстиційна (колагенова) хвороба легень та глистяна інвазія.
4.3. Лікування
У разі гострого кашлю за умов відсутності показань до госпіталізації (див. 4.5) лікар проводить диференційну діагностику з тими нозологіями, що супроводжуються кашлем (ГРІ, бронхіальна астма, туберкульоз легень та інші). У разі встановлення нозологічного діагнозу медична допомога надається відповідно до встановленого діагнозу (див. додаток 2).
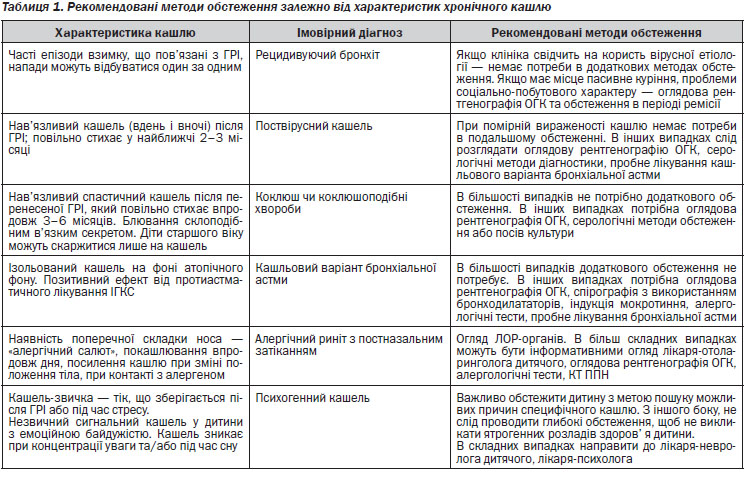
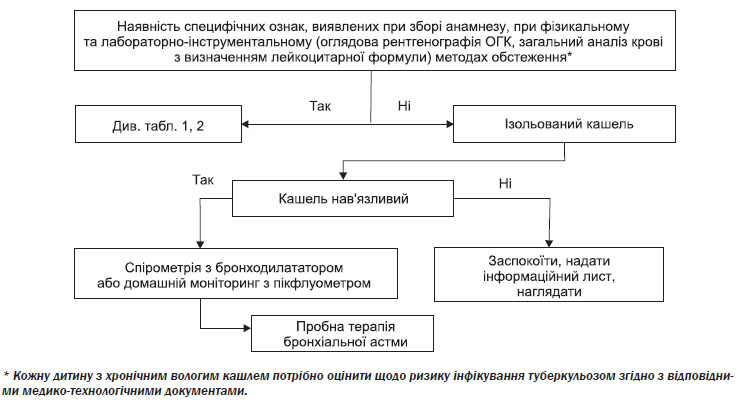
У разі підгострого неспецифічного кашлю, що не супроводжується станами, які потребують госпіталізації (див. 4.5), доцільно дотримуватися алгоритму оцінки та ведення поширених причин підгострого кашлю (3–8 тижнів) у дітей (див. додаток 3).
Пробне лікування бронхіальної астми використовується як тест на астму і призначається відповідно до таблиць 1 та 2 і додатку 4. Спочатку вимірюється та фіксується в медичній документації інформація щодо показників реактивності бронхів. Потім визначається і фіксується в медичній документації пробний період лікування, наприклад 8–12 тижнів. Лікування проводиться інгаляційними ГКС до закінчення пробного періоду лікування. Альтернативний варіант — пероральні ГКС коротким курсом (3–5 днів) в дозі 1–2 мг/кг/добу в перерахуванні на преднізолон. Швидке відновлення симптоматики після закінчення періоду пробного лікування буде свідчити на користь астми; в такому разі дитина направляється на консультацію до лікаря-алерголога дитячого/лікаря-пульмонолога дитячого.
Пробне лікування алергічного риніту проводиться в сезон цвітіння. Лікування розпочинається з оцінки контакту дитини з тютюновим димом та іншими алергенами. Батькам надаються відповідні рекомендації. Лікування проводиться антигістамінними лікарськими засобами першого покоління. Через 14 днів оцінюється ефективність лікування: за наявності ефекту — складається план подальшого ведення пацієнта; за відсутності ефекту — призначаються інтраназальні ГКС. Через 14 днів використання інтраназальних ГКС оцінюється ефективність лікування: за наявності ефекту — складається план подальшого ведення пацієнта; за відсутності ефекту — пацієнт направляється до алерголога.
Неспецифічний ізольований кашель — кашель, при якому відсутні будь-які інші об’єктивні та суб’єктивні симптоми ураження легень окрім сухого кашлю. В більшості випадків за цим діагнозом приховуються легкі форми хвороб, перерахованих в таблицях 1 та 2.
4.4. Показання до проведення певних методів дослідження під час диференційної діагностики кашлю
Оглядова рентгенографія органів грудної клітки показана за наявності ознак запалення нижніх дихальних шляхів, при прогресуванні кашлю, при кровохарканні або ознаках недіагностованої хронічної хвороби дихальних шляхів, при кашлі понад 14 днів, при невизначеності у відношенні пневмонії, при гарячці, яка триває більше трьох днів на фоні антибіотикотерапії, при асиметричності аускультативної картини, при розширенні грудної клітки, при деформації грудної клітки, при потовщенні дистальних фаланг пальців.
Бронхоскопія показана дітям з кашлем, який імовірно викликаний аспірацією стороннього тіла, задишкою, що виникла раптово.
Спірометрія має проводитися з метою визначення легеневих об’ємів та прохідності дихальних шляхів (див. медико-технологічні документи, що регламентують надання медичної допомоги при бронхіальній астмі).
Проби на оборотність бронхообструкції: проводяться дітям від 6 років (див. медико-технологічні документи, що регламентують надання медичної допомоги при бронхіальній астмі).
Алергічні шкірні тести проводяться з метою визначення схильності дитини до атопії (див. медико-технологічні документи, що регламентують надання медичної допомоги при бронхіальній астмі).
4.5. Показання до госпіталізації
Госпіталізації підлягають діти з гострим кашлем, які мають хоча б один із супутніх станів: підозра на аспірацію або аспірація стороннього тіла; дихальна недостатність; порушення гемодинаміки; підозра на пневмоторакс або пневмоторакс; кровохаркання; зміни в психічному статусі (сплутаність свідомості, летаргія); сатурація кисню менша 92 % або центральний ціаноз (якщо особа не має хронічної гіпоксії в анамнезі), а також діти, які потребують певних методів дослідження, уточнення діагнозу та тактики лікування.
4.6. Стани, що потрібно розглядати під час диференційної діагностики підгострого кашлю
Деякі пацієнти з підгострим кашлем мають не досить виражену клінічну симптоматику, яка б дозволила діагностувати хворобу. При проведені диференційної діагностики у таких пацієнтів слід враховувати можливість існування наступних діагнозів: хронічний бронхіт; пневмосклероз; бронхоектатична хвороба; новоутворення.
V. Ресурсне забезпечення виконання протоколу
На момент затвердження цього уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних протоколів медичної допомоги (клінічних маршрутів пацієнтів) [далі — ЛПМД (КМП)] необхідно перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, що включаються до ЛПМД (КМП), та відповідність призначення лікарських засобів інструкції для медичного застосування лікарського засобу, затвердженій Міністерством охорони здоров’я України. Державний реєстр лікарських засобів України знаходиться за електронною адресою http://www.drlz.kiev.ua.
5.1. Вимоги для закладів, що надають первинну медичну допомогу
Кадрові ресурси: лікар загальної практики — сімейний лікар, лікар-педіатр дільничний, середній медичний персонал (медична сестра загальної практики — сімейної медицини, фельдшер, сестра медична).
Матеріально-технічне забезпечення:
Оснащення: відповідно до табелю оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
1. Інгаляційні ГКС: беклометазон, будесонід, флютиказон, мометазон;
2. Інтраназальні ГКС: беклометазон, будесонід, флютиказон, флютиказону фуорат;
3. Пероральні ГКС: дексаметазон, метилпреднізолон, преднізолон, тріамцинолон, гідрокортизон;
4. Оральні антигістамінні лікарські засоби першого покоління: диметинден, дифенгідрамін, клемастин, мебгідролін, хіфенадин, хлоропірамін, ципрогептадин.
VІ. Індикатори якості медичної допомоги
6.1. Індикатор якості медичної допомоги
6.1.1. Наявність у сімейного лікаря ЛПМД.
6.2. Паспорт індикатора якості медичної допомоги
6.2.1. А) Наявність у лікаря загальної практики — сімейного лікаря локального протоколу ведення дитини з кашлем.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної медичної допомоги «Кашель у дітей віком від шести років».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) в регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в ЗОЗ.
Бажаний рівень значення індикатора:
2015 рік — 90 %;
2016 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора.
а) Організація (ЗОЗ), яка має обчислювати індикатор: ЗОЗ, структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються лікарями загальної практики — сімейними лікарями (АСМ, ЦПМСД), до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх лікарів загальної практики — сімейних лікарів (АСМ, ЦПМСД). Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість лікарів загальної практики — сімейних лікарів (АСМ, ЦПМСД), зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію щодо кількості лікарів загальної практики — сімейних лікарів (АСМ, ЦПМСД), зареєстрованих на території обслуговування.
д) Чисельник індикатора складає кількість лікарів загальної практики — сімейних лікарів (АСМ, ЦПМСД), зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу ведення пацієнта з гострими респіраторними інфекціями (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікарем загальної практики — сімейним лікарем (АСМ, ЦПМСД).
е) Значення індикатора наводиться у відсотках.
В.о. директора Департаменту медичної допомоги МОЗ України В. Коломейчук
VІІІ. Додатки
Додаток 1
до Уніфікованого клінічного протоколу
первинної медичної допомоги
«Кашель у дітей віком від шести років»
Пам’ятка пацієнту
Кашель
Що таке кашель
Кашель — це захисний рефлекс організму, що забезпечує «чистоту» слизової дихальних шляхів. Коли в дихальні шляхи потрапляють сторонні тіла (пил, дрібні речі, вода, їжа тощо) або коли в бронхах накопичується слиз, кашльовий рефлекс активується, що сприяє очищенню дихальних шляхів. В деяких випадках кашльовий рефлекс може бути відповіддю на подразнення чутливих рецепторів, що містяться в слизовій дихальних шляхів (холодне повітря). В інших випадках кашель може бути пов’язаний зі зменшенням порогу чутливості кашльового рефлексу (прийом деяких ліків, наприклад інгібіторів ангіотензинперетворюючого ферменту). В рідкісних випадках кашель може бути пов’язаний з рідкісними розладами здоров’я (патологія обмінних процесів, вроджені вади розвитку).
Що є причиною кашлю
Причиною кашлю можуть бути як інфекційні агенти (віруси, бактерії, грибки, гельмінти), так і неінфекційні (вади розвитку, обмінні порушення, застійна серцева недостатність). Переважна кількість випадків кашлю пов’язана з інфекційними агентами. Серед інфекційних агентів, що є причиною кашлю, переважають віруси.
Які вакцини здатні захистити дитину від кашлю
Існує ряд хвороб, які можуть викликати кашель у дітей. На сьогоднішній день існують такі, від яких можна захисти свою дитину шляхом щеплення. До них відносяться: дифтерія, коклюш, гемофільна інфекція, кір, краснуха, туберкульоз, грип, пневмококова інфекція, вітряна віспа, менінгококова інфекція. Питання щодо щеплення Вашої дитини можете задати сімейному лікарю.
Що таке застуда
У більшості випадків кашель пов’язаний з гострими респіраторними інфекціями (застудою). Симптоми застуди можуть включати кашель, нежить, чхання, головний біль, загальне нездужання, сльозотечу, біль в горлі, гарячку. Застуда, в свою чергу, в більшості випадків пов’язана з вірусами. Під час застуди рекомендовано вживати достатню кількість рідини, лимон та мед за відсутності алергічної реакції на ці продукти. Легкі форми перебігають без ускладнень і, як правило, не потребують лікування.
Коли слід звертатися до лікаря
Якщо у Вашої дитини окрім кашлю мають місце наступні стани: температура тіла перевищує 38,5 °С, важке дихання, прискорена частота дихання, прискорений пульс, кровохаркання, якщо дитина проковтнула стороннє тіло, якщо дитині стало погано після травми грудної клітки, — негайно викликайте лікаря.
Якщо у дитини симптоми схожі на грип (різкий початок хвороби, гарячка більше ніж 38,5° С, головний біль, біль у м’язах, сухий кашель, загальна слабкість) або дитина захворіла під час епідемії грипу — викликайте сімейного лікаря.
Якщо дитина хворіє понад три дні і стан її здоров’я не покращується — викликайте сімейного лікаря.
Також слід звернутися до лікаря, якщо дитина впродовж останнього місяця знаходилась на лікуванні в лікарні (стаціонарі) або хворіє довше двох тижнів.
З якою метою звертатися до сімейного лікаря
Ваш сімейний лікар вислухає скарги, з’ясує всі обставини захворювання Вашої дитини, огляне її та прийме рішення щодо необхідності подальшої діагностики чи лікування.
Повідомте лікаря про всі лікарські засоби, які приймала дитина останнім часом; чи була у неї алергія; чи контактувала з хворими на туберкульоз; чи є у дитини хронічні хвороби; чи палить хтось із членів сім’ї.
Виконуйте своєчасно та повною мірою поради сімейного лікаря. З’ясуйте все, що Вас турбує щодо кашлю дитини.
Лікування
За результатами лікарського огляду Ви отримаєте поради щодо необхідних обстежень та призначення відповідного лікування. Лікуйтеся відповідно до рекомендацій лікаря, пам’ятайте, що самолікування або лікування за порадами інтернету можуть не тільки бути марними, але й нанести шкоду здоров’ю Вашої дитини.
З метою забезпечення ефективності і безпечності фармакотерапії необхідно дотримуватись рекомендацій із застосування лікарських засобів, призначених лікарем, та інструкції для медичного застосування препаратів. До завершення курсу лікування слід зберігати первинну та/або вторинну упаковку лікарського засобу, на якій зазначені назва, форма випуску, доза, серія, дата випуску, термін придатності, назва виробника лікарського засобу.
Якщо у Вашої дитини підвищена температура (гарячка) — використовуйте фізичні методи охолодження: роздягніть дитину, забезпечте доступ свіжого повітря. Через 20 хвилин виміряйте знову температуру тіла дитині. Якщо температура не спадає — дайте дитині лікарський засіб від температури відповідно до інструкції і через годину виміряйте температуру тіла Вашої дитини. Якщо температура не спадає — викликайте лікаря. В будь-якому випадку повідомте Вашого сімейного лікаря про те, що дитина захворіла.
Антибіотики в більшості випадків не ефективні при застуді. Обов’язково обговоріть питання антибіотикотерапії з сімейним лікарем.
З метою забезпечення ефективності і безпечності фармакотерапії необхідно дотримуватись рекомендацій із застосування лікарських засобів, призначених лікарем, та інструкції для медичного застосування препаратів. До завершення курсу лікування слід зберігати первинну та/або вторинну упаковку лікарського засобу, на якій зазначені назва, форма випуску, доза, серія, дата випуску, термін придатності, назва виробника лікарського засобу.
Не погіршуйте стан Вашої дитини — слідкуйте за тим, щоб її не оточували курці!
Пам’ятайте, з кашлем та чиханням поширюється інфекція, то слідкуйте, щоб Ваша дитина не інфікувала оточуючих! Привчіть її користуватися носовичками та не забувати мити руки.
ПАМ’ЯТАЙ! Якщо Ваша дитина захворіла — не відправляйте її в організований колектив (дитячий садочок, школа тощо) до тих пір, поки Ваш сімейний лікар не дозволить дитині його відвідувати.
Додаток 2
до Уніфікованого клінічного протоколу
первинної медичної допомоги
«Кашель у дітей віком від шести років»
Алгоритм оцінки та ведення поширених причин гострого кашлю (< 3 тижнів) у дітей
Додаток 3
до Уніфікованого клінічного протоколу
первинної медичної допомоги
«Кашель у дітей віком від шести років»
Алгоритм оцінки та ведення поширених причин підгострого кашлю (3–8 тижнів) у дітей
Додаток 4
до Уніфікованого клінічного протоколу
первинної медичної допомоги
«Кашель у дітей віком від шести років»
Алгоритм оцінки та ведення поширених причин хронічного кашлю (понад 8 тижнів) у дітей
Додаток 5
до Уніфікованого клінічного протоколу
первинної медичної допомоги
«Кашель у дітей віком від шести років»
Анкета оцінки кашлю