Журнал «» 3 (47) 2016
Вернуться к номеру
Уніфікований клінічний протокол первинної, екстреної та вторинної (спеціалізованої) медичної допомоги «Артеріальна гіпертензія» (2016 р.)
Рубрики: Кардиология
Разделы: Справочник специалиста
Версия для печати
Статтю опубліковано на с. 51-83
Проект
Розроблений Робочою групою МОЗ України
Вступ
Сучасний розвиток медицини передбачає постійне удосконалення заходів щодо діагностики, лікування та профілактики захворювань з урахуванням вимог доказової медицини. Система стандартизації медичної допомоги орієнтована на розробку медико-технологічних документів, які допомагають лікарю ефективно діяти в конкретних клінічних ситуаціях, уникаючи неефективних та помилкових втручань.
У 2012 році наказом МОЗ України № 384 було затверджено медико-технологічні документи зі стандартизації медичної допомоги при артеріальній гіпертензії (АГ): «Уніфікований клінічний протокол первинної, екстреної та вторинної (спеціалізованої) медичної допомоги «Артеріальна гіпертензія» і «Оновлена та адаптована клінічна настанова, заснована на доказах, «Артеріальна гіпертензія». З цього часу вийшла оновлена версія КН з АГ Європейського товариства з гіпертензії і Європейського товариства кардіологів (2013 ESH/ESC) та ряд інших настанов, зокрема КН Американського товариства гіпертензії і Міжнародного товариства з гіпертензії (2013 ASH/ ISH) та Керівництво з ведення дорослих пацієнтів з високим артеріальним тиском (JNC 8), якими було внесено зміни та уточнення в деякі положення щодо діагностики та лікування АГ, що стало приводом для оновлення в Україні КН «Артеріальна гіпертензія» та УКПМД. Робочою групою було внесено коментарі до КН «Артеріальна гіпертензія. Оновлена та адаптована клінічна настанова, заснована на доказах», розробленої у 2012 році, з урахуванням сучасних міжнародних рекомендацій, відображених в клінічних настановах (КН) — третинних джерелах, а саме:
1. 2013 ESH/ESC Guidelines for the management of arterial hypertension. The Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC).
2. European Guidelines on cardiovascular disease prevention in clinical practice (version 2012).
3. Clinical Practice Guidelines for the Management of Hypertension in the Community A Statement by the American Society of Hypertension and the International Society of Hypertension (2013 ASH/ ISH).
4. 2014 Evidence-Based Guideline for the Management of High Blood Pressure in Adults.Report From the Panel Members Appointed to the Eighth Joint National Committee (JNC 8).
5. 2013 ACC/AHA guidelines on the treatment of blood cholesterol to reduce atherosclerotic cardiovascular risk in adults.
6. EAS/ESC guidelines for the management of dyslipidaemias (2011).
Оновлення УКПМД проведено відповідно до положень «Методики розробки та провадження медичних стандартів (уніфікованих клінічних протоколів) медичної допомоги на засадах доказової медицини», затвердженої наказом МОЗ України від 28 вересня 2012 року № 751, зареєстрованим в Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313.
В УКПМД зосереджено увагу на основних етапах надання медичної допомоги пацієнтам з підвищенням артеріального тиску (АТ), а саме:
а) оцінка рівня АТ та діагностика АГ;
б) оцінка індивідуального серцево-судинного ризику для вибору диференційованої терапії;
в) призначення лікування, направленого на досягнення цільового рівня АТ та зниження ризику розвитку серцево-судинних ускладнень;
г) залучення пацієнтів до поінформованої участі в процесі надання медичної допомоги.
УКПМД розроблений мультидисциплінарною робочою групою, до якої увійшли представники різних медичних спеціальностей: лікарі загальної практики — сімейної медицини, лікарі-кардіологи, лікарі-терапевти, лікарі-дієтологи та інші.
Відповідно до ліцензійних вимог та стандартів акредитації у ЗОЗ має бути наявний Локальний протокол медичної допомоги (ЛПМД), що визначає взаємодію структурних підрозділів ЗОЗ, медичного персоналу тощо (локальний рівень).
Перелік скорочень
АГ Артеріальна гіпертензія
АЛТ Аланінамінотрансфераза
АСТ Аспартатамінотранфераза
AT Артеріальний тиск
ББ Бета-адреноблокатори
БКК Блокатори кальцієвих каналів
БРА Блокатори рецепторів ангіотензину ІІ
ГК Гіпертензивний криз
ДАТ Діастолічний артеріальний тиск
ДопплерКГ Допплер-ехокардіографія
ЕКГ Електрокардіографія
ЕхоКГ Ехокардіографія
ЗАК Загальний аналіз крові
ЗАС Загальний аналіз сечі
ЗХС Загальний холестерин
ІАПФ Інгібітори ангіотензинперетворюючого ферменту
ІМТ Індекс маси тіла
ІХС Ішемічна хвороба серця
КТ Комп’ютерна томографія
ЛПМД Локальний протокол медичної допомоги
МКАХ Медична карта амбулаторного хворого
МРТ Магнітно-резонансна терапія
ОМ Органи-мішені
ОТ Обхват талії
ОЧП Органи черевної порожнини
CAT Систолічний артеріальний тиск
ССР Серцево-судинний ризик
ССЗ Серцево-судинні захворювання
ТГ Тригліцериди
ТД Тіазидний діуретик
УЗД Ультразвукове дослідження
УКПМД Уніфікований клінічний протокол медичної допомоги
УОМ Ураження органів-мішеней
ФР Фактори ризику
ЦД Цукровий діабет
ХХН Хронічна хвороба нирок
ХС ЛПНЩ Холестерин ліпопротеїнів низької щільності
ХС ЛПВЩ Холестерин ліпопротеїнів високої щільності
ЧСС Частота серцевих скорочень
Епідеміологічна інформація
За офіційними даними Центру медичної статистики МОЗ, станом на 01.01.2014 в Україні зареєстровано 12 153 040 хворих на артеріальну гіпертензію (АГ), що становить близько третини дорослого населення. Поширеність АГ серед жителів міст становить 30 %, у сільській місцевості — 36 %. З 2009 по 2013 рік кількість хворих на АГ збільшилась на 263 303 особи (+ 3,3 %), що є свідченням ефективної роботи закладів охорони здоров’я, які надають первинну медичну допомогу. Поширеність АГ в осіб пенсійного віку перевищує середній показник в 1,8 раза і становить 60014,7 на 100 тис. населення (у 2013 році було зареєстровано 6 873 121 особу похилого віку з АГ). Частка осіб працездатного віку становить 43,5 % загальної кількості зареєстрованих хворих (5 283 065 осіб) та 55,4 % серед вперше виявлених у 2013 році випадків АГ.
Проведені в 2006–2011 рр. епідеміологічні дослідження показали, що в Україні обізнані щодо наявності АГ 81 % міських мешканців і 68 % сільських жителів з підвищеним АТ, приймають будь-які антигіпертензивні препарати відповідно 48 і 38 % пацієнтів, а ефективність лікування становить лише 19 % у міській і 8 % у сільській популяціях. З 2006 по 2011 рік спостерігалось погіршення цих показників — за даними 2011 р., ефективність контролю АТ у міській популяції складала менше 15 %.
Неконтрольована АГ вважається одним із найбільш вагомих чинників зменшення тривалості життя населення, тому ця проблема вимагає системного ставлення до неї і розв’язання на загальнодержавному рівні. За результатами проспективних досліджень, наявність АГ підвищує ризик загальної смертності: у чоловіків в 4,5 раза, у жінок — у 2,0 раза. Ризик виникнення ускладнень та смерті зростає відповідно до числа супутніх АГ факторів ризику. В українській популяції, за результатами досліджень, проведених співробітниками Національного наукового центру «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України, лише 1 % пацієнтів з підвищеним АТ не має додаткових факторів ризику (ФР), у кожного восьмого пацієнта АГ поєднується з одним, у кожного четвертого — з двома, у 61 % пацієнтів — з трьома і більше ФР.
Автори 2013 ESH/ESC відзначають обмеження і складність порівняння показників поширеності АГ в різних європейських країнах та визначення тенденцій змін величини АТ в популяції. Поширеність АГ становить у середньому 30–45 % від загальної чисельності дорослого населення, цей показник значно збільшується з віком. Незважаючи на існуючі відмінності середньопопуляційного рівня АТ у різних країнах, з 2003 року — дати публікації перших КН ESH/ESC з АГ — по 2013 рік — дати публікації останньої версії — у країнах Європи не було зареєстровано тенденції до зниження середнього рівня артеріального тиску. На думку авторів КН, важливою проблемою є низька прихильність до лікування, яка пов’язана з низькою поінформованістю пацієнтів про потенційний ризик підвищеного АТ та інерцією лікарів, які не проводять відповідних заходів, коли стикаються з пацієнтами з неконтрольованим АТ.
Таким чином, удосконалення організації медичної допомоги пацієнтам з АГ з використанням сучасних стандартизованих підходів, які ґрунтуються на засадах доказової медицини, має пріоритетне значення для системи охорони здоров’я. Проблема ефективного контролю АГ серед населення України потребує подальшої активізації зусиль медичних працівників закладів первинної медичної допомоги, спрямованих на виявлення пацієнтів з підвищеним АТ, створення у пацієнтів мотивації до тривалого, а не епізодичного медикаментозного лікування і корекції супутніх ФР.
II. Загальна частина
Особливості процесу надання медичної допомоги
Медична допомога пацієнтам з АГ надається на первинному, вторинному (спеціалізована — амбулаторна та стаціонарна) та третинному (високоспеціалізована — амбулаторна та стаціонарна) рівнях медичної допомоги.
Первинна медична допомога пацієнтам з АГ надається лікарями загальної практики — сімейними лікарями та дільничними лікарями-терапевтами — в амбулаторіях, амбулаторіях загальної практики — сімейної медицини, сільських лікарських амбулаторіях, в центрах первинної медико-санітарної допомоги, на прийомі в лікаря або в денному стаціонарі за місцем проживання (перебування) пацієнта (номенклатура згідно з наказом МОЗ України від 28.10.2002 № 385 «Про затвердження переліків закладів охорони здоров’я, лікарських, провізорських посад та посад молодших спеціалістів з фармацевтичною освітою у закладах охорони здоров’я» та наказом МОЗ України від 05.10.2011 № 646 «Порядок медичного обслуговування громадян центрами первинної медичної (медико-санітарної) допомоги»).
Вторинна медична допомога на амбулаторному рівні надається лікарями-терапевтами або кардіологами в діагностичних центрах, поліклініках — центральних міських, міських, центральних районних, районних, в центрах з медичних консультацій та діагностики (консультативно-діагностичних центрах), спеціалізованих медичних центрах (номенклатура згідно з наказом МОЗ України від 28.10.2002 № 385).
Вторинна медична допомога на стаціонарному рівні надається у спеціалізованих кардіологічних відділеннях багатопрофільних лікарняних закладів: у багатопрофільних лікарнях (клінічних лікарнях) інтенсивного лікування, лікарнях відновного (реабілітаційного) лікування, лікарнях (клінічних лікарнях) планового лікування, обласних центрах кардіологічної допомоги (номенклатура наказу Міністерства охорони здоров’я України та Академії медичних наук України № 621/60 від 24.07.2013 «Про систему кардіологічної допомоги у закладах охорони здоров’я України», зареєстрованого в Міністерстві юстиції України 09 серпня 2013 року за № 1365/23897).
Основний обсяг заходів з профілактики, діагностики, лікування та диспансерного спостереження пацієнтів з АГ проводиться у закладах, які надають первинну медичну допомогу. Лікарі та медичні сестри здійснюють контроль за виконанням пацієнтом рекомендацій щодо немедикаментозного лікування та планового прийому фармакологічних препаратів, в тому числі призначених у закладах вищого рівня надання медичної допомоги.
У закладах вторинного рівня медичної допомоги надається консультативна допомога та проводяться діагностичні заходи, які не можуть бути виконані у закладах первинної медичної допомоги.
У закладах, які надають вторинну амбулаторну медичну допомогу, надається медична допомога пацієнтам з ускладненим перебігом АГ — при злоякісному перебігу АГ, наявності серцево-судинних захворювань, важкої супутньої патології, вагітним із АГ, пацієнтам з підозрою на вторинну гіпертензію, що потребують уточнення діагнозу та спеціального лікування, а також пацієнтам, у яких не вдалося досягти цільового АТ при призначенні адекватного лікування у закладах первинної медичної допомоги. Важливе значення має забезпечення проведення всім пацієнтам, які вперше направлені до закладів, що надають вторинну медичну допомогу, повного обсягу лабораторних та інструментальних досліджень, необхідних для уточнення діагнозу та визначення загального серцево-судинного ризику. Всім пацієнтам надається консультативний висновок лікаря-спеціаліста та рекомендації щодо подальшого ведення їх лікарем закладу первинної медичної допомоги. При наявності ускладнень АГ та у пацієнтів високого/дуже високого ризику диспансерний нагляд проводиться кардіологом або дільничним терапевтом/лікарем ЗП-СМ спільно з лікарями-спеціалістами — залежно від профілю ускладнень та наявних у закладі спеціалістів — неврологом, офтальмологом, нефрологом, при необхідності для консультації залучаються інші спеціалісти (ендокринолог, уролог, лікар зі спеціальності «хірургія серця і магістральних судин»).
За побажанням пацієнта або при відсутності можливості забезпечення диспансерного спостереження лікарів-спеціалістів диспансерний нагляд пацієнтів високого/дуже високого ризику проводить дільничний терапевт/лікар ЗП-СМ, при необхідності лікарі-спеціалісти надають консультативну допомогу.
До закладів, які надають вторинну стаціонарну медичну допомогу, направляються пацієнти для надання екстреної та планової медичної допомоги, виконання необхідних лабораторних та інструментальних методів досліджень, консультації спеціалістів (кардіолога, терапевта, ендокринолога, невролога, офтальмолога, уролога, нефролога, лікаря зі спеціальності «хірургія серця і магістральних судин», фахівця з реабілітації, дієтолога), координації проведення лікувальних та діагностичних заходів між підрозділами закладу з метою:
1. Надання екстреної медичної допомоги пацієнтам з ускладненим перебігом АГ, зокрема з ускладненими гіпертензивними кризами (ГК).
2. Надання інтенсивної медичної допомоги пацієнтам з ускладненим перебігом АГ до стабілізації їх стану.
3. Надання консультативної та лікувально-діагностичної медичної допомоги:
3.1. Проведення високотехнологічних методів обстеження з метою встановлення діагнозу.
3.2. Проведення планових обстежень, які потребують короткострокової госпіталізації.
3.3. Проведення комплексного лікування, в т.ч. оперативних втручань, з використанням сучасних високоефективних технологій.
4. Проведення заходів реабілітації пацієнтам з ускладненим перебігом АГ.
5. Встановлення працездатності.
Підвищення ефективності лікування хворих на АГ в медичних закладах потребує мультидисциплінарного підходу — залучення лікарів-спеціалістів для надання консультативної допомоги та проведення високотехнологічних втручань, залучення молодших спеціалістів з медичною освітою — медичних сестер — для проведення заходів щодо підвищення поінформованості пацієнтів, підвищення їх прихильності до лікування. Зокрема, важливою є їх участь у моніторингу пацієнтів, у тому числі в телефонному режимі. Перспективним напрямом є використання інформаційно-комунікаційних технологій: електронної пошти, спілкування за допомогою смартфонів та стільникових телефонів, надсилання текстових повідомлень, створення персональних електронних медичних карт і порталів, до яких мають доступ як пацієнт, так і лікар.
Важливим компонентом впливу на прихильність пацієнтів до виконання рекомендацій лікаря є вимірювання АТ та обговорення з пацієнтом дотримання ним рекомендованого режиму прийому антигіпертензивних препаратів при кожному зверненні до лікаря, незалежно від причини звернення.
Для забезпечення наступності етапів медичної допомоги пацієнтам з АГ у кожному закладі охорони здоров’я, відповідно до положень наказу МОЗ України від 28 вересня 2012 року № 751, рекомендується розробляти та впроваджувати локальні протоколи медичної допомоги, у яких визначено клінічний маршрут пацієнта та обсяг лікувально-діагностичних заходів відповідно до матеріально-технічного та кадрового забезпечення. Взаємодія між закладами охорони здоров’я, які надають первинну і вторинну медичну допомогу, може також бути визначена відповідним наказом управління охорони здоров’я в регіоні.
III. Основна частина
3.1. Для закладів, що надають первинну медичну допомогу
3.1.1. Первинна профілактика
Положення протоколу
Первинна профілактика АГ розглядається з позиції загальної профілактики серцево-судинних захворювань (ССЗ) і полягає у виявленні і корекції доведених факторів ризику (ФР):
— тютюнокуріння;
— гіперхолестеринемії;
— надлишкової маси тіла;
— недостатньої фізичної активності;
— надмірного вживання кухонної солі та алкоголю.
Важливою складовою первинної профілактики АГ є виявлення обтяженого сімейного анамнезу щодо АГ та ССЗ, виявлення та лікування захворювань та станів, наявність яких підвищує ризик розвитку АГ, — цукрового діабету (ЦД) ІІ типу, ІХС, атеросклеротичного ураження периферичних артерій, хронічної хвороби нирок (ХХН), депресії.
Обґрунтування
Доведено, що тютюнокуріння, гіперхолестеринемія, надлишкова маса тіла, недостатня фізична активність, нездорове харчування мають негативний вплив на розвиток АГ та є ФР, які піддаються корекції за допомогою модифікації способу життя та фармакотерапії.
Доведено, що ряд захворювань та патологічних станів, зокрема ЦД ІІ типу та порушення обміну глюкози, ІХС, атеросклеротичні ураження периферичних артерій, ХХН, депресія, збільшують ризик розвитку АГ.
Необхідні дії
Медична допомога надається відповідно до УКПМД «Профілактика серцево-судинних захворювань». Діагностика й лікування супутньої патології проводяться відповідно до положень чинних медико-технологічних документів, затверджених наказами МОЗ України (УКПМД «Цукровий діабет», «Стабільна ішемічна хвороба серця» тощо).
3.1.2. Діагностика
Положення протоколу
Клінічне, лабораторне та інструментальне обстеження пацієнтів з АГ проводиться з метою:
1) виявлення підвищеного АТ;
2) ідентифікації можливих причин високого АТ (виявлення вторинної гіпертензії);
3) комплексної оцінки ризику розвитку серцево-судинних ускладнень:
— оцінка ступеня АГ;
— виявлення ФР ССЗ;
— виявлення супутньої патології, що негативно впливає на перебіг АГ (ІХС, атеросклероз, ЦД, ХХН);
— виявлення ураження органів-мішеней;
— визначення стадії АГ;
— виявлення ускладнень АГ.
Обґрунтування
Результати обстеження необхідні для верифікації діагнозу АГ та комплексної оцінки ризику розвитку серцево-судинних ускладнень, що і визначає вибір оптимальної тактики лікування та профілактики ускладнень.
Необхідні дії лікаря щодо діагностики АГ
Обов’язкові:
1. Вимірювання АТ при кожному зверненні до лікаря у стандартних умовах мінімум 2 рази упродовж прийому. При першому зверненні АТ вимірюють на обох руках. При виявленні різниці в рівні АТ на руках для подальших вимірювань використовують руку з більш високим АТ (Додаток 4. Методика вимірювання артеріального тиску). При першому зверненні також слід провести вимірювання АТ на ногах. Рекомендувати пацієнтам проводити моніторинг АТ в домашніх умовах (Додаток 4).
2. Проведення лікарського огляду усім пацієнтам:
2.1. фізикальне обстеження;
2.2. оцінка неврологічного статусу;
2.3. офтальмоскопія очного дна пацієнтам з систолічним АТ (САТ) вище 160 мм.рт.ст. та пацієнтам з офтальмологічною та неврологічною симптоматикою.
3. Лабораторні обстеження: загальний аналіз крові (ЗАК), загальний аналіз сечі (ЗАС), визначення рівня глікемії, креатиніну, рівень загального холестерину (ЗХС) — проводити всім пацієнтам з АГ при первинному зверненні. За неможливості виконання досліджень у закладах первинної медичної допомоги потрібно направити пацієнта до закладу, який надає вторинну медичну допомогу.
4. Реєстрація ЕКГ у 12 відведеннях.
5. Визначення ФР та попередня оцінка загального серцево-судинного ризику (Додаток 2. Стратифікація ризику для оцінки прогнозу у пацієнтів з АГ. Додаток 2.1. Показники, які використовуються для оцінки сумарного ризику ускладнень).
6. При вторинній АГ, резистентній АГ, АГ у пацієнтів молодого віку (до 40 років), вагітності з АГ — направлення для проведення обстеження до закладів, які надають вторинну медичну допомогу (пункти 4.1.2, 4.1.3).
7. Пацієнтам з АГ, що мають в анамнезі інфаркт міокарда (ГІМ) або порушення мозкового кровообігу (ГПМК), проводиться скринінг депресії відповідно до УКПМД «Депресія» (Наказ МОЗ України від 25.12.2014 № 1003) (пункт 4.1.4).
Бажані:
1. Лабораторні обстеження:
1.1. визначення АЛТ;
1.2. визначення ТТГ;
1.3. визначення мікроальбумінурії;
1.4. обчислення швидкості клубочкової фільтрації (ШКФ) за формулою CKD-EPI:
/55.jpg)
Інструментальні обстеження:
2.1. проведення УЗД серця (ЕхоКГ, допплерКГ) — визначення ФВ, наявність зон гіпо- та акінезії, гіпертрофії лівого шлуночка (ГЛШ) — обчислення маси міокарда лівого шлуночка, його систолічної та діастолічної функції, розміру лівого передсердя, вад клапанів тощо;
2.2. УЗД сонних артерій — визначення наявності атеросклеротичного ураження (бляшка, товщина комплексу інтима-медіа) та лінійності кровотоку в них;
2.3. УЗД нирок та їх артерій.
3.1.3. Лікування
Положення протоколу
Мета лікування пацієнта з АГ — досягнення максимального зниження сумарного ризику розвитку серцево-судинних ускладнень за рахунок:
— менше 140/90 мм рт.ст. при необхідності обов’язкового його досягнення*;
— модифікації ФР;
— ефективного лікування супутніх клінічних станів.
* — враховуючи низький відсоток пацієнтів з ефективним контролем АТ в українській популяції хворих на АГ, рекомендувати тимчасово на період дії нової редакції уніфікованого клінічного протоколу (до 2020) для усіх категорій хворих на АГ єдиний цільовий рівень АТ при офісному вимірюванні менше 140/90 мм рт.ст. при необхідності обов’язкового його досягнення. Якщо на фоні антигіпертензивної терапії досягнуто більш низький рівень АТ (< 140/90 мм рт.ст.) і така терапія добре переноситься, немає жодних побічних ефектів з боку самопочуття хворого або якості життя, схему лікування не варто корегувати.
Обґрунтування
Існують докази, що своєчасне призначення немедикаментозної й медикаментозної терапії у пацієнтів з АГ знижує прогресування захворювання, розвиток ускладнень і смертність. Не існує доказів того, що додаткове зниження САТ менше 140 мм рт.ст. у пацієнтів із ЦД призводить до позитивного впливу на захворюваність та смертність. Аналогічні дані стосуються хворих, які мають серцево-судинне захворювання або ХХН.
Необхідні дії лікаря
Обов’язкові:
1. Навчання пацієнта:
1.1. Провести консультування пацієнта із роз’яс-ненням у доступній формі особливостей перебігу захворювання.
1.2. Надати рекомендації щодо змін стилю життя та пояснити їх роль у попередженні розвитку серцево-судинних ускладнень.
1.3. Навчити пацієнта самостійно вимірювати АТ.
1.4. Скласти план лікувально-профілактичних заходів для пацієнта; узгодити з пацієнтом схеми і режим прийому фармакологічних препаратів; впевнитись, що пацієнт зрозумів надані йому рекомендації.
1.5. Рекомендувати пацієнтові вести щоденник АТ з вимірюванням двічі на день упродовж 5–7 днів після призначення терапії або зміни препаратів — для визначення ефективності терапії. При стійкому досягненні цільового рівня АТ і регулярному прийомі призначеного лікування — контроль рівня АТ вдома проводиться у разі потреби.
1.6. Всім пацієнтам надати інформацію щодо важливого значення виконання рекомендацій лікаря та прихильності до лікування для попередження ускладнень.
1.7. Відповісти на запитання пацієнта.
2. Зробити запис в медичній картці амбулаторного хворого (МКАХ), вказавши рівень АТ, рівень ризику, призначений план обстеження, терапію з переліком препаратів, їх доз, кратності прийому та термін наступного візиту до лікаря.
3.1.3.1. Немедикаментозні методи лікування
Необхідні дії лікаря
Обов’язкові:
1. Всім хворим на АГ рекомендувати немедикаментозну корекцію наявних ФР і дотримуватись здорового способу життя (Додаток 3):
1.1. Тютюнокуріння: всім, хто має звичку тютюнокуріння, слід рекомендувати повну відмову. Всім пацієнтам рекомендувати уникати пасивного тютюнокуріння.
1.2. Харчування: рекомендувати дотримання дієти з обмеженням споживання кухонної солі, насичених жирів та збільшенням вживання фруктів/овочів (Додаток 3. Інформаційний лист для пацієнта з артеріальною гіпертензією, Методичні рекомендації з приводу консультування пацієнтів щодо основних засад здорового харчування, затверджені наказом МОЗ України № 16 від 14.01.2013 р.).
1.3. Контроль маси тіла (МТ): рекомендувати всім пацієнтам підтримувати індекс МТ в межах 18,5–24,9 кг/м2, обхват талії (ОТ) ≤ 88 см у жінок, ≤ 102 см у чоловіків.
1.4. Фізичне навантаження: заохочувати всіх пацієнтів до виконання ранкової гігієнічної гімнастики та помірного фізичного навантаження не менше 30 хвилин на день (до появи легкого відчуття задишки) у будь-якому вигляді (виконання роботи вдома, в саду, активний відпочинок, ходьба, фізичні вправи).
2. Заохочувати пацієнтів до самоконтролю АТ та інших ФР, постійно підтримувати стратегію поведінки, направлену на підвищення прихильності до виконання рекомендацій лікаря.
Бажані:
1. Надати пацієнту з АГ роздрукований «Інформаційний лист для пацієнта з артеріальною гіпертензією» (Додаток 3. Інформаційний лист для пацієнта з артеріальною гіпертензією) та зробити відповідний запис в МКАХ.
2. Залучення пацієнта до участі в програмах немедикаментозної корекції (при їх наявності): школи здоров’я, програми відмови від тютюнокуріння, програми психологічної та фізичної реабілітації тощо.
3.1.3.2. Медикаментозні методи лікування
Положення протоколу
Тактика призначення пацієнту медикаментозної терапії залежить від рівня загального серцево-судинного ризику та рівня систолічного і діастолічного АТ.
Необхідні дії лікаря
Обов’язкові:
При призначенні антигіпертензивних препаратів необхідно враховувати ступінь АГ, наявність супутньої патології, ефективність, безпеку і переносимість лікування (пункти 4.1.1, 4.1.5, 4.1.6, 4.1.7, 4.1.8). Для лікування АГ використовують антигіпертензивні препарати з доведеною ефективністю щодо зниження ризику розвитку серцево-судинних ускладнень (препарати І ряду): тіазидні або тіазидоподібні діуретики, інгібітори ангіотензинперетворюючого ферменту (іАПФ), блокатори кальцієвих каналів (БКК), блокатори рецепторів ангіотензину ІІ (БРА), бета-адреноблокатори (ББ), як у монотерапії, так і у комбінаціях (пункти 4.1.6, 4.1.7). При неможливості нормалізації АТ за допомогою комбінації препаратів І ряду додатково призначають препарати ІІ ряду (блокатори рецепторів альдостерону, альфа-адреноблокатори, препарати центральної дії, агоністи імідазолінових рецепторів, блокатори реніну, алкалоїди раувольфії). До досягнення цільового АТ при призначенні антигіпертензивної терапії планові візити пацієнта до лікаря з метою оцінки переносимості, ефективності і безпеки лікування, а також контролю виконання пацієнтом отриманих рекомендацій проводяться з інтервалом у 2–3 тижні або менше.
1. Всім пацієнтам групи високого/дуже високого ризику обов’язково додатково призначати (при відсутності протипоказань) медикаментозну корекцію дисліпідемії — статини в стандартних дозах (пункт 4.1.9).
2. Пацієнтам з встановленим діагнозом серцево-судинного захворювання за відсутності протипоказань після досягнення ефективного контролю АТ (рівень АТ менше 140/90 мм рт.ст.) додатково призначається ацетилсаліцилова кислота в дозі 75–100 мг.
3. Медикаментозне лікування супутніх захворювань (ІХС, ЦД та ін.) проводиться відповідно до чинних медико-технологічних документів.
4. При недосягненні цільового АТ:
— упевнитись, що пацієнт виконує рекомендації щодо прийому препаратів;
— упевнитись, що пацієнт дотримується рекомендацій щодо зміни способу життя;
— провести корекцію терапії.
5. При неефективності медикаментозної терапії (за умови призначення препаратів в адекватних дозах) — направлення до закладів охорони здоров’я, які надають вторинну медичну допомогу (пункт 4.1.2).
6. Лікування неускладнених гіпертензивних кризів проводиться в амбулаторних умовах у разі можливості моніторингу стану пацієнта (пункти 4.1.10, 4.1.11, 4.1.12). При неможливості моніторингу та/або розвитку ускладненого ГК пацієнт якнайшвидше направляється до закладів, що надають вторинну стаціонарну медичну допомогу.
7. При призначенні медикаментозної терапії та/або зміни схеми лікування — препарату, дози, частоти прийому — рекомендувати пацієнтові проводити моніторинг АТ в домашніх умовах: двічі на день упродовж 5–10 днів після призначення для визначення ефективності терапії. При стійкому досягненні цільового рівня АТ і регулярному прийомі призначеного лікування — контроль рівня АТ вдома проводиться у разі потреби.
3.1.4. Диспансерний нагляд
Положення протоколу
Диспансерний нагляд проводиться за всіма пацієнтами з АГ для профілактики розвитку ускладнень.
При наявності ускладнень АГ або у пацієнтів високого/дуже високого ризику розвитку ССЗ диспансерний нагляд за такими пацієнтами проводиться кардіологом або дільничним терапевтом/лікарем ЗП-СМ спільно з лікарем спеціалістом залежно від профілю ускладнень та наявних у закладі спеціалістів — неврологом, офтальмологом, нефрологом, при необхідності для консультації залучаються інші спеціалісти.
Досягнення і підтримка цільового рівня АТ вимагає тривалого лікарського спостереження з регулярним контролем виконання пацієнтом рекомендацій щодо зміни способу життя і дотримання режиму прийому призначених антигіпертензивних засобів, а також корекції терапії залежно від ефективності, безпеки і переносимості лікування.
Важливе значення має корекція та моніторинг інших ФР та супутніх клінічних станів: гіперхолестеринемії, ЦД тощо.
Обґрунтування
Доведено, що корекція ФР та ефективна медикаментозна терапія (щоденна, пожиттєва) покращують прогноз у пацієнтів з АГ.
Необхідні дії лікаря
Обов’язкові:
1. Регулярне лікарське спостереження:
1.1. До досягнення цільового АТ при призначенні антигіпертензивної терапії планові візити пацієнта до лікаря з метою оцінки переносимості, ефективності і безпеки лікування, а також контролю виконання пацієнтом отриманих рекомендацій проводяться з інтервалом у 2–3 тижні або частіше.
1.2. Після досягнення цільового рівня АТ інтервал між плановими візитами становить:
— для пацієнтів з середнім і низьким ризиком — 6 місяців;
— для пацієнтів з високим і дуже високим ризиком, тих, кому призначено лише немедикаментозне лікування, осіб з низькою прихильністю до лікування — не більше 3 місяців.
1.3. При диспансерному нагляді проводяться (пункт 4.1.13):
— моніторинг рівня АТ та ФР;
— контроль виконання рекомендацій лікаря, підтримка мотивації до виконання рекомендацій, при необхідності — корекція рекомендацій та призначень;
— лабораторні (ЗАК, ЗАС), глікемія натще, ЗХС, креатинін та інструментальні (ЕКГ) дослідження доцільно проводити 1 раз на рік за умови відсутності спеціальних показань;
— зробити запис в МКАХ результатів диспансерного нагляду за рік (пункт 4.1.14).
1.4. Рекомендується залучення медичних сестер та провізорів (інших робітників аптек) до процесу моніторингу пацієнтів з АГ — у телефонному режимі — щодо прийому препаратів, контролю АТ, корекції ФР.
1.5. У випадку розвитку ускладнень, відсутності корекції АТ та інших ФР, при необхідності проведення обстежень, що не можуть бути виконані у закладах первинної медичної допомоги, слід направити пацієнта до закладу, який надає вторинну медичну допомогу (пункт 4.1.2).
Бажані:
1. Ведення електронного реєстру пацієнтів з АГ.
2. Направляти пацієнтів з АГ на санаторно-курортне лікування в профільні місцеві санаторії відповідно до провідних клінічних проявів, уникаючи лікування водами високого ступеня мінералізації та процедур, здатних підвищувати АТ.
3.2. Для закладів, що надають вторинну амбулаторну медичну допомогу
3.2.1. Профілактика
Положення протоколу
У закладах, які надають вторинну медичну допомогу, проводяться заходи вторинної профілактики, які спрямовані на уповільнення прогресування ураження органів-мішеней та запобігання розвитку ускладнень АГ. Як і заходи первинної профілактики, вони полягають у досягненні цільового рівня АТ та корекції доведених ФР:
— тютюнокуріння;
— гіперхолестеринемії;
— надлишкової маси тіла;
— недостатньої фізичної активності;
— надмірного вживання кухонної солі та алкоголю.
У випадку, коли заходи первинної профілактики не були проведені у повному обсязі у закладі первинної медичної допомоги, рекомендації щодо профілактики надаються у закладах, які надають вторинну медичну допомогу.
Важливою складовою є виявлення та лікування супутньої патології, наявність якої підвищує ризик розвитку АГ та/або ускладнюють її перебіг — ЦД ІІ типу, ІХС, атеросклеротичного ураження периферичних артерій, ХХН, депресії.
Обґрунтування
Доведено, що тютюнокуріння, гіперхолестеринемія, надлишкова маса тіла, недостатня фізична активність, надмірне вживання кухонної солі і алкоголю, нездорове харчування, ЦД, депресія мають негативний вплив на розвиток несприятливих серцево-судинних подій та є ФР, що піддаються корекції за допомогою призначення фармакотерапії та модифікації способу життя.
Необхідні дії лікаря
Обов’язкові:
1. Проводиться оцінка ефективності профілактичних заходів, проведених у закладах, які надають первинну медичну допомогу, оцінюється ступінь можливості їх виконання пацієнтом, при необхідності вносяться корективи.
2. Медична допомога надається відповідно до УКПМД «Профілактика серцево-судинних захворювань». Діагностика і лікування супутньої патології проводяться відповідно до положень чинних медико-технологічних документів, затверджених наказами МОЗ України (УКПМД «Цукровий діабет», «Стабільна ішемічна хвороба серця» тощо).
3.2.2. Діагностика
Положення протоколу
Діагностичні заходи, що проводяться у закладах, які надають вторинну медичну допомогу, направлені на уточнення діагнозу, діагностику вторинної АГ, виявлення причин резистентної АГ та/або злоякісного перебігу АГ, виявлення супутньої патології, що негативно впливає на перебіг АГ (ІХС, СН, ЦД, ХХН), серцево-судинних ускладнень, стратифікацію ризику з використанням методик та обстежень, що не можуть бути проведені у закладах первинної медичної допомоги.
Проводиться оцінка стадії АГ для визначення працездатності.
Для пацієнтів, які вперше направлені до закладів, які надають вторинну медичну допомогу, термін обстеження не повинен перевищувати 30 днів.
Обґрунтування
Результати обстеження дозволяють уточнити діагноз та визначити тактику подальшого ведення пацієнта, призначити оптимальну антигіпертензивну терапію.
Необхідні дії лікаря
Обов’язкові:
1. Проводиться оцінка результатів діагностичних заходів, здійснених у закладах первинної медичної допомоги.
2. Збір анамнезу, лікарський огляд та обстеження направлені на виявлення ознак вторинної АГ, уточнення ступеня ураження органів мішеней, наявності супутніх захворювань і факторів ризику.
3. При фізикальному обстеженні проводяться: вимірювання АТ на обох руках, аускультація серця, легенів, аорти, судин шиї, проекції ниркових артерій, пальпація органів черевної порожнини, оцінка неврологічного статусу. Вимірювання АТ на ногах, якщо це не робилося раніше.
4. Консультація спеціалістів проводиться відповідно до переважання проявів ускладнень АГ, наявних ФР та супутніх захворювань.
5. До переліку обстежень входять:
5.1. Обов’язкові лабораторні обстеження:
— ЗАК;
— ЗАС, доповнений визначенням мікроальбумінурії;
— рівень глікемії, сечової кислоти, визначення ЗХС та показників ліпідограми, АЛТ, АСТ, білірубіну; калій і натрій, креатинін сироватки з розрахунком ШКФ за формулою CKD-EPI (дивись 3.1.2).
Обсяг додаткових обстежень визначається спеціалістом, що проводить консультування пацієнта з АГ.
5.2. Обов’язкові інструментальні обстеження:
— реєстрація ЕКГ в 12 відведеннях;
— УЗД серця (ЕхоКГ, допплерКГ);
— УЗД нирок;
— офтальмоскопія;
— домашнє або амбулаторне добове моніторування АТ;
— УЗД сонних артерій;
5.3. За наявності показань:
— КТ, МРТ головного мозку, ОЧП (при показаннях із контрастним підсиленням);
— ТТГ,
— аналіз сечі методом Нечипоренка (або Аддіса — Каковського, або Амбурже);
— коагулограма (фібриноген, тромбіновий час, МНВ — INR — за показаннями);
— визначення катехоламінів (метанефринів) у сечі;
— глікемічний профіль, визначення рівня глікозильованого гемоглобіну, реніну, альдостерону, кортизолу (в крові та добовій сечі), паратгормона, соматотропного гормона;
— індекс «гомілка-плече»;
— допплерографія ниркових артерій;
— полісомнографія;
— радіоізотопна ренографія/реносцинтиграфія;
—визначення швидкості розповсюдження пульсової хвилі.
5.4. Пацієнтам з АГ, що мають в анамнезі інфаркт міокарда (ГІМ) або порушення мозкового кровообігу (ГПМК), проводиться скринінг депресії відповідно до УКПМД «Депресія» (Наказ МОЗ України від 25.12.2014 № 1003) (пункт 4.1.4).
При неможливості проведення обстежень та консультацій у спеціалістів, необхідних для уточнення діагнозу, потрібно направити пацієнта до закладів, які надають вторинну медичну допомогу: медико-діагностичних центрів або стаціонару.
3.2.3. Лікування
Положення протоколу
Проводиться корекція терапії пацієнтам, у яких не вдалось досягти цільового АТ та корекції ФР у закладах, які надають первинну медичну допомогу.
При виявленні причини АГ (вторинної АГ) проводиться етіотропна та патогенетична терапія. Призначається планова терапія вагітним з АГ.
Мета лікування пацієнта з АГ — досягнення максимального зниження сумарного ризику розвитку серцево-судинних ускладнень за рахунок:
— менше 140/90 мм рт.ст. при необхідності обов’язкового його досягнення*;
— модифікації ФР;
— ефективного лікування супутніх клінічних станів.
* — враховуючи низький відсоток пацієнтів з ефективним контролем АТ в українській популяції хворих на АГ, рекомендувати тимчасово на період дії нової редакції уніфікованого клінічного протоколу (до 2020) для усіх категорій хворих на АГ єдиний цільовий рівень АТ при офісному вимірюванні менше 140/90 мм рт.ст. при необхідності обов’язкового його досягнення. Якщо на фоні антигіпертензивної терапії досягнуто більш низький рівень АТ (< 140/90 мм рт.ст.) і така терапія добре переноситься, немає жодних побічних ефектів з боку самопочуття хворого або якості життя, схему лікування не варто корегувати.
Обґрунтування
Існують докази, що своєчасне призначення немедикаментозної і медикаментозної терапії у пацієнтів з АГ знижує прогресування захворювання, розвиток ускладнень і смертність. Не існує доказів того, що додаткове зниження САТ менше 140 мм рт.ст. у пацієнтів з ЦД призводить до позитивного впливу на захворюваність та смертність. Аналогічні дані стосуються хворих, які мають серцево-судинне захворювання або ХХН.
Необхідні дії лікаря
Обов’язкові:
1. Проводиться оцінка ефективності терапії, призначеної у закладах первинної медичної допомоги, оцінюється виконання пацієнтом рекомендацій лікаря щодо заходів медикаментозної та немедикаментозної корекції, при необхідності вносяться корективи.
2. Усім пацієнтам у доступній формі надається інформація щодо стану їх здоров’я, подальшого перебігу захворювання та алгоритму лікувально-діагностичних заходів, які будуть проводитись у закладах, що надають первинну і вторинну медичну допомогу.
3. Всім пацієнтам надається консультативний висновок лікаря-спеціаліста, який містить рекомендації щодо заходів немедикаментозної корекції, режиму прийому фармакологічних препаратів та подальшого ведення лікарем закладу, який надає первинну медичну допомогу.
4. Режим та схема прийому фармакологічних препаратів, проведення заходів немедикаментозної корекції узгоджується з пацієнтом.
5. Всім пацієнтам надається інформація щодо важливого значення виконання рекомендацій лікаря та прихильності до лікування для попередження ускладнень.
6. У разі необхідності пацієнти направляються до установ, що надають вторинну стаціонарну медичну допомогу, для додаткового обстеження та проведення лікування.
Бажані:
1. Надання всім пацієнтам з АГ інформаційних матеріалів (друкованих, аудіо, відео, в електронному вигляді тощо) щодо захворювання, його ускладнень, тактики поведінки при раптовому погіршенні перебігу.
2. Залучення пацієнта до участі в програмах немедикаментозної корекції (при їх наявності): школи здоров’я, програми відмови від тютюнопаління, програми психологічної та фізичної реабілітації тощо. Рекомендувати пацієнтам проводити моніторинг АТ в домашніх умовах (Додаток 4).
3.2.3.1. Немедикаментозні методи лікування
Необхідні дії лікаря
Обов’язкові:
1. Рекомендації щодо заходів корекції ФР надаються лікарями-спеціалістами відповідно до п. 3.1.3.1.
3.2.3.2. Медикаментозні методи лікування
Положення протоколу
Тактика призначення медикаментозної терапії залежить від рівня загального серцево-судинного ризику, рівня систолічного та діастолічного АТ, наявності серцево-судинних ускладнень та супутньої патології.
Необхідні дії лікаря
Обов’язкові:
1. Проводиться оцінка ефективності попередньо призначеної антигіпертензивної терапії.
2. Для лікування АГ використовуються антигіпертензивні препарати І ряду з доведеною ефективністю щодо зниження ризику розвитку серцево-судинних ускладнень (діуретики, іАПФ, БКК, ББ, БРА) та їх рекомендовані комбінації (пункти 4.1.6, 4.1.7). Перевага надається дво- та трикомпонентній антигіпертензивній терапії. При неможливості нормалізації АТ за допомогою препаратів І ряду додатково призначають препарати ІІ ряду (антагоністи альдостерону, альфа-адреноблокатори, препарати центральної дії, агоністи імідазолінових рецепторів, блокатори реніну, алкалоїди раувольфії). Регулярне лікарське спостереження проводиться: до досягнення цільового рівня АТ — з інтервалом у 2–3 тижні, при необхідності — з більшою частотою.
3. За відсутності протипоказань після уточнення діагнозу та ступеня ризику пацієнтам високого та дуже високого ризику призначається медикаментозна корекція дисліпідемії — статини у стандартних дозах. Можливе призначення комбінованих лікарських засобів, які містять фіксовані комбінації антигпертензивних препаратів та статини. Пацієнтам із діагнозом серцево-судинного захворювання або ХХН призначається ацетилсаліцилова кислота, якщо це не було призначено на попередньому етапі, або, при необхідності, проводиться корекція терапії.
4. Медикаментозне лікування супутніх захворювань (ІХС, ЦД, СН тощо) проводиться відповідно до чинних медико-технологічних документів.
5. При недосягненні цільового АТ:
— упевнитись, що пацієнт виконує рекомендації щодо прийому препаратів;
— упевнитись, що пацієнт дотримується рекомендацій щодо зміни способу життя;
— провести домашній моніторинг АТ;
— провести корекцію терапії.
6. Лікування неускладнених гіпертензивних кризів проводиться в амбулаторних умовах за можливості моніторингу стану пацієнта. У разі неможливості моніторингу, розвитку ускладненого ГК пацієнт якнайшвидше направляється до установ, що надають вторинну стаціонарну медичну допомогу (пункт 4.2.2).
Бажані:
1. У разі неефективності медикаментозної терапії, а також при підозрі на епізоди гіпотензії — добовий моніторинг (ДМ) АТ (Додаток 4. Методика вимірювання артеріального тиску).
3.2.4. Диспансерний нагляд
Положення протоколу
Проводиться всім пацієнтам з ускладненим перебігом АГ, а також високим и дуже високим ризиком для забезпечення профілактики ускладнень.
Проведення спостереження пацієнтів потребує забезпечення наступності ведення пацієнта лікарями закладів, які надають первинну і вторинну медичну допомогу.
Досягнення і підтримка цільового рівня АТ вимагають тривалого лікарського спостереження з регулярним контролем виконання пацієнтом рекомендацій щодо зміни способу життя і дотримання режиму прийому призначених антигіпертензивних засобів, а також корекції терапії залежно від ефективності, безпеки і переносимості лікування.
Важливе значення має корекція та моніторинг ФР та супутніх клінічних станів: гіперхолестеринемії, ЦД та ін.
Обґрунтування
Доведено, що корекція ФР та ефективна медикаментозна антигіпертензивна терапія (щоденна, пожиттєва) покращують прогноз у пацієнтів з АГ.
Необхідні дії лікаря
Обов’язкові:
1. Регулярне лікарське спостереження проводиться до досягнення цільового рівня АТ з інтервалом у 2–3 тижні, після досягнення — 1 раз на 6–12 місяців. Пацієнтам з високим і дуже високим ризиком, тим, кому призначено лише немедикаментозне лікування, особам з низькою прихильністю до лікування доцільно проводити спостереження з частотою не менше ніж 1 раз на 3 місяці.
2. Диспансерне спостереження пацієнтів, яким після проведення обстеження було встановлено діагноз «есенціальна АГ з середнім і низьким ризиком», проводиться у закладах, які надають первинну медичну допомогу.
3. У випадку неможливості забезпечення проведення диспансерного нагляду за пацієнтами групи високого/дуже високого ризику у закладах, які надають вторинну амбулаторну медичну допомогу, оцінка ефективності антигіпертензивної терапії (досягнення цільового АТ, переносимість, безпека) може бути проведена у закладах первинної медичної допомоги за умови забезпечення лікаря закладу, який надає первинну медичну допомогу, відповідними рекомендаціями.
4. При диспансерному спостереженні проводяться:
4.1. моніторинг рівня АТ та ФР;
4.2. контроль виконання рекомендацій лікаря, підтримка мотивації та корекція рекомендацій та призначень;
4.3. лабораторні дослідження (ЗАК, ЗАС включаючи мікроальбумінурію, контроль б/х показників) та реєстрацію ЕКГ доцільно проводити 1 раз на рік за умови відсутності показань. Необхідність проведення додаткових інструментальних обстежень — ЕхоКГ, УЗД СА, УЗД нирок тощо — та консультацій спеціалістів визначається лікарем, який проводить диспансерний нагляд пацієнта за результатами клінічного огляду.
5. За результатами огляду пацієнта у рамках диспансерного нагляду робиться запис в МКАХ (пункт 4.1.14).
3.3. Для закладів, що надають вторинну стаціонарну медичну допомогу
Для підвищення якості медичної допомоги в закладах, що надають вторинну стаціонарну медичну допомогу, необхідно забезпечити:
1. Наявність локального протоколу медичної допомоги та клінічного маршруту пацієнта з АГ при госпіталізації з метою надання екстреної допомоги (ускладнений гіпертензивний криз, еклампсія вагітних тощо).
2. Наявність клінічної біохімічної лабораторії та забезпечення проведення досліджень у цілодобовому режимі.
3. Можливість проведення функціональних, інструментальних досліджень в повному обсязі у цілодобовому режимі.
4. Наявність палат (відділень) інтенсивної терапії і реанімації.
5. Забезпечення наступності між первинною і вторинною медичною допомогою.
6. Забезпечення надання всім пацієнтам консультативного висновку та рекомендацій щодо подальшого ведення їх лікарем первинної медичної допомоги.
Бажані:
1. Наявність можливості проведення КТ- і МРТ- досліджень.
2. Наявність можливості проведення радіоізотопних досліджень.
3. Наявність можливості проведення ангіографічних досліджень.
4. Наявність комп’ютерної системи для створення бази даних пацієнтів з АГ та супутньою патологією, стратифікації кардіоваскулярного ризику та проведення динамічного спостереження пацієнтів з ускладненою АГ.
5. Надання всім пацієнтам з АГ інформаційних матеріалів (друкованих, аудіо, відео, в електронному вигляді тощо) щодо захворювання, його ускладнень, тактики поведінки при раптовому погіршенні перебігу.
3.3.1. Догоспітальний етап
Надання екстреної медичної допомоги на догоспітальному етапі здійснюється службою швидкої медичної допомоги, бригадами пунктів невідкладної медичної допомоги для дорослого та дитячого населення (відповідно до наказу МОЗ України від 29.08.2008 № 500 «Заходи щодо удосконалення надання екстреної медичної допомоги населенню в Україні»), відділеннями невідкладної (екстреної) медичної допомоги лікарень (номенклатура відповідно до наказу МОЗ України від 01.06.2009 № 370 «Про єдину систему надання екстреної медичної допомоги»).
Показання для госпіталізації:
1. Ускладнений ГК — екстрена госпіталізація з урахуванням ускладнення, яке розвинулося, транспортування пацієнта в профільний стаціонар (пункт 4.2.2).
2. Неускладнений ГК при неможливості моніторингу стану пацієнта у закладах, які надають первинну медичну допомогу, — госпіталізація у профільний стаціонар.
3. Вагітність з еклампсією/прееклампсією — у профільний стаціонар.
Госпіталізація здійснюється:
— службою швидкої медичної допомоги;
— лікарями закладів, які надають як первинну, так і вторинну медичну допомогу, іншого профілю;
— при самостійному зверненні пацієнта у відділення невідкладної (екстреної) медичної допомоги лікарні.
Необхідні дії
Порядок надання екстреної (невідкладної) медичної допомоги пацієнтам наведено у розділі 4.2.2 «Госпіталізація при ГК» та у Додатку 5 «Надання медичної допомоги на догоспітальному етапі пацієнтам з ГК (екстрена медична допомога)». Етапи медичної допомоги вагітним з АГ наведено у розділі 4.1.3 «Етапи надання медичної допомоги вагітним з артеріальною гіпертензією».
3.3.2. Госпіталізація
Положення протоколу
Мета госпіталізації пацієнта за екстреними (невідкладними) показаннями:
— стабілізація стану пацієнта;
— попередження розвитку ускладнень;
— досягнення стабільного зниження АТ до безпечного рівня.
Після досягнення стабілізації стану пацієнта, а також при плановій госпіталізації проводяться:
а) обстеження з метою уточнення діагнозу, визначення ступеня ураження органів-мішеней, виявлення серцево-судинних ускладнень;
б) призначення адекватної терапії/корекція планової терапії;
в) заходи реабілітації.
Обґрунтування
Доведено, що зниження АТ та корекція ФР і супутніх патологічних станів приводить до зменшення частоти розвитку серцево-судинних ускладнень та ризику смерті.
Необхідні дії лікаря
Госпіталізація у плановому порядку проводиться до профільного відділення закладу, який надає вторинну медичну допомогу:
1. При загостренні супутніх хронічних захворювань, станів, що ускладнюють перебіг АГ.
2. При необхідності проведення обстеження, яке неможливо забезпечити в амбулаторно-поліклінічних умовах.
3. Для призначення адекватної терапії та/або корекції терапії при неможливості здійснення в амбулаторно-поліклінічних умовах (важкий стан пацієнта, наявність комплексної патології тощо).
4. Для проведення комплексного лікування, у т.ч. оперативних втручань, з використанням сучасних високотехнологічних методів.
5. Для проведення заходів реабілітації пацієнтам з ускладненим перебігом АГ.
6. Для надання комплексної медичної допомоги пацієнтам з резистентною АГ (згідно з алгоритмом, наведеним у розділі 4.2.3 «Діагностика і лікування рефрактерної АГ»).
При плановій госпіталізації пацієнта з АГ заповнюється відповідна медична документація:
— направлення/ордер на екстрену/планову госпіталізацію закладу охорони здоров’я;
— виписка з медичної карти амбулаторного хворого з зазначенням діагнозу, результатів обстеження та планового лікування.
Максимальний термін очікування на планову госпіталізацію не повинен перевищувати 1 місяця з моменту направлення. Алгоритм планової госпіталізації пацієнтів у конкретному лікувальному закладі визначається затвердженим локальним протоколом з клінічним маршрутом пацієнта або відповідним наказом по закладу охорони здоров’я.
Взаємодія закладів, які надають первинну і вторинну медичну допомогу, при наданні медичної допомоги вагітним з АГ наведена у розділі 4.1.3 «Етапи надання медичної допомоги вагітним з артеріальною гіпертензією».
3.3.3. Діагностика
Положення протоколу
Заходи діагностики пацієнтам, госпіталізованим за екстреними (невідкладними) показаннями, проводяться одночасно з заходами інтенсивної терапії.
Заходи діагностики проводяться з метою визначення:
1) можливих причин підвищення АТ (в т.ч. вторинної гіпертензії);
2) стратифікації ризику серцево-судинних ускладнень та смерті:
— оцінка ступеня АГ;
— виявлення ФР;
— виявлення супутньої патології, що негативно впливає на перебіг АГ (ІХС, СН, ЦД, ХХН, атеросклероз інших локалізацій);
— виявлення ураження органів-мішеней;
— виявлення серцево-судинних та інших ускладнень АГ.
Обґрунтування
Результати обстеження необхідні для уточнення діагнозу, виявлення ураження органів-мішеней, серцево-судинних ускладнень, оптимізації подальшої тактики лікування та профілактики подальших ускладнень АГ, визначення стадії захворювання та працездатності.
Необхідні дії лікаря
Обов’язкові:
1. Збір анамнезу, фізикальний огляд та обстеження спрямовані на виявлення ознак вторинної АГ, уточнення ступеня ураження органів-мішеней, наявності супутніх захворювань і ФР.
2. При фізикальному обстеженні проводяться вимірювання АТ на обох руках, вимірювання АТ на ногах та визначення гомілково-плечового індексу, аускультація серця, легенів, аорти, судин шиї, проекції ниркових артерій, пальпація органів черевної порожнини, оцінка неврологічного
статусу.
3. Консультація профільних спеціалістів проводиться відповідно до проявів ускладнень АГ, наявних ФР та супутніх захворювань.
4. Обсяг додаткових обстежень визначається профільним спеціалістом, що проводить консультування пацієнта з АГ.
5. Лабораторні обстеження:
5.1. Обов’язкові:
— ЗАК;
— ЗАС, визначення мікроальбумінурії;
— рівень глікемії, калію, натрію, сечової кислоти, АЛТ, АСТ, білірубіну;
— рівень креатиніну з розрахунком ШКФ за формулою CKD-EPI (див. розділ 3.1.2);
5.2. За наявності показань:
— аналіз сечі методом Нечипоренка (або Аддіса — Каковського, або Амбурже);
— коагулограма (фібриноген, тромбіновий час, МНВ — INR);
— визначення катехоламінів (метанефринів) у сечі;
— глікемічний профіль, визначення рівня глікозильованого гемоглобіну;
— ТТГ (при його змінах — трийодтироніну та тироксину), реніну і альдостерону та їх співідношення, кортизолу (в крові та добовій сечі), паратгормона, соматотропного гормона.
6. Інструментальні обстеження:
6.1. Обов’язкові:
— реєстрація ЕКГ в 12 відведеннях;
— УЗД серця (ЕхоКГ, допплерКГ);
— УЗД нирок та їх судин;
— офтальмоскопія;
— УЗД екстракраніальних судин шиї, в т.ч. допплерографія сонних артерій;
6.2. За наявності показань:
— добовий моніторинг АТ;
— КТ, МРТ головного мозку, ОЧП (при показаннях із контрастним підсиленням), ангіографія;
— визначення гомілково-плечового індексу АТ;
— допплерографія ниркових артерій;
— повний ліпідний профіль (ЗХС, ТГ, ХС ЛПВЩ, ХС ЛПНЩ, ХС ЛПДНЩ);
— полісомнографія;
— радіоізотопна ренографія/реносцинтиграфія;
— консультація невролога;
— визначення швидкості розповсюдження пульсової хвилі
3.3.4. Лікування
Положення протоколу
Мета лікування пацієнта з АГ у закладах, які надають вторинну стаціонарну медичну допомогу: стабілізація стану при госпіталізації за невідкладними показаннями, а також досягнення максимально можливого зниження сумарного ризику розвитку серцево-судинних ускладнень за рахунок: досягнення та підтримання цільового рівня АТ менше 140/90* мм рт.ст., модифікації ФР, ефективного лікування супутніх клінічних станів.
* — враховуючи низький відсоток пацієнтів з ефективним контролем АТ в українській популяції хворих на АГ, рекомендувати тимчасово на період дії нової редакції уніфікованого клінічного протоколу (до 2020) для усіх категорій хворих на АГ єдиний цільовий рівень АТ при офісному вимірюванні менше 140/90 мм рт.ст. при необхідності обов’язкового його досягнення. Якщо на фоні антигіпертензивної терапії досягнуто більш низький рівень АТ (< 140/90 мм рт.ст.) і така терапія добре переноситься, немає жодних побічних ефектів з боку самопочуття хворого або якості життя, схему лікування не варто корегувати.
Обґрунтування
Існують докази, що своєчасне призначення немедикаментозної і медикаментозної терапії у пацієнтів з АГ знижує прогресування захворювання, розвиток ускладнень і смертність. Не існує доказів того, що додаткове зниження САТ менше 140 мм рт.ст. у пацієнтів з ЦД призводить до позитивного впливу на захворюваність та смертність. Аналогічні дані стосуються хворих, які мають серцево-судинне захворювання або ХХН.
Необхідні дії лікаря:
1. Під час перебування пацієнта у стаціонарі проводиться корекція терапії, призначеної у закладах, які надають первинну медичну допомогу, та комплексне лікування з використанням сучасних високотехнологічних методів лікування, в т.ч. оперативних втручань за наявності показань.
2. Режим та схема прийому фармакологічних препаратів, проведення заходів немедикаментозної корекції узгоджується з пацієнтом.
3. Рекомендації щодо подальшого лікування надаються лікарем стаціонару при виписці пацієнта.
3.3.4.1. Немедикаментозні методи лікування
Необхідні дії лікаря
Обов’язкові:
Заходи немедикаментозної корекції проводяться лікарем стаціонару з урахуванням консультацій профільних спеціалістів відповідно до п.3.1.3.1.
3.3.4.2. Медикаментозні методи лікування
Положення протоколу
Тактика призначення медикаментозної терапії залежить від рівня загального серцево-судинного ризику, рівня систолічного та діастолічного АТ, наявності серцево-судинних ускладнень та супутньої патології.
Необхідні дії лікаря
Обов’язкові:
1. Лікування ускладнених ГК проводиться відповідно до алгоритму, наведеному у розділі 4.2.1 «Диференційований підхід до терапії пацієнтів з ускладненими ГК, лікування неускладнених ГК» — розділи 4.1.10, 4.1.11. Для подальшого лікування пацієнтів з АГ після дообстеження та стабілізації стану використовуються антигіпертензивні препарати І ряду з доведеною ефективністю щодо зниження ризику розвитку серцево-судинних ускладнень (діуретики, іАПФ, АК (БКК), ББ, БРА) та їх комбінації. В закладах, які надають вторинну медичну допомогу, частіше призначається дво- та трикомпонентна антигіпертензивна терапія. При неможливості нормалізації АТ за допомогою комбінації препаратів І ряду додатково призначають препарати ІІ ряду (антагоністи альдостерону, альфа-адреноблокатори, препарати центральної дії — агоністи імідазолінових рецепторів, блокатори реніну, алкалоїди рау-
вольфії).
2. Алгоритм призначення антигіпертензивної терапії та медикаментозної корекції ФР наведено у розділах 4.1.4, 4.1.5, 4.1.6.
3. Всім пацієнтам групи високого/дуже високого ризику обов’язково додатково призначати (при відсутності протипоказань):
— медикаментозну корекцію дисліпідемії — статини у рекомендованих дозах;
— пацієнтам з діагнозом серцево-судинного захворювання або хронічною хворобою нирок за відсутності протипоказань після стабілізації АТ додатково призначається ацетилсаліцилова
кислота.
4. Лікування супутніх хронічних захворювань та станів, що ускладнюють перебіг АГ (ІХС, СН, ЦД та ін.), проводиться відповідно до чинних медико-технологічних документів.
Бажані:
1. Для визначення ефективності антигіпертензивної терапії у тяжких випадках проводити добовий моніторинг АТ.
3.3.4.3. Хірургічне лікування
Положення протоколу
При наявності показань до хірургічного лікування пацієнт направляється на консультацію до відповідного спеціаліста.
Обґрунтування
Хірургічне лікування вторинних АГ приводить у частини пацієнтів до повного одужання, у інших — до зменшення тяжкості перебігу захворювання, зниження частоти ускладнень та зменшення числа антигіпертензивних препаратів, необхідних для контролю досягнення цільового АТ.
Необхідні дії лікаря
Обов’язкові:
1. Оперативні втручання за показаннями проводяться після консультативного висновку спеціаліста.
2. При наявності показань до хірургічного лікування вторинних АГ пацієнта слід направити:
— при вторинних ендокринних АГ — до спеціаліста з ендокринної хірургії;
— при реноваскулярних вторинних АГ — до спеціаліста з інтервенційної кардіології або радіології або серцево-судинного хірурга;
— при наявності показань до хірургічного лікування за іншими спеціальностями (серцево-судинна хірургія, нейрохірургія, урологія та ін.) пацієнта — до фахівця відповідного профілю.
3.3.5. Виписка з рекомендаціями на післягоспітальний період
Необхідні дії лікаря
Обов’язкові:
1. Лікар стаціонару надає пацієнту виписку з історії хвороби з зазначенням діагнозу, результатів проведеного лікування та обстеження, а також з рекомендаціями щодо лікування та диспансерного нагляду у закладах, які надають первинну медичну допомогу. При необхідності у виписці зазначають терміни повторної планової госпіталізації.
Бажані:
1. Надання всім пацієнтам з АГ інформаційних матеріалів (друкованих, аудіо, відео, в електронному вигляді тощо) щодо захворювання, його ускладнень, тактики поведінки при раптовому погіршенні перебігу.
2. Залучення пацієнта до участі в програмах немедикаментозної корекції (при їх наявності) — школи здоров’я, програми відмови від тютюнокуріння, програми психологічної та фізичної реабілітації тощо. Рекомендувати пацієнтам проводити моніторинг АТ в домашніх умовах (Додаток 4).
3.3.6. Реабілітація
Положення протоколу
Реабілітація проводиться пацієнтам з ускладненим перебігом АГ, наявністю ССЗ, після оперативного втручання та перенесеного гострого порушення мозкового кровообігу або гострого інфаркту міокарда.
Обґрунтування
Відновлювальне лікування пацієнтів з АГ сприяє зниженню серцево-судинних ускладнень, зменшенню кількості госпіталізацій та попередженню розвитку непрацездатності.
Необхідні дії лікаря
Бажані:
1. Санаторно-курортне лікування в профільних місцевих санаторіях відповідно до клінічних проявів, уникаючи лікування водами високого ступеня мінералізації та процедур, здатних підвищувати АТ.
IV. Опис етапів медичної допомоги
4.1. Первинна медична допомога
4.1.1. Тактика лікаря при виявленні артеріальної гіпертензії
/65.jpg)
4.1.4. Скринінг депресії у пацієнтів, які перенесли ГІМ чи ГПМК
Опитувальник здоров’я пацієнта PHQ-2 (Patient Health Questionnaire):
1.1. Чи часто у Вас був знижений настрій, туга або почуття безнадійності упродовж останнього місяця?
1.2. Чи часто Ви помічали відсутність інтересу або задоволення від речей, які зазвичай Вас цікавили або приносили Вам задоволення, упродовж останнього місяця?
При позитивній відповіді хоча б на одне запитання PHQ-2 проводять подальше опитування з використанням опитувальника PHQ-9 (див. Наказ МОЗ від 25.12.2014 № 1003 — УКПМД «Депресія»).
4.1.5. Вибір стратегії лікування
— Пацієнти з АГ потребують щоденного лікування впродовж всього життя.
— Рішення про вибір стратегії лікування залежить від рівня систолічного та діастолічного АТ у пацієнта та сумарного серцево-судинного ризику.
— Усім пацієнтам рекомендують заходи немедикаментозної корекції: відмова від тютюнокуріння, здорове харчування, обмеження вживання солі та алкоголю, підтримання оптимальної маси тіла, достатнього рівня фізичного навантаження тощо.
— Медикаментозне лікування обов’язково призначається всім пацієнтам зі стабільно підвищеним АТ, починаючи з рівня 160/100 мм рт.ст.
— Медикаментозне лікування обов’язково призначається пацієнтам при рівні АТ менше 160/100 мм рт.ст. (АГ І ступеня), але з високим і дуже високим ризиком.
— Пацієнтам з АГ І ступеня (АТ менше 160/100 мм рт.ст.) з низьким та помірним ризиком лікування починають з призначення заходів немедикаментозної корекції. При їх неефективності — відсутності досягнення цільового рівня АТ упродовж декількох тижнів — заходи немедикаментозної корекції доповнюють призначенням лікарських засобів. Важливо враховувати, що кожен з заходів немедикаментозної корекції приводить до зменшення АТ на 3–4 мм рт.ст.
— Рекомендовано диференційований підхід до призначення антигіпертензивної терапії людям похилого та старечого віку. Цій категорії хворих антигіпертензивна терапія призначається у випадку, коли САТ становить 160 мм рт.ст. та вище. Можна призначати антигіпертензивні препарати також у випадку, коли САТ знаходиться у межах 140–159 мм рт.ст., за умови, що така терапія добре переноситься. Пацієнтам, яким антигіпертензивна терапія була призначена до досягнення ними 80-річного віку, рекомендується продовжувати прийом препаратів.
— Для стартової та підтримуючої антигіпертензивної терапії застосовуються тіазидні (тіазидоподібні) діуретики в низьких дозах, БКК, іАПФ, антагоністи рецепторів ангіотензину і β-адреноблокатори (препарати I ряду). Порядок переліку лікарських засобів не означає пріоритетності їх застосування.
— Пацієнтам, у яких рівень АТ перевищує 160/100 мм рт.ст., та пацієнтам з більш низьким рівнем АТ за наявності високого і дуже високого ризику лікування бажано починати з комбінованої антигіпертензивної терапії.
— Необхідно уникати призначення комбінації іАПФ та БРА.
— При неефективності двокомпонентної антигіпертензивної терапії необхідно додати 3-й препарат. Один з препаратів у комбінації має бути діуретиком.
— При виборі лікарського засобу чи комбінації препаратів необхідно враховувати попередній досвід застосування у пацієнта препарату даного класу, ураження органів-мішеней, наявність клінічних проявів серцево-судинних захворювань, уражень нирок чи ЦД, можливість взаємодії з препаратами, які використовують для лікування супутньої патології у пацієнта, побічну дію препаратів, вартість препаратів.
— Необхідно надавати перевагу лікарським засобам, антигіпертензивний ефект яких триває більше 24 годин при прийомі 1 раз на добу.
— У пацієнтів з АГ І ступеня і з низьким чи помірним сумарним серцево-судинним ризиком антигіпертензивна терапія може починатись як з монотерапії, так і з комбінації 2 препаратів І ряду у низьких дозах.
— Комбінації антигіпертензивних препаратів, що довели свою ефективність, наведені в розділі 4.1.6. Найбільш поширеною раціональною трикомпонентною комбінацією є іАПФ/БРА + БКК + ТД.
— При відсутності нормалізації АТ на фоні терапії трьома лікарськими засобами потрібно в першу чергу упевнитись, що пацієнт приймає призначене лікування. При неефективності антигіпертензивної терапії трьома препаратами різних груп пацієнта направляють на консультацію до кардіолога.
— Використання фіксованих комбінацій препаратів допомагає спростити режим лікування і посилити прихильність пацієнта.
— При недостатній ефективності або неможливості застосування препаратів I ряду в складі комбінованої терапії використовують препарати II ряду (антагоністи альдостеронових рецепторів, альфа-1-адреноблокатори, петльові діуретики, блокатори реніну, алкалоїди раувольфії, центральні альфа-2-агоністи та селективні агоністи імідазолінових рецепторів).
4.1.9. Призначення статинів
1. При відсутності протипоказань призначення статинів є обов’язковим для пацієнтів з АГ та:
— встановленим серцево-судинним захворюванням;
— цукровим діабетом;
— високим та дуже високим серцево-судинним ризиком.
2. При призначенні статинів потрібно проводити:
— визначення рівня АЛТ та АСТ перед призначенням статинів, препарати не призначаються при активному захворюванні печінки (цироз, гепатит, стеатогепатоз);
— при початковому підвищенні рівня АЛТ/АСТ в три та більше рази порівняно з верхньою межею норми без активного захворювання печінки статини можуть призначатися у невисоких дозах з обережністю та контролем рівня ферментів у подальшому;
— контроль рівня ХС ЛПНЩ, АЛТ та АСТ через 3–4 тижні від початку прийому — для визначення ефективності зниження показників ліпідного обміну та динаміки печінкових ферментів, у разі перевищення верхньої межі рівня АЛТ/АСТ в три та більше рази дозу статинів знижують або заміняють на інший препарат; про непереносимість статинів говорять при подібній реакції мінімум на 3 молекули статинів;
— при появі скарг на біль у м’язах та/або слабкість необхідно визначити рівень креатинфосфокінази в крові; при підвищенні її вмісту статини відміняються.
3. Цільовий рівень ХС ЛПНЩ у пацієнтів групи високого ризику становить < 2,5 ммоль/л, для пацієнтів групи дуже високого ризику ССЗ — 1,8 ммоль/л. У тих, у кого не вдається досягти рекомендованого рівня ХС ЛПНЩ при прийомі препаратів в адекватній дозі, рекомендується досягти зниження на 50 % та більше від початкового рівня. Очікуваний ступінь зниження рівня ХС ЛПНЩ при застосуванні різних доз статинів вказано у таблиці:
/67.jpg)
4. Статини можуть призначатися у одній таблетці у фіксованих комбінаціях із антигіпертензивними засобами.
4.1.10. Гіпертензивний криз — це раптове значне підвищення АТ від базового рівня (нормального або підвищеного), яке майже завжди супроводжується появою чи посиленням розладів з боку органів-мішеней або вегетативної нервової системи. Серед факторів, що сприяють розвитку ГК, — стреси, ожиріння, захворювання коронарних артерій, супутня патологія, призначення великої кількості препаратів для антигіпертензивної терапії, низький рівень прихильності до лікування. За даними досліджень, низький рівень прихильності до лікування є найбільш частим фактором, що призводить до ГК, а безпосередньою причиною — раптове припинення прийму антигіпертензивних засобів (особливо ББ та препаратів центральної дії). ГК, як ускладнені, так і неускладнені, потребують надання невідкладної медичної допомоги для попередження або обмеження ураження органів-мішеней.
/67_2.jpg)
4.1.11. Алгоритм дії лікаря загальної практики при наданні медичної допомоги пацієнтові з неускладненим гіпертензивним кризом
Основне завдання — попередити розвиток ускладнень, пов’язаних з підвищенням АТ, та уникати швидкого зниження АТ. Пацієнти потребують поступового зниження АТ (таблиця 4.1.10) та лікарського спостереження — моніторингу клінічного стану на фоні антигіпертензивного лікування.
1. Забезпечити моніторинг АТ.
2. Заспокоїти пацієнта і пояснити тактику лікування (при необхідності призначити седативні препарати, переваги мають бензодіазепіни).
3. Провести оцінку клінічного стану, зокрема ризику виникнення ускладнень, які загрожують життю, визначити причину підвищення АТ (уточнити, коли останній раз пацієнт приймав планові антигіпертензивні лікарські засоби).
4. Надати антигіпертензивні препарати (сублінгвально/перорально — див. таблицю 4.1.12. Лікарські засоби для лікування неускладнених кризів).
Лікар обирає препарат (чи комбінацію препаратів), орієнтуючись на стан пацієнта (вік, рівень АТ, ЧСС, наявність вегетативних розладів та супутньої патології), положення даного протоколу та досвід пацієнта щодо попереднього використання антигіпертензивних препаратів. Зниження АТ при неускладненому ГК проводиться упродовж годин/доби. Важливо уникати надмірного призначення антигіпертензивних препаратів і не намагатись швидко знизити АТ.
У випадку, коли розвиток неускладненого ГК пов’язаний з пропуском прийому препаратів планової терапії, рекомендують відновити або підсилити планову антигіпертензивну терапію та призначити препарати для лікування симптомів тривоги.
Метою терапії хворих з неускладненими ГК є зниження АТ до відносно безпечного рівня (у більшості випадків 160/100 мм рт.ст.) протягом кількох годин, швидкість зниження середнього АТ* повинна становити не більше ніж 25 % упродовж першої години.
* розрахунок середнього АТ (АТсер): АТсер = 1/3 (САТ – ДАТ) + ДАТ.
Наприклад, для зниження середнього АТ на 25 % у разі АТ 240/120 (АТсер. = 160), АТ необхідно знизити до 160/100 мм рт.ст. (АТсер. = 120).
Особливо обережно потрібно підходити до зниження АТ у пацієнтів з ознаками вираженого атеросклерозу, зокрема в пацієнтів старечого віку. У випадку, коли розвиток неускладненого ГК не пов’язаний з пропуском прийому препаратів планової терапії АГ, рекомендують прийом додаткових препаратів. Найчастіше для лікування неускладнених ГК використовують каптоприл, клонідин, β-адреноблокатори, ніфедипін та фуросемід. Серед ББ для лікування ГК — як неускладнених, так і ускладнених — КН рекомендується парентеральне застосування есмололу або лабеталолу, останній на даний час не зареєстрований в Україні. Можливо застосовувати ББ пропранол.
При наявності тривожних розладів та вегетативних порушень ефективними є седативні препарати, зокрема бензодіазепіни, які можна використовувати per os або у вигляді внутрішньом’язових ін’єкцій.
Рекомендується індивідуалізований підхід у кожному випадку.
5. Важливо узгодити з пацієнтом дозу і час наступного прийому планових антигіпертензивних препаратів, щоб попередити підвищення АТ. У разі необхідності провести корекцію планової терапії.
6. Рекомендується провести клінічний огляд пацієнта у процесі надання медичної допомоги, зокрема аускультацію серця та легень, оцінку неврологічної симптоматики, при потребі — реєстрацію ЕКГ для виявлення потенційно небезпечного ураження органів-мішеней. Потреба у проведенні додаткових обстежень визначається лікарем з урахуванням динаміки клінічних симптомів.
7. При неможливості забезпечення моніторингу АТ та клінічних симптомів пацієнт з гіпертензивним кризом підлягає госпіталізації.
Найбільш часті проблеми при наданні медичної допомоги пацієнтові з гіпертензивним кризом: пізня діагностика, неналежна оцінка симптомів, невчасне (занадто пізнє) призначення терапії, що не дозволило уникнути ураження органів-мішеней, неправильний вибір препарату, неналежний моніторинг АТ та інших клінічних симптомів, занадто швидке зниження АТ, що призвело до порушення перфузії внутрішніх органів.
/69_2.jpg)
4.1.14. Запис в МКАХ результатів диспансерного нагляду за рік
Спостерігається з приводу АГ з ________ року.
Якщо хворіє на ЦД, переніс ГІМ та/або ГПМК, оперативні втручання на серці або КВГ — вказати дату.
Не курить/курить з (вказати, з якого року)
Дотримується/не дотримується засад здорового харчування
Дотримується/не дотримується рекомендованого рівня фізичної активності.
Планова антигіпертензивна терапія: препарати, дози, режим прийому, призначено — вказати дату призначення «Приймає регулярно» «не приймає в повному обсязі» «приймає епізодично» — вказати причину відмови від лікування АТ на фоні прийому антигіпертензивних препаратів утримується в межах — вказати значення АТ Упродовж року (вказати якого) за медичною допомогою з приводу гіпертензивного кризу не звертався/або звертався, вказати дату звернення та дату госпіталізації Параметри б/х показників при останньому визначенні — вказати дату — глікемія натще, рівень креатиніну, рівень ЗХС. У разі наявності відхилень показників інших б/х показників, параметрів ЗАС або ЗАК — вказати які.
Клінічний огляд:
Скарги
Об-но
Маса тіла, обхват талії
Рівень АТ, ЧСС
Аускультація серця
Аускультація легень
Пальпація живота
Наявність набряків
Діагноз: артеріальна гіпертензія (вказати ступінь, стадію, ризик та ФР), СН
Супутні захворювання.
Рекомендовано:
Дотримання засад здорового харчування та режиму фізичної активності
Планова антигіпертензивна терапія: препарати, дози, режим прийому
Антиагреганти — препарат, доза, режим прийому або не показані (вказати причину)
Статини — препарат, доза, режим прийому або не показані (вказати причину)
Орієнтовна дата наступного огляду (з результатами обстежень, узгоджена з пацієнтом)
4.2. Вторинна медична допомога
4.2.1. Диференційований підхід до терапії пацієнтів з ускладненим ГК
Ці рекомендації розроблені Робочими групами з невідкладної кардіології та артеріальної гіпертензії Асоціації кардіологів України у співпраці з Науково-практичним товариством неврологів, психіатрів та наркологів України (Артериальная гипертензия, 2011, № 3, с. 64-95).
При необхідності термінової госпіталізації рекомендується терміновий контакт зі службою ШМД та прибуття бригади ШМД на місце виклику відповідно до нормативу надання екстреної медичної допомоги в межах 10-хвилинної транспортної доступності в містах та 20-хвилиної транспортної доступності в сільській місцевості з урахуванням чисельності та густоти проживання населення, стану транспортних магістралей, інтенсивності руху транспорту (відповідно до наказу МОЗ України від 01.06.2009 № 370 «Про єдину систему надання екстреної медичної допомоги»).
Рекомендується транспортування пацієнта у важкому стані з попереднім інформуванням закладу охорони здоров’я, що приймає пацієнта.
Доведено, що такий порядок дій зменшує смертність і покращує результати лікування. Алгоритм госпіталізації пацієнтів з неускладненими ГК у конкретному закладі охорони здоров’я визначається затвердженим локальним протоколом з клінічним маршрутом пацієнта або відповідним наказом. Перелік необхідних дій при госпіталізації пацієнта наведено у Додатку 5 «Надання медичної допомоги на догоспітальному етапі пацієнтам з ГК (екстрена медична допомога)».
V. Ресурсне забезпечення виконання протоколу
5.1. Вимоги для установ, які надають первинну медичну допомогу
5.1.1. Кадрові ресурси
Лікар загальної практики — сімейний лікар, який має сертифікат, пройшов післядипломну підготовку в дворічній інтернатурі або на 6-місячному циклі спеціалізації; лікар-терапевт дільничний, медична сестра загальної практики.
5.1.2. Матеріально-технічне забезпечення
Оснащення. Тонометр* з набором манжет для вимірювання артеріального тиску на руках, ногах та дитячих, фонендоскоп/стетофонендоскоп, ваги медичні, ростомір, холестерометр та інше відповідно до Табеля оснащення.
* — в сучасних умовах є тенденція до збільшення використання автоматичних приладів для вимірювання АТ в клініці. Перевагу слід віддавати приладам, маркованим як професійні, або тим, які мають клас точності А за будь-яким із міжнародних протоколів AAMI, ESH, BSH.
Лікарські засоби (нумерація не впливає на порядок призначення):
1. Діуретики: Амілорид + Гідрохлортіазид, Гідрохлортіазид, Еплеренон, Індапамід, Торасемід, Тріамтерен + Гідрохлортіазид, Фуросемід.
2. Бета-адреноблокатори: Атенолол, Атенолол + Хлорталідон, Атенолол + Хлорталідон + Ніфедипін, Бетаксолол, Бісопролол, Бісопролол + Гідрохлортіазид, Есмолол, Карведилол, Метопрололу тартрат, Метопрололу сукцинат, Небіволол, Пропранолол.
3. Антагоністи кальцію (блокатори кальцієвих каналів): Амлодипін, Амлодипін + Атенолол, Амлодипін + Аторвастатин, Амлодипін + Валсартан, Амлодипін + Гідрохлортіазид, Амлодипін + Індапамід, Амлодипін + Лізиноприл, Амлодипін + Периндоприл, Верапаміл, Дилтіазем, Лацидипін, Лерканідипін, Ніфедипін, Німодипін, Фелодипін.
4. Інгібітори ангіотензинперетворюючого ферменту: Еналаприл, Еналаприл + Індапамід, Еналаприл + Гідрохлортіазид, Еналаприл + Нітрендипін, Зофеноприл, Каптоприл, Каптоприл + Гідрохлортіазид, Квінаприл, Лізиноприл, Лізиноприл + Гідрохлортіазид, Моексиприл, Периндоприл, Периндоприл + Індапамід, Периндоприл + Індапамід + Амлодіпін; Раміприл, Раміприл + Гідрохлортіазид, Спіраприл, Трандолаприл, Трандолаприл + Верапаміл, Фозиноприл.
5. Блокатори рецепторів ангіотензину ІІ: Кандесартан, Кандесартан + Гідрохлортіазид, Лозартан, Лозартан + Гідрохлортіазид, Олмесартан, Олмесартан + Гідрохлортіазид, Ірбесартан, Ірбесартан + Гідрохлортіазид, Епросартан, Валсартан, Валсартан + Гідрохлортіазид, Валсартан + Гідрохлортіазид+ Амлодипін; Телмісартан, Телмісартан + Гідрохлортіазид; Азилсартан, Азилсартан + Хлорталідон.
6. Антигіпертензивні лікарські засоби центральної дії: Гуанфацин, Клонідин, Метилдопа, Моксонідин, Раунатин, Резерпін + Дигідралазин + Гідрохлортіазид.
7. Блокатори рецепторів альдостерону: спіронолактон, еплеренон.
8. Антиадренергічні засоби, гангліоблокатори: Гексаметоній.
9. Інгібітори реніну: Аліскірен.
10. Альфа-адреноблокатори: Доксазозин, Празозин, Урапідил.
11. Інгібітори редуктази 3-гідрокси-3-метилглутарил-коензим А (ГМГ-КоА) (статини): Аторвастатин, Аторвастатин + Езетиміб, Ловастатин, Правастатин, Розувастатин, Симвастатин, Флувастатин, Аторвастатин + Амлодипін; інші фіксовані комбінації статинів із антигіпертензивними засобами у одній таблетці.
12. Препарати ацетилсаліцилової кислоти: Ацетилсаліцилова кислота.
13. Вазодилататори: Бендазол.
14. Нітрати: Нітрогліцерин, Ізосорбіду динітрат.
5.2. Вимоги для установ, які надають вторинну медичну допомогу
5.2.1. Кадрові ресурси
Лікарі — спеціалісти з внутрішніх хвороб, кардіології, ендокринології, нефрології, неврології, хірургії серця та магістральних судин, які мають відповідний сертифікат, пройшли післядипломну підготовку в дворічній інтернатурі та на 3–6-місячному циклі спеціалізації; психолог, соціальний працівник, медична сестра загальної практики.
5.2.2. Матеріально-технічне забезпечення
Оснащення. Апарати для вимірювання артеріального тиску* з набором манжет для вимірювання артеріального тиску на руках, ногах та дитячих відповідно до профілю закладу (тонометр з фонендоскопом/стетофонендоскопом), система холтерівського моніторингу, аналізатор біохімічний, електрокардіограф для реєстрації в 12 відведеннях, офтальмоскоп, апарат для ультразвукового дослідження серця та судин та інше відповідно до Табеля оснащення.
* — в сучасних умовах є тенденція до збільшення використання автоматичних приладів для вимірювання АТ в клініці. Перевагу слід віддавати приладам, маркованим як професійні, або тим, які мають клас точності А за будь-яким із міжнародних протоколів AAMI, ESH, BSH.
Лікарські засоби:
1. Діуретики: Амілорид + Гідрохлортіазид, Гідрохлортіазид, Еплеренон, Індапамід, Торасемід, Тріамтерен + Гідрохлортіазид, Фуросемід.
2 Бета-адреноблокатори: Атенолол, Атенолол + Хлорталідон, Атенолол + Хлорталідон + Ніфедипін, Бетаксолол, Бісопролол, Бісопролол + Гідрохлортіазид, Есмолол, Карведилол, Метопрололу тартрат, Метопрололу сукцинат, Небіволол, Пропранолол.
3. Антагоністи кальцію (блокатори кальцієвих каналів): Амлодипін, Амлодипін + Атенолол, Амлодипін + Аторвастатин, Амлодипін + Валсартан, Амлодипін + Гідрохлортіазид, Амлодипін + Індапамід, Амлодипін + Лізиноприл, Амлодипін + Периндоприл, Верапаміл, Дилтіазем, Лацидипін, Лерканідипін, Ніфедипін, Німодипін, Фелодипін.
4. Інгібітори ангіотензинперетворюючого ферменту: Еналаприл, Еналаприл + Індапамід, Еналаприл + Гідрохлортіазид, Еналаприл + Нітрендипін, Зофеноприл, Каптоприл, Каптоприл + Гідрохлортіазид, Квінаприл, Лізиноприл, Лізиноприл + Гідрохлортіазид, Моексиприл, Периндоприл, Периндоприл + Індапамід, Периндоприл + Індапамід + Амлодипін; Раміприл, Раміприл + Гідрохлортіазид, Спіраприл, Трандолаприл, Трандолаприл + Верапаміл, Фозиноприл.
5. Блокатори рецепторів ангіотензину ІІ: Кандесартан, Кандесартан + Гідрохлортіазид, Лозартан, Лозартан + Гідрохлортіазид, Олмесартан, Олмесартан + Гідрохлортіазид, Ірбесартан, Ірбесартан + Гідрохлортіазид, Епросартан, Валсартан, Валсартан + Гідрохлортіазид, Валсартан + Гідрохлортіазид + Амлодипін; Телмісартан, Телмісартан + Гідрохлортіазид; Азилсартан, Азилсартан + Хлорталідон.
6. Антигіпертензивні лікарські засоби центральної дії: Гуанфацин, Клонідин, Метилдопа, Моксонідин, Раунатин, Резерпін + Дигідралазин + Гідрохлортіазид.
7. Блокатори рецепторів альдостерону: Спіронолактон, Еплеренон.
8. Антиадренергічні засоби, гангліоблокатори: Гексаметоній.
9. Інгібітори реніну: Аліскірен.
10. Альфа-адреноблокатори: Доксазозин, Празозин, Урапідил.
11. Інгібітори редуктази 3-гідрокси-3-метилглутарил-коензим А (ГМГ-КоА) (статини): Аторвастатин, Аторвастатин + Езетиміб, Ловастатин, Правастатин, Розувастатин, Симвастатин, Флувастатин, Аторвастатин + Амлодипін; інші фіксовані комбінації статинів із антигіпертензивними засобами в одній таблетці.
12. Препарати ацетилсаліцилової кислоти: Ацетилсаліцилова кислота.
13. Вазодилататори: Бендазол.
14. Нітрати: Нітрогліцерин, ізосорбіду динітрат, нітропрусид натрію.
15. Розчини електролітів: Магнію сульфат.
VI. Індикатори якості медичної допомоги
Перелік індикаторів
6.1. Наявність у лікаря загальної практики — сімейного лікаря локального протоколу ведення пацієнта з артеріальною гіпертензією.
6.2. Відсоток пацієнтів, які мають цільовий рівень артеріального тиску.
6.3. Відсоток пацієнтів, для яких отримано інформацію про медичний стан протягом звітного періоду.
Обчислення індикаторів
6.1.1. Назва індикатора.
Наявність у лікаря загальної практики — сімейного лікаря локального протоколу ведення пацієнта з артеріальною гіпертензією
6.1.2. Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги. Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу медичної допомоги «Артеріальна гіпертензія» (первинна медична допомога).
6.1.3. Організація (заклад охорони здоров’я), яка має обчислювати індикатор. Структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
6.1.4. Організація (заклад охорони здоров’я), яка надає необхідні вихідні дані. Дані надаються лікарями загальної практики — сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
6.1.5. Характеристики знаменника індикатора:
6.1.5.1. Джерело (первинний документ). Звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування.
6.1.5.2. Опис знаменника. Знаменник індикатора складає загальна кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування.
6.1.6. Характеристики чисельника індикатора:
6.1.6.1. Джерело (первинний документ). ЛПМД, наданий лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги).
6.1.6.2. Опис чисельника. Чисельник індикатора складає загальна кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги пацієнтам з артеріальною гіпертензією (наданий екземпляр ЛПМД).
6.1.7. Алгоритм обчислення індикатора:
6.1.7.1. Тип підрахунку. Ручне обчислення.
6.1.7.2. Детальний опис алгоритму. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
6.1.8. Зауваження щодо інтерпретації та аналізу індикатора. Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) у закладах регіону, які надають первинну медичну допомогу. Якість медичної допомоги пацієнтам з артеріальною гіпертензією, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинним УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в закладах охорони здоров’я.
Бажаний рівень значення індикатора:
2016 р. та подальший період — 100 %.
6.2. Назва індикатора.
Відсоток пацієнтів, які мають цільовий рівень артеріального тиску
6.2.1. Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги. Індикатор ґрунтується на положеннях Адаптованої клінічної настанови, заснованої на доказах, «Артеріальна гіпертензія» та Уніфікованого клінічного протоколу медичної допомоги «Артеріальна гіпертензія» (первинна медична допомога).
6.2.2. Організація (заклад охорони здоров’я), яка має обчислювати індикатор. Лікар загальної практики — сімейний лікар (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги). Структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
6.2.3. Організація (заклад охорони здоров’я), яка надає необхідні вихідні дані. Дані про кількість пацієнтів, які складають чисельник та знаменник індикатора, надаються лікарями загальної практики — сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
6.2.4. Характеристики знаменника індикатора:
6.2.4.1. Джерело (первинний документ). Медична карта амбулаторного хворого (форма 025/о).
6.2.4.2. Опис знаменника. Знаменник індикатора складає загальна кількість пацієнтів, які перебувають під диспансерним наглядом у лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги), з діагнозом «Артеріальна гіпертензія».
6.2.5. Характеристики чисельника індикатора:
6.2.5.1. Джерело (первинний документ). Медична карта амбулаторного хворого (форма 025/о).
6.2.5.2. Опис чисельника. Чисельник індикатора складає загальна кількість пацієнтів, які перебувають під диспансерним наглядом у лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги), з діагнозом «Артеріальна гіпертензія», для яких в Медичній карті амбулаторного хворого останній (за датою) запис АТ на прийомі містить значення в межах цільового рівня < 140/90 мм рт.ст.
6.2.6. Алгоритм обчислення індикатора:
6.2.6.1. Тип підрахунку. Ручне обчислення. При наявності автоматизованої технології ЗОЗ, в якій обробляються формалізовані дані медичної карти амбулаторного хворого (форма 025/о) — автоматизована обробка.
6.2.6.2. Детальний опис алгоритму. Індикатор обчислюється лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) шляхом ручного або автоматизованого аналізу інформації медичної карти амбулаторного хворого. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження від всіх лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в регіоні обслуговування, інформації щодо загальної кількості пацієнтів лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини), з діагнозом «Артеріальна гіпертензія», а також тих з них, для яких в медичній карті амбулаторного хворого останній (за датою) запис АТ на прийомі містить значення в межах цільового рівня < 140/90 мм рт.ст. (< 130/80 мм рт.ст. у пацієнтів хронічною хворобою нирок). Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
6.2.7. Зауваження щодо інтерпретації та аналізу індикатора.
При аналізі індикатора слід враховувати, що пацієнти, для яких немає достовірної інформації про АТ протягом досліджуваного періоду, не можуть вважатися такими, для яких досягнуто цільовий рівень АТ.
6.3. Назва індикатора.
Відсоток пацієнтів, для яких отримано інформацію про медичний стан протягом звітного періоду.
6.3.1. Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги. Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу медичної допомоги «Артеріальна гіпертензія» (первинна медична допомога).
6.3.2. Організація (заклад охорони здоров’я), яка має обчислювати індикатор. Лікар загальної практики — сімейний лікар (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги). Структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
6.3.3. Організація (заклад охорони здоров’я), яка надає необхідні вихідні дані. Дані про кількість пацієнтів, які складають чисельник та знаменник індикатора, надаються лікарями загальної практики — сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
6.3.4. Характеристики знаменника індикатора:
6.3.4.1. Джерело (первинний документ). Медична карта амбулаторного хворого (форма 025/о). Контрольна карта диспансерного нагляду (форма 030/о).
6.3.4.2. Опис знаменника. Знаменник індикатора складає загальна кількість пацієнтів, які перебувають під диспансерним наглядом у лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги), з діагнозом «Артеріальна гіпертензія».
6.3.5. Характеристики чисельника індикатора:
6.3.5.1. Джерело (первинний документ). Медична карта амбулаторного хворого (форма 025/о), вкладний листок № 2 «Щорічний епікриз на диспансерного хворого»). Контрольна карта диспансерного нагляду (форма 030/о) (пункт 7 «Контроль відвідувань»).
6.3.5.2. Опис чисельника. Чисельник індикатора складає загальна кількість пацієнтів лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги) з діагнозом «Артеріальна гіпертензія», для яких наведена інформація про медичний стан пацієнта із зазначенням відсутності або наявності повторних проявів або рецидивів захворювання.
6.3.6. Алгоритм обчислення індикатора:
6.3.6.1. Тип підрахунку. Ручне обчислення. При наявності автоматизованої технології ЗОЗ, в якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма 025/о) або Контрольній карті диспансерного нагляду (форма 030/о), — автоматизована обробка.
6.3.6.2. Детальний опис алгоритму. Індикатор обчислюється лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) шляхом ручного або автоматизованого аналізу інформації медичних карт амбулаторного хворого (форма 025/о, затверджена наказом МОЗ України від 27.12.1999 № 302 «Про затвердження форм облікової статистичної документації, що використовується в поліклініках (амбулаторіях)») або контрольних карт диспансерного нагляду (форма 030/о, затверджена наказом МОЗ України від 27.12.1999 № 302 «Про затвердження форм облікової статистичної документації, що використовується в поліклініках (амбулаторіях)»). Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження від всіх лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в регіоні обслуговування, інформації щодо загальної кількості пацієнтів лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини) з діагнозом «Артеріальна гіпертензія», а також тих з них, для яких наведена інформація про медичний стан пацієнта протягом звітного періоду. Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
6.3.7. Зауваження щодо інтерпретації та аналізу індикатора. При аналізі індикатора слід враховувати неприпустимість формального та необґрунтованого віднесення до чисельника індикатора тих пацієнтів, для яких не проводилося медичного огляду лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) протягом звітного періоду. В первинній медичній документації мають бути задокументовані факти медичного огляду пацієнта, а також наявність або відсутність повторних захворювань або рецидивів захворювання. Пацієнти, для яких такі записи в медичній документації відсутні, не включаються до чисельника індикатора, навіть у випадку, якщо лікар загальної практики — сімейний лікар (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги) має достовірну інформацію про те, що пацієнт живий та перебуває на території обслуговування (за відсутності даних медичного огляду). Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
VII. Перелік літературних джерел, використаних при розробці уніфікованого клінічного протоколу медичної допомоги
1. Артеріальна гіпертензія. Оновлена та адаптована клінічна настанова, заснована на доказах. — 2016.
2. Наказ МОЗ України від 08.04.2014 р. № 252 «Про затвердження шостого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
3. Наказ МОЗ України від 27.12.2013 р. № 1150 «Про затвердження Примірного табеля матеріально-технічного оснащення Центру первинної медичної (медико-санітарної) допомоги та його підрозділів».
4. Наказ МОЗ України від 28.09.2012 р. № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований в Міністерстві юстиції України 29.11.2012 р. за № 2001/22313.
5. Наказ МОЗ України від 14.02.2012 р. № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований у Міністерстві юстиції України за № 661/20974 від 28.05.2012 р.
6. Наказ МОЗ України та Академії медичних наук України № 621/60 від 24.07.2013 «Про систему кардіологічної допомоги у закладах охорони здоров’я України», зареєстрований в Міністерстві юстиції України 09 серпня 2013 року за № 1365/23897.
7. Наказ МОЗ України від 31.10.2011 р. № 734 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні планового лікування».
8. Наказ МОЗ України від 31.10.2011 р. № 735 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні інтенсивного лікування».
9. Наказ МОЗ України від 31.10.2011 р. № 739 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів консультативно-діагностичного центру».
10. Наказ МОЗ України від 02.03.2011 р. № 127 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
11. Наказ МОЗ України від 17.11.2010 р. № 999 «Про затвердження форм звітності та медичної облікової документації служб швидкої та невідкладної медичної допомоги України», зареєстрований Міністерством юстиції України за № 147/18885 від 03.02.2011 р.
12. Наказ МОЗ України від 29.08.2008 № 500 «Заходи щодо удосконалення надання екстреної медичної допомоги населенню в Україні».
13. Наказ МОЗ України від 01.06.2009 № 370 «Про єдину систему надання екстреної медичної допомоги».
14. Наказ МОЗ України від 28.10.2002 р. № 385 «Про затвердження переліків закладів охорони здоров’я, лікарських, провізорських посад та посад молодших спеціалістів з фармацевтичною освітою у закладах охорони здоров’я», зареєстрований Міністерством юстиції за № 892/7180 від 12.11.2002 р.
15. Наказ МОЗ України від 23.02.2000 р. № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я».
16. Наказ МОЗ України № 16 від 14.01.2013 р. «Методичні рекомендації з приводу консультування пацієнтів щодо основних засад здорового харчування».
17. Наказ МОЗ України № 746 від 26.09.2012 р. «Методичні рекомендацій для медичних працівників закладів охорони здоров’я з надання лікувально-профілактичної допомоги особам, які бажають позбутися залежності від тютюну».
18. Наказ МОЗ України від 24.05.2012 року №384 «Про затвердження медико-технологічних документів зі стандартизації медичної допомоги при артеріальній гіпертензії».
19. Наказ МОЗ України від 25.12.2014 №1003 « Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при депресії».
20. 2013 ESH/ESC Guidelines for the management of arterial hypertension. The Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC).
21. European Guidelines on cardiovascular disease prevention in clinical practice. The Fifth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of nine societies and by invited experts). Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation // Eur. Heart J. 2012; 33 (13): 1635-1701.
22. Calhoun D.A., Jones D., Textor S. et al. Resistant hypertension: diagnosis, evaluation, and treatment. A scientific statement from the American Heart Association Professional Education Committee of the Council for High Blood Pressure Research // Hypertension. 2008; 51: 1403-19.
23. James P.A., Oparil S., Carter B.L. et al. 2014 Evidence-Based Guideline for the Management of High Blood Pressure in Adults Report From the Panel Members Appointed to the Eighth Joint National Committee (JNC 8) // JAMA. 2014; 311(5): 507-520.
24. 2013 ACC/AHA guidelines on the treatment of blood cholesterol to reduce atherosclerotic cardiovascular risk in adults. A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guideline // JACC, 2014; Vol. 63, № 25: 3024-3025.
25. EAS/ESC guidelines for the management of dyslipidaemias. The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and the European Atherosclerosis Society (EAS) // European Heart Journal, 2011; 32(14): 1769-1818.
26. Weber M.A., Schiffrin E.L., White W.B. et al. Clinical Practice Guidelines for the Management of Hypertension in the Community A Statement by the American Society of Hypertension and the International Society of Hypertension // The Journal of Clinical Hypertension, 2014; 16, 1: 14-26.
Додатки
Додаток 1
до Уніфікованого клінічного протоколу первинної,
екстреної та вторинної (спеціалізованої) медичної допомоги
«Артеріальна гіпертензія»
Додаток 2
до Уніфікованого клінічного протоколу
первинної, екстреної та вторинної
(спеціалізованої) медичної допомоги
«Артеріальна гіпертензія»
Додаток 2.1
до Уніфікованого клінічного протоколу
первинної, екстреної та вторинної
(спеціалізованої) медичної допомоги
«Артеріальна гіпертензія»
Додаток 3
до Уніфікованого клінічного протоколу первинної,
екстреної та вторинної (спеціалізованої) медичної допомоги
«Артеріальна гіпертензія»
Інформаційний лист для пацієнта з артеріальною гіпертензією
Пацієнт повинен разом з лікарем боротися з хворобою.
Гіппократ
Підвищення артеріального тиску — артеріальна гіпертензія (гіпертонічна хвороба) — виявляється у 25 % дорослого населення і належить до захворювань, які скорочують тривалість життя та призводять до інвалідності. Важливо знати, що на початкових стадіях артеріальна гіпертензія може ніяк не проявлятись і не впливати на самопочуття. Але підвищений артеріальний тиск запускає каскад патологічних змін в серці, судинах, нирках, сітківці ока, головному мозку, що призводить до виникнення головного болю, погіршення зору, пам’яті, cну, зниження розумової діяльності, розвитку інфаркту та інсульту. Сучасні наукові дослідження довели, що ці патологічні зміни можна попередити. Будьте уважними до себе. Якщо Ваш артеріальний тиск (АТ) перевищує 140/90 мм рт.ст. — прислухайтесь до порад лікаря, перегляньте Вашу життєву позицію. Дуже важливо контролювати рівень АТ. Підвищення АТ можна визначити лише при його вимірюванні. Не робить висновку щодо рівня АТ, орієнтуючись лише на своє самопочуття. Обов’язково придбайте тонометр, він Ваш незамінний помічник. Вибирайте моделі напівавтоматичні або автоматичні з манжеткою на плече, дотримуйтесь правил вимірювання тиску. Ваш АТ не повинен перевищувати рівень 140/90 мм рт.ст.
Заведіть щоденник самоконтролю АТ та занотовуйте результати вимірювання (с. 3). Тиск слід вимірювати 2 рази: ранком натщесерце до прийому лікарських засобів та увечері перед сном, за результатами вимірювання слід обчислити середнє арифметичне значення показника як суму вранішнього та вечірнього вимірювань, розділену на 2. В примітках Ви можете зазначити своє самопочуття, скарги, прийом медикаментів. Препарати для лікування артеріальної гіпертензії потрібно приймати постійно. Якщо Вам призначили препарати для лікування гіпертонічної хвороби, не відміняйте їх самостійно, не порадившись з лікарем. Раптове припинення лікування може мати негативні наслідки для здоров’я та самопочуття.
Не призначайте собі лікування самостійно, почувши телевізійну рекламу або за порадою рідних та друзів, які не мають відповідної освіти та досвіду лікування серцево-судинних захворювань. Харчові добавки, магнітні браслети, різноманітні диски не заміняють лікування. Уникнути розвитку інфаркту та інсульту можна лише за допомогою фармакологічних препаратів, ефективність яких науково доведена.
Виконання порад лікаря щодо зміни способу життя: обмеження вживання деяких продуктів харчування, дотримання режиму фізичного навантаження, підтримання оптимальної маси тіла, відмова від тютюнопаління та прийом фармакологічних препаратів — єдиний шлях, який допоможе Вам уникнути розвитку таких серйозних ускладнень, як інсульт та інфаркт міо-карда.
Тютюнокуріння — абсолютно доведений фактор ризику виникнення серцево-судинних захворювань. Під впливом нікотину прискорюється пульс, виникає спазм судин і підвищується артеріальний тиск. Ішемічна хвороба серця в 4 рази частіше виникає у курців порівняно з тими, хто не має цієї звички. Порадьтесь з лікарем, як її легше подолати. Це дуже важливе рішення у Вашому житті!
Порушення обміну холестерину та ліпідів — основний фактор виникнення та прогресування атеросклерозу, який призводить до розвитку інфаркту та інсульту. Визначте свій рівень холестерину в крові. Загальний холестерин не повинен перевищувати 5,0 ммоль/л. Якщо лікар призначив Вам статини — препарати, які знижують рівень холестерину, необхідно виконувати його рекомендації. Прийом статинів відповідає вимогам міжнародних стандартів щодо лікування пацієнтів з цукровим діабетом, ішемічною хворобою серця та артеріальною гіпертензією.
Цукровий діабет значно прискорює розвиток серцево-судинних захворювань. У випадку, якщо Ви хворієте на цукровий діабет, оптимальним для Вас буде рівень артеріального тиску < 140/85 мм рт.ст., а рівень загального холестерину — менше 4,5 ммоль/л. Необхідно регулярно контролювати рівень глюкози у крові та виконувати рекомендації щодо режиму харчування, фізичних навантажень, підтримання оптимальної маси тіла. Зміна стилю життя допомагає багатьом пацієнтам з цукровим діабетом підтримувати оптимальний рівень глюкози у крові без додаткового прийому медикаментів.
Слідкуйте за масою тіла — розрахуйте свій індекс маси тіла: маса (в кг) розділити на зріст (в м) в квадраті. Норма < 25. Якщо індекс маси перевищує 25 — проаналізуйте Ваше харчування й фізичну активність, порадьтесь з лікарем й внесіть зміни в своє життя. Зверніть увагу на обсяг своєї талії. Якщо він перевищує 88 см у жінок і 102 см у чоловіків, то це вказує на абдомінальний тип ожиріння, який часто супроводжується прогресуванням гіпертонічної хвороби, розвитком цукрового діабету та ішемічної хвороби серця. Якщо Ви поставили собі за мету схуднути, пам’ятайте, що масу тіла потрібно зменшувати поступово. Краще схуднути на 5 кг за рік, ніж за місяць.
Фізична активність сприяє зменшенню артеріального тиску, нормалізації маси тіла, тренує серцево-судинну систему та м’язи, знімає стрес та психоемоційне напруження, покращує Ваш сон та самопочуття. Мета, якої необхідно прагнути, — 30–45 хвилин ходьби щодня або хоча б 5 разів на тиждень. Обов’язково порадьтеся з лікарем про допустимий рівень навантажень. Ізометричні навантаження з обтяженням (гирі, штанга, тренажери) підвищують АТ і повинні бути виключені. Не зробіть собі шкоди!
Намагайтесь дотримуватись достатньої за калорійністю та збалансованої за складом дієти кожного дня. Оптимальна калорійність Вашого щоденного раціону харчування відображається у стабільно нормальному індексі маси тіла. Якщо у Вас є зайві кілограми, калорійність дієти повинна бути зменшена. Порадьтесь з лікарем стосовно добової калорійності їжі та способів її контролю.
Щоденний набір продуктів повинен бути різноманітним, містити достатню кількість фруктів та овочів (рекомендована норма складає не менше 200 г овочів та 200 г фруктів на день) та продукти із цільних злаків. Слід вживати кожного дня знежирені молочні продукти. Намагайтесь споживати жирну морську рибу не менше ніж 2 рази на тиждень.
Необхідно зменшити в раціоні кількість жирів тваринного походження, трансжирів, цукру, солодощів та продуктів, що містять багато холестерину. Нижче наведено «Дієтичні рекомендації щодо правильного вибору продуктів харчування», які допоможуть Вам визначитись з раціоном харчування.
Не досолюйте готові страви. Надлишок солі міститься у копчених виробах, м’ясних та рибних напівфабрикатах, консервах тощо. Зменшення в раціоні солі знижує рівень систолічного АТ на 4–6 мм рт.ст. та діастолічного АТ на 2–3 мм рт.ст.
Нормалізуйте режим харчування: харчуйтесь частіше, але меншими порціями, рекомендується повноцінний сніданок та обід, а після 18.00 бажано зменшити вживання їжі та віддавати перевагу низькокалорійним продуктам.
Важливо знати, що надмірне вживання алкоголю сприяє підвищенню АТ. Допустимі дози для практично здорових чоловіків — не більше 20 мл на добу у перерахунку на етанол (для жінок — не більше 10 мл).
Психоемоційні перевантаження негативно впливають на стан здоров’я. Дотримуйтесь режиму праці та відпочинку, подбайте про повноцінний сон. Не створюйте стресових ситуацій, не допускайте агресивної поведінки, роздратованості, негативних емоцій — це в першу чергу шкодить Вашому здоров’ю. Будьте доброзичливими, навчіться керувати своїми емоціями, частіше посміхайтесь. Спілкування з природою, домашніми тваринами, хобі допоможуть Вам підтримувати психологічну рівновагу. Якщо у Вас пригнічений настрій, порушення сну — зверніться до лікаря.
Зміна стилю життя вимагатиме від Вас повсякденних постійних зусиль. Ваші звички формувались протягом багатьох років, Ви не зможете позбавитись від них одразу. Ставте перед собою реалістичні цілі, ідіть до них крок за кроком, якщо щось не виходить — не кидайте, йдіть далі. Тільки від Вас та Вашого ставлення до власного здоров’я залежить успіх у лікуванні гіпертонічної хвороби та профілактика її ускладнень.
Додаток 4
до Уніфікованого клінічного протоколу первинної, екстреної та вторинної (спеціалізованої)
медичної допомоги «Артеріальна гіпертензія»
Методика вимірювання артеріального тиску. Домашнє моніторування АТ
— В сучасних умовах є тенденція до збільшення використання автоматичних приладів для вимірювання АТ в клініці. Перевагу слід віддавати приладам, маркованим як професійні, або тим, які мають клас точності А за будь-яким із міжнародних протоколів AAMI, ESH, BSH. Перелік таких пристроїв постійно доповнюється і його можна знайти на сайті http://www.dableducational.org
— Вимірювання артеріального тиску повинно проводитися у спокійному оточенні після 5-хвилинного відпочинку.
— Протягом 30 хв до вимірювання пацієнт не повинен курити чи пити каву.
— Манжета має охоплювати не менше ніж 80 % окружності плеча і покривати 2/3 його довжини. Використання занадто вузької або короткої манжети веде до завищення показників АТ, занадто широкої — до їх заниження. Стандартна манжета (12–13 см у ширину та 35 см у довжину) використовується у осіб з нормальними та худими руками. У осіб з мускулистими або товстими руками потрібно застосовувати манжету довжиною 42 см; у дітей віком до п’яти років — довжиною у 12 см.
— Розміщують манжету посередині плеча на рівні серця так, аби її нижній край знаходився на 2–2,5 см вище ліктьової ямки, а між манжетою і поверхнею плеча проходив палець.
— При першому вимірюванні АТ рекомендується спочатку визначити рівень САТ пальпаторним методом. Для цього необхідно визначити пульс на a. radialis і потім швидко накачати повітря в манжету до 70 мм рт.ст. Далі необхідно накачувати по 10 мм рт.ст. до значення, при якому зникає пульсація на a. radialis. Після цього починають випускати повітря з манжети. Той показник, при якому з’являється пульсація на a. radialis під час випускання повітря, відповідає САТ. Такий пальпаторний метод визначення допомагає уникнути помилки, пов’язаної з «аускультативним провалом» — зникненням тонів Короткова відразу після їх першої появи.
— При вимірюванні аускультативним методом повітря накачують на 20–30 см вище значень САТ, які були визначені пальпаторно.
— Випускають повітря повільно — 2 мм за секунду — і визначають І фазу тонів Короткова (появу) і V фазу (зникнення), які відповідають САТ і ДАТ. При вислуховуванні тонів Короткова до дуже низьких значень або до 0 за ДАТ вважають рівень АТ, що фіксується на початку V фази. Значення АТ округлюють до найближчих 2 мм.
— Вимірювання слід проводити не менше двох разів з інтервалом 2–3 хв. При розходженні результатів більше ніж на 5 мм рт.ст. необхідно зробити повторні виміри через декілька хвилин.
— При першому вимірюванні АТ слід визначати на обох руках, а також в положенні сидячи, стоячи і лежачи. До уваги беруться більш високі значення, які точніше відповідають внутрішньоартеріальному АТ.
— Вимірювання АТ на першій та п’ятій хвилинах після переходу в ортостаз необхідно обов’язково проводити у пацієнтів похилого віку, пацієнтів з цукровим діабетом і в усіх випадках наявності ортостатичної гіпотензії або при підозрі на неї.
— Домашнє моніторування АТ здійснюється за допомогою автоматизованих пристроїв і не показано пацієнтам з порушеннями ритму серця, в першу чергу такими, як фібриляція передсердь.
— Пристрої, які використовуються для домашнього моніторування АТ, мають бути сертифіковані клінічно для домашнього використання. Перевагу слід віддавати приладам, які мають клас точності не менше В за будь-яким із міжнародних протоколів AAMI, ESH, BSH. Перелік таких пристроїв постійно доповнюється, і його можна знайти на сайті http://www.dableducational.org. У випадках, коли пацієнти хочуть придбати пристрій для власного користування, лікар повинен порадити купити пристрій із відповідним класом точності. Якщо пацієнт вже придбав монітор, який не рекомендовано для домашнього використання, він не повинен використовуватися в клінічних цілях, і пацієнта слід про це інформувати.
— Для моніторування слід використовувати манжету відповідного розміру. Лікар повинен допомогти пацієнту із визначенням розміру манжети.
— Перед початком домашнього моніторування АТ пацієнти повинні виміряти їх АТ на обох руках, щоб визначити, яку руку слід використовувати для майбутніх вимірювань: слід використовувати руку, на якій було визначено більш високий систолічний АТ.
— Для кожної реєстрації АТ необхідно провести щонайменше два послідовних вимірювання із інтервалом не менше 1 хвилини. Додаткові вимірювання повинні бути прийняті, коли результати перших двох вимірювань відрізняються більше ніж на 5 мм рт.ст.
— Вимірювання АТ слід проводити два рази на день, в ідеалі вранці (в інтервалі 06:00–12:00) і ввечері (в інтервалі 18:00–00:00).
— Реєстрацію АТ слід проводити принаймні протягом 4 днів поспіль, в ідеалі — 7 днів.
— Середні значення вищевказаних показань слід розраховувати, не звертаючи уваги на перший день, для прийняття рішень, а також мати початкові дані для перегляду лікарем.
— Пацієнти повинні систематично занотовувати усі результати домашнього вимірювання АТ відразу після вимірювання. Для кожного вимірювання вони повинні чітко зазначити дату, час дня, рівень систолічного і діастолічного АТ, при можливості — частоту серцевих скорочень, а також усе, що, можливо, могло вплинути на результати — зміни в лікуванні, погіршення перебігу хвороби, а також будь-які симптоми, які мали місце під час вимірювання; головний біль, слабкість серцебиття, припливи, запаморочення тощо.
— Для досягнення еквівалентності результатів домашнього моніторування із вимірюванням у клініці дані повинні бути зменшені на –5/5 мм рт.ст. Наприклад, рівень домашнього АТ 135/85 еквівалентний значенню 140/90 в умовах клініки.
Додаток 5
до Уніфікованого клінічного протоколу первинної, екстреної та вторинної (спеціалізованої)
медичної допомоги «Артеріальна гіпертензія»
Надання медичної допомоги на догоспітальному етапі пацієнтам з ГК (екстрена медична допомога)
Розділ 1. Прийом виклику диспетчером «103». Передача виклику диспетчером бригаді швидкої медичної допомоги.
1 Поради абоненту, який зателефонував на «103» (диспетчер у телефонному режимі):
— покласти пацієнта з піднятим головним кінцем;
— уточнити, чи прийняв пацієнт планові гіпотензивні препарати, якщо ні, то рекомендувати прийняти їх у звичайній дозі;
— виміряти пульс, АТ і записати значення;
— знайти попередні ЕКГ пацієнта, показати їх медичному працівнику бригади швидкої медичної допомоги (ШМД);
— не залишати пацієнта без нагляду.
2. Бригада ШМД прибуває на виклик за направленням диспетчера ШМД, проводить втручання:
— діагностика:
— надання екстреної медичної допомоги;
— термінова госпіталізація пацієнта у профільний заклад охорони здоров’я.
Розділ 2. Діагностика
Діагностичне та клінічне обстеження пацієнта проводиться в повному обсязі та записується в карту виїзду швидкої медичної допомоги (форма 110/о), яка затверджена Наказом МОЗ України від 17.11.2010 № 999 «Про затвердження форм звітності та медичної облікової документації служб швидкої та екстреної медичної допомоги України».
Необхідні дії на виклику
Обов’язкові:
1. Збір анамнезу захворювання, обов’язкові запитання:
1) Встановити час початку захворювання та скільки триває криз.
2) Скарги пацієнта на момент початку захворювання.
3) Чи реєструвалось раніше підвищення АТ, скільки років триває підвищення АТ.
4) Які звичайні і максимальні цифри АТ.
5) Які симптоми супроводжують підвищення АТ, які клінічні прояви на момент огляду.
6) Чи отримує пацієнт постійну антигіпертензивну терапію.
7) Якими препаратами раніше вдавалося знизити АТ.
2. Збір анамнезу життя:
— наявність артеріальної гіпертензії, цукрового діабету, захворювань серцево-судинної системи, порушення мозкового кровообігу в анамнезі тощо;
— наявність супутньої патології, плановий прийом препаратів для лікування супутньої патології.
3. Огляд і фізикальне обстеження:
1) Оцінка загального стану і життєво важливих
функцій.
2) Первинний огляд включає усунення порушень життєво важливих функцій організму — дихання, кровообігу за алгоритмом АВС.
3) Забезпечення моніторування життєво важливих функцій.
4. Інструментальні обстеження:
1) Вимірювання артеріального тиску на обох руках.
2) Реєстрація ЕКГ у 12 відведеннях або передача біометричних ЕКГ-сигналів у консультативний телеметричний центр для вирішення термінових питань інтерпретації ЕКГ: оцінка ритму, ЧСС, наявності ознак ішемії та інфаркту міокарда.
Бажані:
1. Інструментальне обстеження — проведення пульс-оксиметрії (визначення сатурації крові киснем).
Розділ 3. Лікування (надання першої медичної допомоги)
1. Заспокоїти пацієнта.
2. Положення пацієнта — лежачи з піднятим головним кінцем.
3. Контроль ЧСС, АТ кожні 15 хв.
4. Забезпечення стабілізації життєво важливих функцій: дихання та гемодинаміки.
5. Налагодження внутрішньовенного доступу.
6. При необхідності — забезпечення адекватного знеболювання, медикаментозної седації (препаратами вибору є морфіну гідрохлорид, фентаніл, діазепам).
7. Симптоматична та антигіпертензивна терапія повинна проводитися відповідно до чинних медико-технологічних документів, залежно від ураження органів-мішеней, з урахуванням рекомендацій, наведених у табл. 4.1.12 та табл. 4.2.1, рекомендоване внутрішньовенне введення лікарських засобів.
8. У пацієнтів з гострим порушенням мозкового кровообігу на догоспітальному етапі у більшості випадків застосування антигіпертензивної терапії не рекомендоване без необхідності через складність адекватного контролю у них темпів зниження АТ.

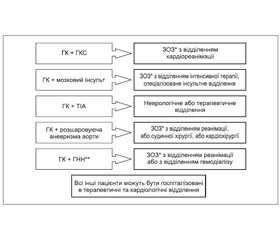
/64.jpg)
/66.jpg)
/68.jpg)
/69.jpg)
/70.jpg)
/71.jpg)
/71_2.jpg)
/72.jpg)
/77.jpg)
/78.jpg)
/78_2.jpg)
/80.jpg)
/81.jpg)
/82.jpg)