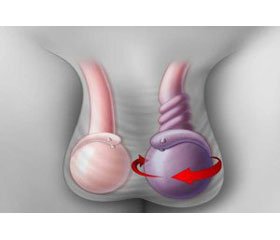
Перекрут яєчка (ПЯ) — морбідний стан, що обумовлений патологічною рухливістю яєчка. Часто поряд із терміном «перекрут яєчка» використовують термін «перекрут сім’яного канатика», оскільки саме сім’яний канатик піддається ротації.
Уперше перекрут яєчка був описаний J. Hunter у 1776 році. Частота надходження хворих із цією патологією в урологічні стаціонари становить 1 : 500 госпіталізацій. До 20 % випадків припадає на дітей перших 10 років життя, і 50 % спостережень припадає на вік до настання статевої зрілості [1].
Існує два піки зростання частоти захворювань яєчок — до 1 року життя й у препубертатному та пубертатному періоді (10–16 років), що збігаються з фазами інтенсивного розвитку сім’яної залози. Так, перший рік життя хлопчика характеризується вираженим зростанням яєчок. За цей час їх розміри збільшуються в 1,5–2 рази, а маса — у 3 рази. Надалі розвиток сім’яних залоз відбувається повільніше, і лише в кінці препубертатного періоду їх зростання знову активізується. Придаток яєчка проходить ті ж етапи розвитку, що й саме яєчко. До моменту народження яєчко незріле, а дозрівання структурних елементів відбувається нерівномірно. Урахування цього чинника має значення для розуміння розвитку деяких захворювань яєчка та придатка в новонароджених і грудних дітей [2, 9].
Знання щодо еволюції сім’яних залоз в онтогенезі має клінічне значення й необхідне для правильного розуміння етіології й патогенезу гострих захворювань яєчка та придатка в новонароджених і грудних дітей. Клініцисту важливо знати розташування придатків яєчка і, відповідно, ретельно обстежити всі відділи мошонки. Особливу увагу необхідно звертати на парадидиміс, що зазвичай знаходиться проксимально, але може розташовуватися й уздовж сім’яного канатика. Іноді парадидиміс відходить від канатика в дистальний відділ пахового каналу та розташовується значно вище від яєчка.
Придаток яєчка в ділянці вільного кінця головки придатка, а також зовнішню поверхню його тіла покрито внутрішнім листком вагінальної оболонки яєчка. Решта відділів придатка (частина нижньої й передньої поверхонь тіла придатка, а також поверхня хвоста придатка, що прилягає до яєчка) залишаються вільними від власної вагінальної оболонки яєчка. При переході внутрішнього листка вагінальної оболонки з яєчка на придаток утворюється невелика ніша зовнішньої поверхні яєчка — пазуха придатка, обмежена зверху й знизу зв’язками придатка. Зв’язки ці є складками внутрішнього листка вагінальної оболонки яєчка. Існують різні варіанти анатомічних зв’язків між яєчком і його придатком. Доцільно виділяти такі варіанти анатомічної зв’язки між яєчком і його придатком за допомогою вагінальної оболонки (3–5-й типи створюють –передумови до ПЯ):
— тип 1 — придаток з’єднується з яєчком у ділянці головки та хвоста;
— тип 2 — придаток з’єднується з яєчком на всьому протязі;
— тип 3 — відсутність з’єднання яєчка з хвостом придатка;
— тип 4 — відсутність з’єднання яєчка з головкою придатка;
— тип 5 — відсутність з’єднання яєчка з придатком;
— тип 6 — атрезія придатка яєчка.
Існує думка, що в перинатальний період життя анатомічні зв’язки між стінкою мошонки й оболонками яєчка та придатка є недосконалими, що є фактором до патологічної рухливості сім’яної залози. Більш точно: зовнішня сім’яна фасція у перинатальному періоді не має стійкого з’єднання з м’ясистою оболонкою, що перешкоджає патологічній рухливості, а до складу тканин, залучених в екстравагінальний ПЯ, входить і м’яз, що піднімає яєчко [2, 17, 29].
На рівні пахового й мошонкових відділів сім’яного канатика анастомози між трьома магістральними артеріями (яєчковою артерією, артерією м’яза, що піднімає яєчко, й артерією сім’явивідної протоки) спостерігаються в поодиноких випадках, тому їх роль у колатеральному кровообігу невелика. У ділянці переходу хвоста придатка у звивистий відділ сім’явивідної протоки постійно зустрічається складний за структурою анастомотичний зв’язок між трьома магістральними артеріями — міжсистемне злиття артерій яєчка. Цій зв’язок існує у двох морфологічних варіантах: а) варіант повного судинного кільця; б) варіант неповного судинного кільця (напівкільця) [2].
Морфологічними складовими міжсистемного злиття артерій яєчка є: а) артеріальна дуга яєчка — анастомоз термінального відділу артерії сім’явивідної протоки з гілкою 1-го порядку яєчкової артерії (придаткових артерій, артерії головки чи хвоста придатка); б) термінальний відділ кремастерної артерії; в) повне судинне кільце або неповне судинне кільце (півкільце) — безпосередньо забезпечує анатомо-функціональний зв’язок артеріальної дуги яєчка й кремастерної артерії [10].
У паховому відділі сім’яного канатика яєчкова артерія проходить в середині лозоподібного сплетіння, має звивистий хід. Діаметр судини коливається від 1,5 мм до 2,0 мм. У цьому відділі від тестикулярної артерії відходять нечисленні гілки першого порядку в клітковину сім’яного канатика. В окремих випадках спостерігається ранній розподіл яєчкової артерії — відходження самостійних гілок до статевої залозі. Діаметри судин після поділу коливаються в межах від 1,5 до 1,95 мм. Обидві судини йдуть паралельно й розташовуються в середині венозних стовбурів лозоподібного сплетіння. У більш частих випадках спостережень від яєчкової артерії відходить артерія придатка яєчка. Її діаметр біля місця відходження становить 0,8–0,95 мм. Артерія придатка яєчка розташовується спереду від основного стовбура яєчкової артерії та йде паралельно останній. У найбільш рідкісних випадках спостережень у паховому відділі сім’яного канатика від яєчкової артерії відходить артерія головки придатка, що також розташована спереду від основного стовбура яєчкової артерії. Діаметр судини в місці відходження варіює від 0,3 до 0,45 мм. Артерія сім’явивідної протоки в паховому відділі сім’яного канатика розташовується на задній поверхні протоки, що прилягає до його стінки й має звивистий хід. Діаметр судини коливається від 0,6 до 1,4 мм. Від основного стовбура артерії відходять численні гілки до стінки протоки, і лише поодинокі артеріальні стовбури (кількістю від 3 до 6) направляються до вагінальної оболонки яєчка. Артерія м’яза, що піднімає яєчко (кремастерна артерія), у паховому відділі розташовується на задньолатеральному півколі сім’яного канатика між листками зовнішньої сім’яної фасції. Діаметр судини варіює від 0,5 до 0,8 мм. Артерія має прямий хід і віддає численні дрібні гілки до фасції сім’яного канатика.
У мошонковому відділі сім’яного канатика яєчкова артерія зберігає колишній хід і синтопію. У де–яких випадках спостережень відзначено відходження від магістрального стовбура тестикулярної артерії гілок до статевої залози. Діаметр цих судин не набагато відрізняється від діаметра основного стовбура й становить 1,5–1,95 мм. У більшості випадків спостережень в мошонковому відділі від яєчкової артерії відходить артерія придатка (a. epididymis) і в меншості випадків — артерія головки придатка (a. caput epididymis). Ці гілки розташовуються спереду від магістрального стовбура. Діаметр артерії придатка яєчка становить 0,8–0,93 мм, а артерії головки придатка — 0,3–0,45 мм [10].
Класифікація ПЯ: виділяють внутрішньовагінальний ПЯ, коли перекрут сім’яного канатика виникає над яєчком або в порожнині власної вагінальної оболонки, і зовнішньовагінальний ПЯ, коли сім’яний канатик перекручується поза порожниною власної вагінальної оболонки, з усіма оболонками разом. L.A. Favorito і співавт. пропонують розподіляти ПЯ на 3 групи. Група А — інтравагінальний перекрут унаслідок аномалії розвитку вагінального відростка очеревини; група Б — екстравагінальний перекрут, що обумовлений перекрутом сім’яного канатика; група С — перекрут яєчка, що виникає внаслідок довгого мезорхіуму (брижі придатка). Інтравагінальний перекрут, обумовлений аномалією розвитку processus vaginalis, зустрічається в 90 % випадків. Причина — вагінальна оболонка покриває не тільки яєчко і придаток, а й мошонкову частину сім’яного канатика. Спостерігається так званий симптом «язика дзвона», що створює умови для вільного обертання яєчка. Крім того, фактором ПЯ є недорозвинення зв’язки Hunter, велика довжина внутрішньопорожнинної частини сім’яного канатика. Екстравагінальний перекрут спостерігається майже виключно в новонароджених і часто виникає ще до народження. Виникнення даного виду перекруту в перинатальному періоді свідчить про наявність специфічних анатомічних зв’язків між органами мошонки та її оболонками, що відрізняються від наявних у дітей більш старшого віку, для популяції яких типовий інтравагінальний тип перекруту [10, 27].
За даними D.C. Cumming (1979), анатомічні зв’язки формуються протягом перших 7–10 днів життя, після чого сім’яний канатик втрачає свою патологічну рухливість. Відповідно до цієї точки зору, виникнення екстравагінального ПЯ стає неможливим після перших днів життя. З іншого боку, дана теорія екстравагінального ПЯ не пояснює малу поширеність цього патологічного стану. Якби недосконалість анатомічних зв’язків була б безпосередньою причиною екстравагінального ПЯ, то частота його виникнення була б значно вищою. Відповідно до іншої теорії, сім’яний канатик і яєчко в перинатальному періоді мобільні за рахунок недосконалості анатомічних зв’язків між вагінальною оболонкою яєчка та стінкою мошонки. Більшість авторів посилається на цю теорію. У той же час яєчко, придаток, сім’явивідна протока анатомічно пов’язані з внутрішньосім’яною фасцією, що унеможливлює їх вільну ротацію в порожнині вагінальної оболонки [35].
За ступенем перекруту яєчка доцільно розрізняти неповний і повний перекрут. Неповний перекрут яєчка, або просто поворот яєчка, що варіює від 180 до 360 градусів, може тривати протягом декількох хвилин, а потім може статися самостійна деторсія. У цьому випадку хворий відчуває раптово виниклий гострий біль у яєчку, що через деякий час зникає. Повний перекрут яєчка — це ротація органа на 360 градусів і більше, коли можливість самовільної деторсії яєчка повністю виключається. Величина ротації вельми варіабельна й може становити від 180 до 720 градусів і більше. А.Т. Пулатов (2001) вважає раціональним виділити три ступені повного перекруту яєчка: I ступінь — від 360 до 450 градусів; II ступінь — від 450 до 720 градусів; III ступінь — перекрут на 720 градусів і більше.
Встановлено, що зі збільшенням ступеня ротації посилюється вираженість ішемії. За даними J.M. Cummings зі співавт. (2002), в осіб, молодших за 21 років, у середньому ротація становить 431 градус, у той час як у осіб віком понад 21 рік цей показник досягає 585 градусів, що поєднується з гіршими показниками життєздатності яєчка в цій віковій групі [13].
Поряд з анатомічними передумовами певну роль відіграють і інші фактори. Зокрема, деякі автори вказують на виникнення перекруту яєчка після травми, фізичних навантажень. До інших чинників, що призводять до виникнення перекруту, відносять збільшення об’єму яєчка (зумовлене статевим дозріванням), пухлинний процес, горизонтальне розташування яєчка в порожнині мошонки, наявність в анамнезі крипторхізму [11, 12, 14, 15].
У гострій стадії (протягом 24 годин) яєчко й придаток збільшуються в розмірах, у структурі органів можуть візуалізуватися гіпоехогенна та гіперехогенна зони. Ехогенність їх, як правило, знижена; стінка мошонки потовщена. Цей стан може супроводжуватися розвитком гідроцеле. У перші 2 години при оцінці васкуляризації яєчка відзначається зниження артеріального кровообігу [11, 16].
Підгостра стадія перекруту яєчка (з неповним перекрутом тривалістю до 10 діб) характеризується збільшенням розмірів яєчка й придатка, неоднорідністю структури за рахунок появи анехогенних ділянок. Також можуть візуалізуватися гіперехогенні зони. Зберігається гідроцеле. Ехографічна картина при цих стадіях, на жаль, неспецифічна. Цей стан необхідно диференціювати з гострими запальними й травматичними ураженнями яєчка та придатка.
При хронічній стадії перекруту яєчко в розмірах зменшене, неоднорідної структури, зберігається збільшення та неоднорідність структури придатка яєчка, гідроцеле. При оцінці судинного рисунка в підгострій і хронічній стадіях перекруту спостерігається відсутність кровообігу в яєчку й гіперваскуляризація в придатку яєчка, у стінці мошонки [3, 5].
Клінічно перекрут характеризується сильним болем, набряком мошонки, запамороченням, нудотою й блюванням. Клінічна картина перекруту яєчка не завжди досить специфічна. Цим і обумовлене виділення так званого синдрому гострої мошонки. Фізикальний огляд може допомогти диференціювати причини гострого болю в мошонці. Через венозний стаз ротоване яєчко може за розмірами перевершувати контралатеральне яєчко. Радіація болю вгору, у пахову ділянку або нижній квадрант живота на тій же стороні, відзначається при якійсь іншій причині гострої мошонки. В анамнезі нерідко згадуються короткочасні напади подібних болів у ділянці яєчка, які минали самостійно, що може бути пояснено епізодами перекруту зі спонтанним розкручуванням, деторсією яєчка або інтермітуючим заворотом. У хворих із перекрутом про характер ротації можна судити за положенням придатка. Однак при перекруті на 360 і 720 градусів придаток буде розташовуватися типово. При наявності перекруту довжина сім’яного канатика зменшується, і яєчко підтягується до верхнього краю мошонки. Важлива об’єктивна ознака перекруту — відсутність кремастерного рефлексу, що викликається штриховим подразненням шкіри внутрішньої поверхні верхньої третини стегна й полягає в підведенні догори яєчка в результаті скорочення m. cremaster. Кремастерний рефлекс розцінюється як позитивний при елевації яєчка більше ніж на 0,5 см.
Досить велике значення у диференціальній діагностиці захворювання має симптом Прена (Prehn symptom). Даний симптом полягає в тому, що підняття яєчка вгору на тлі запальних захворювань сім’яної залози супроводжується значним зниженням больової симптоматики (позитивний симптом Прена), тоді як при подібній дії при перекруті яєчка (сім’яного канатика) біль лише посилюється (негативний симптом Прена). Отже, даний симптом використовується для диференціальної діагностики запальних захворювань сім’яної залози (орхіт і епідидиміт) із перекрутом яєчка.
Складнощі діагностики в дітей до року виникають тому, що клінічні прояви перекруту яєчка виражені слабше. Більш характерне занепокоєння дитини, що може бути пов’язане з іншими захворюваннями і може ввести в оману при постановці правильного діагнозу.
Перекрут яєчка в новонароджених має своєрідні клінічні прояви. Перекрут яєчка в новонароджених правильніше відносити до істинного перекруту сім’яного канатика (від зовнішнього пахового кільця вниз) або до екстравагінального перекруту яєчка. Екстравагінальний заворот виникає у зв’язку з ослабленням або відсутністю з’єднання тканини гонад з мошонкою [5, 25].
Можливий внутрішньоутробний перекрут яєчка. У цьому випадку безпосередньо після народження в одній половині мошонки визначається щільне безболісне утворення. Мошонка помірно набрякла й гіперемована. Оскільки внутрішньоутробний заворот яєчка відбувається рано, у результаті запального процесу некротично змінене яєчко спаюється з тканинами мошонки. Слід зазначити, що перекрут яєчка в новонароджених може бути причиною синдрому «зникаючого яєчка», який проявляється як крипторхізм у дітей у старшому віці [4, 7].
У дітей до 3 років переважає варіант перекруту яєчка разом з його оболонками (екстравагінальна форма). Цьому сприяє рихлість зрощення оболонок між собою і особливості будови пахового каналу, який у ранньому препубертаті короткий і широкий, має прямий напрямок [34].
Виникнення даного виду ПЯ в перинатальному періоді свідчить про наявність специфічних анатомічних зв’язків між яєчками та їх оболонками, що відрізняються від таких у дітей більш старшого віку, для яких більш характерний інтравагінальний тип ПЯ. При оперативному лікуванні екстравагінального перекруту яєчка після розтину шкіри й м’ясистої оболонки в рані виявляється конгломерат тканин, що складно піддається гістологічному диференціюванню, з ознаками крововиливів і некрозу, у структуру якого входять відділи мошонки та інші оболонки сім’яної залози [2, 23, 24].
Понад півстоліття тому встановлено, що погіршення кровообігу по яєчковій артерії, що приводить до ішемії яєчок, викликає зниження їх маси й діаметра, пригнічення сперматогенезу, підвищення вмісту в крові гонадотропінів і зниження концентрації тестостерону. В.А. Бичковим і співавт. (2006) проведено аналіз показників спермограми в чоловіків віком від 18 до 25 років, які перенесли у дитинстві операції з приводу перекруту яєчка. Дослідження показало, що кількість сперматозоїдів мала тенденцію до зниження й корелювала з тривалістю ішемії [5, 30].
Важливу роль у діагностиці перекруту яєчка й диференціальній діагностиці даного патологічного стану з іншими причинами, що викликають синдром гострої мошонки, відіграє ультразвукове дослідження (УЗД). Ультразвуковими ознаками екстравагінального перекруту є збільшення розмірів яєчка, гетерогенність його структури, гідроцеле на стороні поразки, збільшення товщини стінки мошонки й різке ослаблення або відсутність внутрішньоорганного тестикулярного кровообігу. Існує думка, що в дітей у діагностиці порушень кровообігу в яєчку більшою чутливістю відзначається режим енергетичного доплера, ніж дуплексне сканування кольорового режиму. У своєму дослідженні R.A. Barth, L.D. Shortliffe (1997) при використанні режиму енергетичного доплера виявили тестикулярний кровообігу 97 %, у той час як колірний режим дозволив виявити його лише у 88 % випадків. Дуплексне допплерівське сканування з поєднаним використанням як кольорового, так і енергетичного режимів підвищує чутливість методу до 100 % [11, 12, 16, 31].
При використанні як критерію діагностики перекруту яєчка відсутності тестикулярного кровообігу чутливість допплерографічних досліджень становить 86 %, а специфічність — 100 %. Ультразвукова картина перекруту яєчка залежить від тривалості патологічного процесу й ступеня ротації сім’яного канатика. Сірошкальна ехографія не дає повної картини в діагностиці перекруту яєчка, і часто за наявності у хворого даного захворювання ехографічна картина в сірошкальному режимі виявляється нормальною. Через 4–6 годин з моменту виникнення перекруту при сонографії виявляють збільшення розмірів яєчка, зниження його ехогенності. Через 24 години з моменту захворювання в паренхімі яєчка з’являються гетерогенні ехоструктури, обумов–лені крововиливами й інфарктами. Виявлення нормальної ехогенності паренхіми яєчка при його перекруті підвищує шанси на збереження життєздатності яєчка за умови своєчасного лікування.
М.І. Пиков із співавт. (2005) пропонують розподілити ультразвукові ознаки перекруту яєчка на неспецифічні та специфічні. До неспецифічних симптомів слід віднести ультразвукові симптоми, що супроводжують практично всі гострі захворювання яєчка: потовщення, шаруватість, гіперваскуляризацію стінки мошонки, скупчення вільної рідини в порожнині власної вагінальної оболонки яєчка. Дослідники відзначають, що ці зміни більш виражені при тривалості перекруту понад 24 години. Часто виявляється порушення взаєморозташування вмісту мошонки — яєчко може бути повернуте горизонтально щодо своєї поздовжньої осі, підтягнуте догори, придаток яєчка може бути виявлений у нетиповому місці. До специфічних ультразвукових ознак перекруту яєчка відносять ішемічні порушення в тканині яєчка, а також зміни з боку сім’яного канатика. Може спостерігатися гіперваскуляризація стінки мошонки, що супроводжується відсутністю тестикулярного кровообігу [5, 23, 31].
Ряд авторів рекомендують поряд з оглядом відділів мошонки проведення дослідження сім’яного канатика. У проспективному дослідженні C. Baud зі співавт. (1998) спіральний перекрут сім’яного канатика у зовнішньому паховому кільці був виявлений у 61 % випадків. Перекрут викликає різку зміну напрямку ходу, розміру й форми сім’яного канатика дистальніше від місця ротації. При сонографії нижче від рівня перекруту сім’яний канатик візуалізується як округла або овальна гомогенна маса, розташована поруч з яєчком, з наявністю або відсутністю у даному утворенні кровообігу [21, 22].
J.D. Arce зі співавт. (2002) наголошують на необхідності ультразвукового дослідження сім’яного канатика в усіх хворих з підозрою на перекрут, особливо у випадках виявлення тестикулярного кровообігу [5, 35].
Особливу проблему становить діагностика неповного перекруту яєчка. При даному виді ротації яєчка діагностичні можливості допплерографічних досліджень не встановлені. Виявлення кровообігу в паренхімі яєчка не виключає перекрут сім’яного канатика. При наявності неповного перекруту D. Prando вказує на можливість виявлення кровообігу, особливо в середостінні яєчка [6, 36].
З урахуванням сказаного визначається мета проведення УЗД при синдромі гострої мошонки: отримання й оцінка сонографічних даних, що асоціюються з морфологічним стереотипом конкретного патологічного стану. Дані ехографії зіставляються з наявністю й ступенем вираженості досліджуваного синдрому, з фазами морфосудинних змін, що характерні для конкретного динамічного патологічного стереотипу, тобто з проявами патоморфогенезу. Саме ці асоціації дозволяють позначити так звану ехографічну семіотику патологічного стану на момент дослідження та прогнозувати його розвиток з виділенням домінуючих змін, що визначають прогноз для органа й щодо пацієнта в цілому [5, 24].
Ехографічний стереотип гострого запалення є таким.
Фаза інфільтрації. Відрізняється транзиторним підвищенням ехогенності залучених до процесу тканин, що обумовлює їх лейкоцитарну запальну інфільтрацію. Ознака визначається у всіх випадках гострого запалення яєчка та його оболонок. Як правило, саме процес запальної інфільтрації є причиною спотворення рисунка візуалізації структур. Другим вірогідним симптомом гострого запалення є ознаки набряку тканин. Вони виражаються потовщенням тією чи іншою мірою оболонок яєчка, іноді шкіри мошонки.
Фаза ексудації. Вірогідною ехографічною ознакою цієї фази є поява гіпоехогенних фокусів у ділянках тканин з проявами найбільш вираженої інфільтрації. Ці фокуси неправильної форми, розмірами спочатку не більше ніж 13 мм, асоціюються із запальною ексудацією в тканинах різних тестикулярних елементів (придатка яєчка або паренхіми тестикули).
Гнійно-деструктивна фаза. Вірогідними ехографічними проявами фази визначено анехогенні ділянки різних розмірів і форми з тенденцією до формування перифокальних валиків підвищеної ехогенності (стінки вогнища деструкції, обумовлені запальним лізисом тканин, конкретних тканинних елементів).
Репаративна фаза (фаза тканинної проліферації). Початок розвитку репаративної фази завжди має дві ознаки. По-перше, відсутні ознаки подальшого розвитку запальних проявів у досліджуваному органі або ділянці тканини. По-друге, відзначається регрес цих проявів. Результати репаративної фази завжди залежать від того, на якому етапі запального процесу вона почала свій розвиток. Так, набряково-інфільтративні прояви протягом 3–10 діб зазнають у результаті оборотного розвитку з повним відновленням рисунка тканинних текстур. Майже в усіх випадках аналогічним чином закінчується гостре ексудативне запалення [34].
Сцинтиграфія яєчок з Tc-99m пертехнетатом за своєю діагностичною значущістю є порівнянною з допплерографічним дослідженням. Перевагою методу є швидкість виконання та висока точність із чутливістю, що наближається до 100 %. Основна діагностична ознака перекруту яєчка при виконанні даного дослідження — зменшення припливу артеріальної крові до яєчка й виявлення в паренхімі яєчка ділянок зі зниженням накопичення радіофармпрепаратів. Однак виявлення «холодних» вогнищ не є патогномонічним лише для перекруту яєчка, а може бути пов’язане з наявністю інших захворювань, що знижує специфічність дослідження [5, 24].
Використання сцинтиграфії дозволяє відрізнити перекрут яєчка від гострих запальних захворювань сім’яної залози з чутливістю і специфічністю понад 95 % за умови, що дослідження виконано протягом першої доби захворювання. У разі вчасно не розпізнаного перекруту при виконанні сцинтиграфії може бути виявлено посилення кровообігу по периферії яєчка, що обумовлено припливом крові в мошонку зі статевої артерії. Появу даної сцинтиграфічної ознаки в паренхіматозній фазі дослідження називають симптомом «оправи», «кільця», «ока бика» тощо. Виявлення даного симптому можливе вже протягом перших 7 годин з моменту виникнення перекруту, однак цей симптом спостерігається й після закінчення доби. Раніше ця ознака вважалася патогномонічною саме для перекруту яєчка, проте згодом було встановлено, що подібну сцинтиграфічну картину можна виявити при гнійному епідидимоорхіті з формуванням абсцесу, гематоми яєчка, гематоцеле, пухлини яєчка в стадії некрозу. Іншою сцинтиграфічною ознакою перекруту яєчка є симптом «обрубка» (амер. nubbinsign) — різке зниження перфузії через яєчкову артерію й артерію сім’явивідної протоки [3, 5].
Специфічна сцинтиграфічна картина, виявлення симптомів «оправи» й «обрубка» пов’язані з особливостями кровопостачання яєчка, придатка й мошонки: при перекруті яєчка кровопостачання мошонки практично не страждає, оскільки артеріальні стовбури, що беруть участь у кровопостачанні мошонки, не проходять у сім’яному канатику [5, 10, 31, 33].
Оскільки перекрут яєчка призводить до інтерстиціального крововиливу й інфаркту внаслідок венозної оклюзії, при магнітно-резонансній томографії (МРТ) яєчка може виявлятися крововилив і набряк у паренхіму яєчка й придаток. Відзначається тенденція до зменшення ураженого яєчка, але придаток, як правило, збільшений і неоднорідний, що нагадує епідидиміт. Ключовою знахідкою при МРТ вважається виявлення перекрученої частини сім’яного канатика [4, 33].
Ю.Н. Болотов, С.В. Мінаев, А.Е. Альберт, А.С. Корольков (2011) запропонували лікувально-діагностичний алгоритм (3-блокова структура), який заснований на послідовній оцінці результатів клінічного й ультразвукового обстеження дітей з гострими болями в мошонці відповідно до їх чутливості й специфічності. У I блоці проводиться оцінка найважливіших анамнестичних відомостей. У II блоці розглядається стан локального статусу. У III блоці проводиться оцінка ультразвукових симптомів основних захворювань, що становлять синдром гострої мошонки. Основною й постійною ознакою гострих захворювань яєчка є гострий біль у мошонці. Якщо до моменту надходження мошонка була не змінена, то діагностика ґрунтується виключно на даних локального статусу. При появі набряку та гіперемії мошонки обов’язково оцінюються найважливіші анамнестичні та клінічні дані. Поєднання трьох і більше ознак (гострий початок, інтенсивні болі, нудота/блювання, тривалість клінічних проявів менше від 6 годин від початку захворювання, вік 0–3 роки і 12–16 років) з високою часткою ймовірності вказує на перекрут яєчка. Ультразвукова діагностика проводилася у випадках, коли клінічні симптоми виключали заворот гонади або були сумнівними [18].
У разі підтвердженого завороту яєчка або неможливості його виключення наявними діагностичними методами операція повинна бути проведена так швидко, як тільки можливо. Головною її метою є ліквідація торсії й відновлення перфузії в ішемізованій гонаді. Ці положення загальноприйняті й не дискутуються. Останніми роками в лікуванні завороту яєчка з’являється значна кількість нових тенденцій — пропонують операції, спрямовані на профілактику рецидиву торсії як страждаючої, так і контралатеральної гонади. Проводиться вивчення імунного статусу гонад і його впливу на репродуктивну функцію. Пропонується протезування яєчка з метою отримання прийнятного естетичного результату орхектомії. Доведено, що успішність лікування завороту яєчка визначається двома основними факторами — ступенем торсії й термінами початку лікування. До цього часу немає загальноприйнятого об’єктивного критерію, що дозволяв би прийняти рішення про збереження або видалення гонади в момент первинного хірургічного втручання [9].
Прагнення зберегти гонаду будь-якою ціною часто призводить до гіподіагностики некрозу органа, повторного хірургічного втручання, в низці випадків — до формування в пацієнта антиспермального автоімунітету. Прагнення уникнути названих ускладнень може привести до невиправданого видалення органа, коли не вичерпані ресурси його анатомічного й функціонального збереження [29].
В.А. Бичков зі співавт. (2006) рекомендують вдаватися до розтину білкової оболонки яєчка. Розтин, що приводить до кровотечі, дозволяє зробити операцію, яка збереже орган, відсутність кровотечі вказує на необхідність органовидаляючої операції. Якщо яєчко визнано життєздатним, то рекомендується проведення орхіпексії. Незважаючи на фіксацію яєчка в порожнині мошонки, у майбутньому не виключається його повторний перекрут, про що є повідомлення в літературі. Основна причина цього — використання при орхіпексії шовного матеріалу, що розсмоктується. У той же час Y. Mor із співавт. (2006) відзначають, що при орхіпексії поліпропіленовою хірургічною ниткою також не виключена можливість повторного перекруту яєчка [5, 32].
Як показали дослідження Д.Н. Щедрова (2009), залишення яєчка при сумнівній життєздатності майже завжди призводить до повторної ревізії через 1–4 доби. Показанням до неї є погіршення місцевої симптоматики, показників УЗД і допплерографії в динаміці аж до припинення фіксації кровообігу в гонаді. 91 % повторних ревізій закінчуються відстроченою орхектомією. Збереження гонади при термінах завороту понад 36 годин і/або ступеня понад 360 градусів у переважній кількості випадків недоцільне й продиктоване суб’єктивними факторами, що впливають на прийняття рішення хірургом. Отже, залишення яєчка в крайньому ступені ішемії при первинній ревізії призводить до відстроченого видалення в менш вигідних умовах або вираженої атрофії, автоімунної реакції та функціональної неповноцінності, змушуючи в кінцевому підсумку виконувати орхектомію планово через значний час. Термін захворювання 18–24 години і ступінь завороту 270–360 градусів є граничними критеріями, що дозволяють уникнути грубих атрофічних змін яєчка у віддаленому періоді [27, 32].
Іншим дискутабельним питанням є необхідність профілактичної орхіпексії на контралатеральній стороні. Аномалія розвитку, що створює передумови до перекруту яєчка, може бути двосторонньою. Тому більшість фахівців рекомендують профілактичну орхіпексію контралатерального яєчка. C. Bolln зі співавт. (2006) відповідно до результатів анкетування дитячих хірургів Великої Британії та Ірландії вказують, що 95 % фахівців рутинно проводять орхіпексії на контралатеральної стороні. Крім того, немає переконливих свідчень, що профілактична орхіпексія може стати причиною погіршення функціонального стану яєчка [1, 32].
I. Pearce з співавт. (2002) сформулювали такі принципи хірургічного лікування перекруту яєчка:
— при перекруті яєчка повинна бути виконана двостороння орхіпексія;
— фіксація яєчка в порожнині мошонки повин–на виконуватися ниткою, що не розсмоктується, у трьох точках;
— під час орхіпексії необхідно виконати видалення апендикса яєчка;
— операція Жабуле — Вінкельмана при орхіпексії не має принципового значення;
— орхіпексія недоцільна при операціях на мошонці, що виконуються не з приводу перекруту яєчка [8, 32].
I. Shergill (2002), який опонує вищезазначеному автору, вважає за доцільне використання безшовних методів фіксації. На його погляд, накладення швів порушує гематотестикулярний бар’єр, уможливлює розвиток імунної безплідності. Крім того, накладення швів хірургічними нитками, які не розсмоктуються, може стати причиною формування мікроабсцесів і гранульом, а це може призводити до хронічного болю в мошонці. Вивертання вагінальної оболонки, подібне до того, що виконується при операції Жабуле — Вінкельмана, забезпечує задовільну адгезію, що запобігає розвитку повторних перекрутів. A.M. De Vylder з співавт. (2006) методику Жабуле — Вінкельмана вважає операцією вибору при орхіпексії. Альтернативою цього методу є операція Shoemaker, коли між шкірою мошонки й м’ясистої оболонкою створюється ложе для яєчка [32].
Віддалені результати оперативних втручань та лікування перекруту яєчка оцінюють за концентрацією в плазмі крові фолікулостимулюючого, лютеїнізуючого гормонів і тестостерону, показниками спермограми, проводять динамічний ультразвуковий моніторинг [32].
Отже, проблема діагностики та лікування перекруту яєчка в дітей далека від свого вирішення й потребує подальшого вивчення та розробки алгоритму як щодо неінвазійної діагностики й спрямованої патогенетичної терапії, так і щодо показань до орхіпексії. Важлива роль в цьому відводиться розробці способу прогнозування перебігу та результату лікування даного захворювання в дітей.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.
Інформація про внесок кожного автора
Веселий С.В. — концепція і дизайн дослідження.
Юдін О.І. — збір та обробка матеріалів.
Веселий М.Ю. — аналіз отриманих даних, написання тексту.
Список литературы
1. Минаев С.В. Перекрут яичка у ребенка 1 года жизни / Минаев С.В., Болотов Ю.Н., Альберт А.Э., Прислегина Д.А., Бутко М.В. // Медицинский вестник Северного Кавказа. — 2011. — Т. 23, № 3. — С. 112-114.
2. Теоретические и прикладные аспекты современной науки: сборник научных трудов по материалам III Международной научно-практической конференции 30 сентября 2014 г.: в 5 ч. / Под общ. ред. М.Г. Петровой. — Белгород: ИП Петрова М.Г., 2014. — Часть II. — С. 98-102.
3. Насникова И.Ю. Ультразвуковая диагностика заболеваний мошонки. Часть 2. Аномалии яичек, кисты, гидроцеле, перекрут яичка, варикоцеле / Насникова И.Ю., Маркина Н.Ю., Кислякова М.В., Милехин А.П., Алферов С.М., Грибунов Ю.П. // Медицинская визуализация. — 2006. — № 1. — С. 69-73.
4. Чураянц В.В. Магнитно-резонансная диагностика заболеваний органов мошонки / Чураянц В.В., Ковалев В.А., Королева С.В. // Медицинская визуализация. — 2006. — № 1. — С. 90-97.
5. Белый Л.Е. Invertedtestis: pathogenesis, diagnostics, treatment / Белый Л.Е. // Сибирское медицинское обозрение. — 2011. — № 2(68). — С. 11-17.
6. Prando D. Torsion of spermatic cord: the man gray-scale and Doppler sonographic signs / Prando D. // Abdom. Imaging. — 2009. — Vol. 34, № 5. — P. 648-661.
7. Мигель А.В. Острые заболевания яичек у детей, тактика ведения больных и результаты лечения / Мигель А.В., Шанцын В.В., Мелихова И.С., Карпов Г.В., Ермолаева Т.А. // Тольяттинский медицинский консилиум. — 2014. — № 3–4. — С. 115-121.
8. Щедров Д.Н. Хирургическая тактика при завороте яичка у детей / Щедров Д.Н. // Урологические ведомости. — 2015. — Т. 5, № 2. — С. 20-24.
9. Болотов Ю.Н. Оценка эффективности лечебно-диагностического алгоритма при острых заболеваниях яичка у детей / Болотов Ю.Н., Минаев С.В., Альберт А.Э., Корольков А.С. // Медицинский вестник Северного Кавказа. — 2012. — Т. 27, № 3. — С. 53-56.
10. Артюхин А.А. Анатомо-физиологические и клинические аспекты особенностей артериальной системы яичка / Артюхин А.А. // Российский медико-биологический вестник им. академика И.П. Павлова. — 2004. — № 1–2. — С. 41-53.
11. Юсуфов А.А. Ультразвуковое исследование при острых заболеваниях органов мошонки / Юсуфов А.А., Румянцева Г.Н., Пыков М.И. // Вестник Российского научного центра рентгенорадиологии Минздрава России. — 2011. — Т. 2, № 11. — С. 5.
12. Ольхова Е.Б. Ультразвуковая диагностика перекрута яичка у новорожденных / Ольхова Е.Б., Юткина М.С. // Радиология — практика. — 2015. — № 2. — С. 14-22.
13. Белый Л.Е. Этиология и анатомические предпосылки развития перекрута яичка / Белый Л.Е. // Теоретические и прикладные аспекты современной науки. — 2014. — № 2–3. — С. 98-101.
14. Окулов А.Б. Мозаицизм у больного с парциальной дисгенезией гонад и проксимальной гипоспадией / Окулов А.Б., Володько Е., Аникиев А.В., Соколов Ю.Ю. // Педиатрия. Журнал им. Г.Н. Сперанского. — 2016. — Т. 95, № 6. — С. 213-215.
15. Ольхова Е.Б. Ультразвуковая диагностика различных вариантов заворотов внутренних органов в детском возрасте / Ольхова Е.Б., Кирсанов А.С., Юткина М.С., Аллахвердиев И.С., Вилесов А.В. // Радиология — практика. — 2015. — № 4. — С. 28-39.
16. Ольхова Е.Б. Ультразвуковая диагностика перекрута яичка у новорожденных / Ольхова Е.Б., Юткина М.С. // Радиология — практика. — 2015. — № 2. — С. 14-22.
17. Крапивина И.П. Внутриутробный перекрут яичек у новорожденных / Крапивина И.П., Турабов И.А. // Вестник Российского государственного медицинского университета. — 2010. — № S3. — С. 26.
18. Аврасин А.Л., Румянцева Г.Н., Карташев В.Н., Чимегне Ж. Патент на изобретение RUS 2231306 24.12.2002.
19. Комарова С.Ю. Особенности консервативной и оперативной тактики при перекруте яичка / Комарова С.Ю., Цап Н.А., Чукреев В.И. // Детская хирургия. — 2016. — Т. 20, № 4. — С. 185-188.
20. Файзулоев Д.А. Отдаленные результаты хирургического лечения и наблюдения детей с перекрутом яичка / Файзулоев Д.А., Шерназаров И.Б., Ахмедов Р.Ш. // Вестник Авиценны. — 2009. — № 3. — С. 43-47.
21. Болотов Ю.Н. Острые заболевания яичка у детей: Практическое руководство / Ю.Н. Болотов, С.В. Минаев. — М.: НИЦ ИНФРА-М, 2014. — 107 с
22. Давидов М.И. Острые заболевания органов мошонки нетравматического генеза у детей школьного возраста / Давидов М.И., Дябкина О.В. // Медицинский альманах. — 2016. — № 2(42). — С. 87-90.
23. Белый Л.Е. Перекрут яичка: патогенез, диагностика, лечение / Белый Л.Е., Коньшин И.И. // Врач скорой помощи. — 2011. — № 3. — С. 31-34.
24. Эргашев Н.Ш. Диагностика и тактика лечения при синдроме отечной мошонки у детей / Эргашев Н.Ш., Хакимов Т.П. // Детская хирургия. — 2010. — № 3. — С. 23-26.
25. Свешников К.А. Синдром «острой мошонки» / Свешников К.А., Якушев Д.Б. // Справочник фельдшера и акушерки. — 2016. — № 9. — С. 39-44.
26. Рыбальченко И.Г. Клинико-диагностические параллели недугов, сопровождающихся синдромом увеличенной и отечной мошонки и пахово-мошоночной области у новорожденных детей / Рыбальченко И.Г. // Современная педиатрия. — 2015. — № 3(67). — С. 59.
27. Минакова А.Б. Заболевания мошонки у детей / Минакова А.Б., Погребняк И.А., Сахаревич Е.М. // Вестник Российского государственного медицинского университета. — 2006. — № 2. — С. 255-256.
28. Карташев В.Н. Профилактика инфертильности у пациентов, перенесших в детстве хирургические заболевания органов репродуктивной системы: Автореф. дис… на соискание ученой степени доктора медицинских наук / ГОУВПО «Тверская государственная медицинская академия». — Тверь, 2009.
29. Григорьева М.В. Острые заболевания и травма органов мошонки у детей / Григорьева М.В., Гасанова Э.Н., Сонина М.И., Саруханян О.О., Ахадов Т.А. // Медицинский алфавит. — 2014. — Т. 1, № 5. — С. 58-60.
30. Бычков В.А. Отдаленные результаты хирургического лечения острых заболеваний яичек у детей / Бычков В.А., Кирпатовский И.Д., Воронюк Г.М. и др. // Трудный пациент. — 2006. — Т. 6, № 4. — С. 31-36.
31. Пыков М.И. Новые аспекты эхографической семиотики перекрута яичка. / Пыков М.И., Лаврова Т.В., Григорьева М.В. // Ультразвуковая и функциональная диагностика. — 2005. — № 3. — С. 41-46.
32. Делягин В.М. Ультразвуковые исследования при патологии органов мошонки / Делягин В.М., Тарусин Д.И., Уразбагамбетов А. // Репродуктивное здоровье детей и подростков. — 2014. — № 3(56). — С. 61-69.
33. Быковский В.А. Эхографическая оценка острой патологии органов мошонки / Быковский В.А. // Вестник Медицинского стоматологического института. — 2008. — № 4. — С. 60-69.
34. Cumming D.C., Hyndman C.W., Deacon J.S. Intrauterine testicular torsion: not an emergency // Urology. — 1979. — Vol. 14, № 6. — P. 603-604.
35. Arce J.D., Cortes M., Vargas J.C. Sonographic diagnosis of acute cord torsion. Rotation of the cord: a key to the diagnosis // Pediatr. Radiol. — 2002. — Vol. 32, № 7. — P. 485-491.
36. Prando D. Torsion of spermatic cord: the man gray-scale and Doppler sonographic signs // Abdom. Imaging. — 2009. — Vol. 34, № 5. — P. 648-661.
37. Mor Y., Pinthus J.H., Nadu A. Testicular fization following torsion of the spermatic cord-does it guarantee preventiob of recurrent torsion events // J. Urol. — 2006. — Vol. 175, № 1. — P. 171-173.
38. Bolln C. Operative management of testicular torsion: Current practice within the UK and Ireland // J. Pediatr. Urol. — 2006. — Vol. 2, № 3. — P. 190-193.