Журнал «» №4 (60), 2018
Вернуться к номеру
Класифікація та стандарти надання медичної допомоги хворим на артеріальну гіпертензію Асоціації кардіологів України
Рубрики: Кардиология
Разделы: Справочник специалиста
Версия для печати
Робоча група Асоціації кардіологів України «Артеріальна гіпертензія»
Склад:
Ю.М. Сіренко (Київ) — модератор
Л.А. Міщенко (Київ) — модератор
Л.М. Єна (Київ)
С.М. Коваль (Харків)
Г.Д. Радченко (Київ)
О.Л. Рековець (Київ)
Автори-укладачі: Ю.М. Сіренко, Л.А. Міщенко, Г.Д. Радченко, О.Г. Купчинська, О.Л. Рековець, С.М. Кушнір
Класифікація артеріальної гіпертензії
Артеріальна гіпертензія (АГ) — це постійно підвищений систолічний (САТ) та/або діастолічний (ДАТ) артеріальний тиск (АТ).
Гіпертонічна хвороба (есенціальна гіпертензія або первинна гіпертензія) — це підвищений АТ за відсутності очевидної причини його підвищення.
Вторинна гіпертензія (симптоматична) — це гіпертензія, причина якої може бути виявлена.
Термінологія: термін «есенціальна гіпертензія» відображає застарілі поняття про підвищення АТ як важливий компенсаторний механізм, спрямований на підтримання адекватної перфузії тканин (есенціальна — англ. essential — «необхідна, важлива»). Більш прийнятним, на думку провідних зарубіжних фахівців, є термін «первинна АГ». В Україні традиційно застосовується термін «гіпертонічна хвороба», що більш точно, ніж поняття «есенціальна гіпертензія», відображає суть цього клінічного стану (табл. 1).
Згідно із цією класифікацією, АГ являє собою підвищення САТ до 140 мм рт.ст. і вище та/або ДАТ до 90 мм рт.ст. і вище, якщо таке підвищення є стабільним, тобто підтверджується при повторних вимірюваннях АТ (не менше ніж 2–3 рази в різні дні протягом 4 тиж.).
Вимірювання АТ на прийомі в лікаря (так званий офісний АТ) до сьогодні залишається найпоширенішим методом діагностики АГ. Проте все більшого застосування набуває вимірювання АТ поза межами медичних закладів, які часто називають позаофісними або амбулаторними вимірюваннями — це добове (амбулаторне) моніторування АТ та домашнє моніторування АТ. Ці дві методики також використовуються для діагностики АГ (табл. 2).
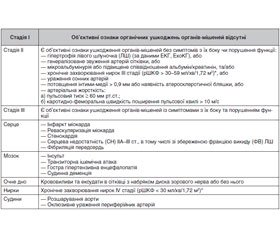
Класифікація АГ за рівнем АТ вказує на ступінь його підвищення (не на стадію захворювання). Для встановлення стадії АГ застосовується класифікація за ураженням органів-мішеней (табл. 3).
Формулювання та кодування діагнозу
В Україні Міжнародна класифікація хвороб 10-го перегляду (МКХ-10) (ВООЗ, Женева, 1995) для статистичного кодування хвороб застосовується з 01.01.1999 р.
(Наказ МОЗ України від 08.10.1998 р. № 297). Згід-но із цією класифікацією хвороби системи кровообігу відносять до класу ІХ. Хвороби, що характеризуються підвищеним АТ, мають коди І10–І15. При цьому до рубрики І10 включено такі поняття/уточнення АГ: гіпертонічна хвороба, есенціальна, первинна, системна, доброякісна, злоякісна АГ. Слід зауважити, що при кодуванні гіпертонічної хвороби слід звертати увагу на наявність ознак ураження органів-мішеней, зокрема серця та нирок, з урахуванням наявності порушення їх функції. Так, гіпертонічна хвороба з переважним ураженням серця має код I11; із переважним ураженням серця із (застійною) СН — код І11.0, із переважним ураженням серця без застійної СН — код І11.9. Гіпертонічна хвороба з переважним ураженням нирок — код І12; за наявності ниркової недостатності застосовують код І12.0, за відсутності ознак ниркової недостатності — І12.9. Гіпертонічна хвороба з переважним ураженням серця та нирок має код І13. Якщо при цьому є ознаки застійної СН застосовують код І13.0, ниркової недостатності — код І13.1, застійної СН та ниркової недостатності — код І13.2. Якщо немає інформації щодо наявності серцевої та/або ниркової недостатності при гіпертонічній хворобі з ураженням серця та нирок, застосовують код І13.9 (гіпертонічна хвороба з переважним ураженням серця та нирок неуточнена).
Терміну «гіпертензивне ураження серця» відповідають ознаки наявності гіпертрофії або гіпертензивного ремоделювання ЛШ за даними дослідження ЕхоКГ (підвищення індексу маси міокарда ЛШ (ІММЛШ), потовщення стінок та/або збільшення порожнини ЛШ, збільшення співвідношення товщини стінок до кінцево-діастолічного розміру порожнини ЛШ) або ознаки гіпертрофії ЛШ за даними ЕКГ чи рентгенологічного дослідження.
Терміну «застійна СН» відповідає наявність клінічно вираженої СН (від ІІА стадії за класифікацією Стражеска М.Д. — Василенка В.Х. та робочою класифікацією Українського наукового товариства кардіологів).
Терміну «гіпертензивне ураження нирок» відповідає зниження ШКФ ≤ 60 мл/хв/1,73 м2 та/або збільшення екскреції альбуміну (≥ 30 мг/добу). Ниркову недостатність констатують за умови зниження ШКФ < 15 мл/хв/1,73 м2.
Вторинні (симптоматичні) АГ відносять до рубрики І15. Реноваскулярна АГ має код І15.0; АГ нефрогенного генезу (пов’язана з іншими захворюваннями нирок, наприклад пієлонефритом, гломерулонефритом та ін.) — І15.1; АГ ендокринного ґенезу (обумовлена ендокринними порушеннями) — І15.2; вторинні АГ іншого походження (наприклад, гемодинамічні — при коарктації аорти, недостатності аортального клапана; нейрогенні — при захворюваннях або травмах головного або спинного мозку; екзогенні — при отруєннях свинцем, талієм та ін.) — І15.8; вторинна АГ неуточнена має код І15.9.
Якщо АГ є супутнім захворюванням щодо ІХС або цереброваскулярних хвороб (ЦВХ) чи основним діагнозом за наявності супутньої ІХС (коди І20–І25) або ЦВХ (коди І60–І69), кодується ішемічна хвороба серця (ІХС) чи ЦВХ і до коду додається п’ятий знак — підрубрика 7, що вказує на наявність у пацієнта АГ. За наявності АГ підрубрика 7 (п’ятим знаком) додається до будь-якого діагнозу з кодами І20–І25 та І60–І69. Наприклад, «гострий субендокардіальний інфаркт міокарда (ІМ)» за наявності АГ має код І21.4.7; «наслідки інфаркту мозку» за наявності АГ — І69.3.7.
Якщо АГ є супутнім захворюванням у пацієнта з транзиторною ішемічною атакою (код G45) або захворюваннями артерій чи артеріол (І70–І78), в амбулаторній практиці заповнюють два статистичні талони: один — на транзиторну ішемічну атаку, другий — на АГ (гіпертонічну хворобу або симптоматичну АГ — відповідно до діагнозу). При кодуванні діагнозу в умовах стаціонару кодується лише основне захворювання. Наприклад, якщо пацієнт перебував у стаціонарі з основним діагнозом «транзиторна ішемічна атака» — застосовують код G45; якщо з основним діагнозом «артеріальна гіпертензія» (табл. 4, приклад 8), а транзиторна ішемічна атака є ускладненням основного захворювання — застосовують код І10 (або інший за наявності ураження серця та нирок).
При атеросклерозі ниркових артерій і за наявності вазоренальної АГ в амбулаторних умовах заповнюють два статистичні талони з кодами І70.1 та І15.0. При кодуванні цього діагнозу в умовах стаціонару у формі № 066/о кодують лише одне захворювання — основне (І70.1 або І15.0), з приводу якого пацієнт перебував на лікуванні (патологія судин або симптоматична АГ).
Якщо ЦВХ (коди І60–І69) спостерігаються в пацієнта з вторинною АГ — в амбулаторних умовах заповнюють два статистичні талони: один — на ЦВХ, другий — на симптоматичну АГ. В умовах стаціонару у формі № 066/о кодують лише основне захворювання (приклади 10 та 15, табл. 4). Якщо пацієнт перебував у стаціонарі з приводу вторинної АГ, а залишкові явища порушення мозкового кровообігу є її ускладненням (приклад 10, табл. 4), застосовують код відповідної симптоматичної АГ. Якщо пацієнт перебував у стаціонарі з приводу ЦВХ, а симптоматична АГ є супутньою патологією (приклад 15, табл. 4), у формі № 066/о кодують відповідну ЦВХ (рубрики І60–І69). У цьому разі (за наявності супутньої симптоматичної АГ) підрубрика 7 п’ятим знаком не вказується.
Клінічний протокол надання медичної допомоги пацієнтам із гіпертонічною хворобою (есенціальною АГ)
Стратифікація серцево-судинного ризику в пацієнтів з АГ
Максимально корисною є стратегія, що базується на визначенні загального ризику. Під останнім розуміють той ризик ускладнень, який має даний хворий внаслідок підвищення АТ та за наявності супутніх серцево-судинних захворювань (ССЗ), ураження органів-мішеней та основних факторів ризику (ФР), наведених нижче.
Фактори (крім АТ), що застосовують для стратифікації загального серцево-судинного ризику
Демографічні або лабораторні параметри:
— чоловіча стать;
— вік (у чоловіків ≥ 55 років, у жінок ≥ 65 років);
— тютюнопаління поточне або в анамнезі;
— дисліпідемія: загальний холестерин (ХС) > 4,9 ммоль/л, або ХС ліпопротеїнів низької щільності (ЛПНЩ) > 3,0 ммоль/л, або ХС ліпопротеїнів високої щільності (ЛПВЩ): чоловіки < 1,0 ммоль/л, жінки < 1,2 ммоль/л, рівень тригліцериду (ТГ) > 1,7 ммоль/л;
— глюкоза в плазмі крові натще 5,6–6,9 ммоль/л (102–125 мг/дл);
— порушення толерантності до глюкози;
— цукровий діабет;
— надмірна маса тіла (індекс маси тіла ≥ 25 кг/м2) або ожиріння (індекс маси тіла ≥ 30 кг/м2);
— абдомінальне ожиріння (окружність талії > 102 см у чоловіків і > 88 см у жінок);
— сімейний анамнез передчасного розвитку ССЗ (до 55 років у чоловіків, до 65 років у жінок);
— ранній початок менопаузи;
— частота серцевих скорочень у стані спокою > 80 уд/хв.
Пов’язане з АГ асимптомне ураження органів-мішеней:
— артеріальна жорсткість: пульсовий тиск (у пацієнтів похилого віку) ≥ 60 мм рт.ст.;
— каротидно-феморальна швидкість поширення пульсової хвилі > 10 м/с;
— гіпертрофія ЛШ за даними ЕКГ та/або ЕхоКГ (індекс маси ЛШ > 115 г/м2 у чоловіків, > 95 г/м2
у жінок (ІММЛШ = ММЛШ/площа поверхні тіла (г/м2)), або індекс маси ЛШ > 50 г/м2 у чоловіків, > 47 г/м2 у жінок (ІММЛШ – ММЛШ/зріст2 (г/м2)); площу поверхні тіла можна використовувати в пацієнтів із нормальною масою тіла);
— потовщення стінки сонної артерії (товщина комплексу інтима-медіа сонної артерії > 0,9 мм), або наявність атеросклеротичної бляшки при візуалізації;
— гомілко-плечовий індекс < 0,9;
— хронічне захворювання нирок ІІІ стадії (рШКФ > 30–59 мл/хв/1,72 м2)*;
— мікроальбумінурія (30–300 мг/добу) або співвідношення альбумін/креатинін (30–300 мг/г; 3,4–34 мг/ммоль).
Установлене серцево-судинне захворювання або захворювання нирок:
— ішемічний інсульт, геморагічний інсульт, транзиторні ішемічні атаки;
— інфаркт міокарда, стенокардія, коронарна реваскуляризація (черезшкірне первинне коронарне втручання (ЧПКВ) або аортокоронарне шунтування (АКШ));
— серцева недостатність включно зі збереженою ФВ ЛШ;
— хронічне захворювання нирок ІV стадії (рШКФ < 30 мл/хв/1,72 м2*);
— протеїнурія (> 300 мг/добу);
— симптомне ураження периферійних артерій;
— тяжка ретинопатія (геморагії, ексудати, набряк диска зорового нерва);
— фібриляція передсердь на фоні органічного ураження серця.
Примітка: * — ШКФ розрахована за формулою CКD-EPI.
Виділяють чотири групи ризику розвитку серцево-судинних ускладнень:
1. Низький ризик (ризик 1) — мають хворі з АГ 1-го ступеня без факторів ризику. До цієї групи відносять лише жінок, оскільки чоловіча стать сама по собі є фактором ризику серцево-судинних захворювань. Ризик розвитку серцево-судинних захворювань і ускладнень у найближчі 10 років становить 15 %.
2. Помірний ризик (ризик 2) — АГ 1-го ступеня з факторами ризику та АГ 2-го ступеня, не більше 2 факторів ризику або вони відсутні. Немає ураження органів-мішеней і серцево-судинних ускладнень. Ризик їх розвитку в найближчі 10 років становить 15–20 %.
3. Високий ризик (ризик 3) — мають пацієнти з АГ II стадії. До цієї групи відносять також хворих з АГ І стадії за наявності цукрового діабету або високого тиску (АГ 2-го або 3-го ступеня), які не мають ускладнень АГ. Ризик розвитку серцево-судинних ускладнень у найближчі 10 років — більше 20 %.
4. Дуже високий ризик (ризик 4) — пацієнти з АГ III стадії. До цієї групи ризику відносять також хворих з АГ ІІ стадії + цукровий діабет і хворих будь-якої стадії з тяжким ураженням нирок (ШКФ < 30 мл/хв/1,73 м2). Ризик розвитку серцево-судинних ускладнень або смерті в найближчі 10 років перевищує 30 %.
Стандарти діагностики АГ
Обстеження пацієнта з підвищеним АТ проводиться з метою: 1) підтвердження діагнозу АГ; 2) встановлення можливих причин вторинної АГ; 3) стратифікації ризику серцево-судинних ускладнень, виявлення ураження органів-мішеней і супутніх клінічних станів.
Вимірювання АТ
Золотим стандартом скринінгу, діагностики та оцінки ефективності терапії АГ є традиційне вимірювання АТ в умовах медичного закладу (офісне вимірювання АТ).
Правила вимірювання АТ:
— вимірювання АТ починають після 3–5-хвилинного відпочинку пацієнта в положенні сидячи, мінімум 2 вимірювання АТ з інтервалом 1–2 хв (3-тє додаткове — при значній різниці між першими двома вимірюваннями), й обчислюють середнє арифметичне значення. При первинній оцінці пацієнта вимірювання АТ проводять на обох руках і визначають домінантну (рука з вищим рівнем АТ), на якій у подальшому буде вимірюватися АТ;
— для вимірювання АТ використовують манжетки відповідного розміру: стандартна (ширина 12–13 см, довжина 35 см), велика (окружність плеча пацієнта > 32 см) і маленька манжетка (для дітей віком менше 5 років); манжету розміщують посередині плеча на рівні серця, щоб її нижній край знаходився на 2–2,5 см вище ліктьової ямки, а між манжетою і поверхнею плеча проходив палець;
— при використанні аускультативного методу вимірювання АТ визначають І (появу) і V фазу (зникнення) тонів Короткова, які відповідають САТ і ДАТ;
— вимірювання АТ на 1-й та 3-й хвилині після переходу в ортостаз необхідно обов’язково проводити в осіб похилого віку, а також у хворих із цукровим діабетом і в усіх випадках наявності орто-статичної гіпотензії (зниження САТ на 20 мм рт.ст. і більше або ДАТ на 10 мм рт.ст. і більше) або при підозрі на неї.
Важливим доповненням до традиційного офісного є вимірювання АТ поза межами медичного закладу — амбулаторне добове моніторування і домашнє моніторування АТ. Вони надають можливість точніше оцінити рівень АТ на основі оцінки більшої кількості вимірювань в обставинах реального життя пацієнта, а його результати є більш точними предикторами серцево-судинних ускладнень у пацієнтів з АГ. Основними показаннями для амбулаторного добового та домашнього моніторування АТ є підозра на «гіпертензію білого халата», масковану або нічну гіпертензію, гіпотензію, а також значна міжвізитна варіабельність АТ при офісних вимірюваннях і резистентна АГ.
Діагностичні критерії АГ за даними різних типів вимірювання АТ подані в табл. 6.
Оцінка факторів ризику ССЗ: обов’язковим є визначення вмісту у венозній крові глюкози, загального ХС та ТГ, за можливості — ХС ЛПНЩ і ЛПВЩ.
Оцінка ураження органів-мішеней
Серце: ЕКГ є обов’язковою для всіх пацієнтів; додаткові дослідження (ЕхоКГ, навантажувальні тести, холтерівське моніторування ЕКГ) проводяться за показаннями, що визначаються при фізикальному обстеженні та за даними ЕКГ. ЕхоКГ для усіх є бажаною на етапі первинної ланки й обов’язковою на етапі вторинної допомоги.
Артерії: допплерографія сонних і периферичних артерій, визначення швидкості пульсової хвилі та гомілково-плечовий індекс можуть застосовуватися як додаткові дослідження.
Нирки: визначення сироваткового креатиніну і розрахунок ШКФ (кліренсу креатиніну)*, загальний аналіз сечі рекомендовано всім пацієнтам з АГ, за потреби додатково — оцінка екскреції альбуміну із сечею, УЗД нирок.
Примітка: * — електронний калькулятор для розрахунку ШКФ за формулою CKD-EPI на сайті www.kidney.org/professionals/kdoqi/gfr_calculator (або використовувати відповідну програму для смартфону).
Діагностика вторинних АГ
Найчастішими причинами вторинної гіпертензії є ренопаренхіматозні захворювання нирок, стеноз ниркових артерій, первинний альдостеронізм, синдром обструктивного апное сну та захворювання щитоподібної залози (гіпертиреоз, гіпотиреоз), рідше — феохромоцитома і синдром Кушинга.
Ренопаренхіматозні захворювання нирок найчастіше зумовлені гломерулонефритом, діабетичною нефропатією й пієлонефритом. Для діагностики необхідно оцінити анамнез (інфекції або обструкція сечовивідних шляхів, сімейний анамнез полікістозу нирок); лабораторні дані (протеїнурія, лейкоцито- та/або еритроцитурія, зниження ШКФ); провести УЗД нирок (структурні зміни паренхіми та чашково-мискового апарату нирок), за потреби — подальше детальне обстеження в нефролога.
Стеноз ниркових артерій найчастіше зумовлений атеросклеротичним ураженням ниркових артерій або фібромускулярною дисплазією. Стеноз ниркових артерій варто запідозрити в таких випадках: 1) розвиток АГ у віці до 30 років, особливо в жінок (характерно для фібром’язової дисплазії); 2) розвиток тяжкої АГ, що визначають як рівні САТ > 160 мм рт.ст. та/або ДАТ > 110 мм рт.ст. у віці 55 років і більше; 3) раптове та стійке погіршення контролю АТ, що раніше добре вдавалося завдяки лікуванню; 4) резистентна або злоякісна АГ; 5) значне погіршення функції нирок (зниження ШКФ) на тлі прийому інгібіторів ангіотензинперетворюючого ферменту (АПФ) або сартанів; 6) зменшення розміру нирки (атрофія), а також різниця в розмірах нирок, що перевищує 1,5 см; 7) епізоди раптового набряку легень невстановленої етіології, особливо у хворого зі зниженою функцією нирок.
До скринінгових методів діагностики відносять дуплексне УЗД ниркових артерій, КТ із внутрішньовенним контрастуванням і МРТ-ангіографію; за недостатньої інформативності перелічених неінвазивних тестів та високої ймовірності стенозу — катетерна ангіографія ниркових артерій.
Первинний альдостеронізм зустрічається у 8–20 % хворих та найчастіше зумовлений двобічною гіпер–плазією кори надниркової залози, рідше — аденомою надниркової залози. Скринінгу на предмет первинного альдостеронізму підлягають такі категорії хворих: 1) пацієнти з резистентною АГ; 2) зі спонтанною або індукованою діуретиками гіпокаліємією; 3) з АГ й адреналовою інциденталомою (випадково діагностована пухлина); 4) з АГ і сімейним анамнезом ранньої АГ або цереброваскулярними подіями у віці до 40 років; 5) гіпертензивні особи першого ступеня споріднення з хворими на первинний альдостеронізм.
Діагностика ґрунтується на визначенні альдо–стеронренінового співвідношення (АРС). В Україні переважно проводиться вимірювання концентрації активного реніну (менш доступним є визначення активності реніну). Результат АРС, що перевищує референтні значення, вказує на можливий діагноз первинного альдостеронізму. Щоб уникнути псевдопозитивних або псевдонегативних результатів АРС, необхідно за 4 тижні відмінити препарати, що впливають на альдостерон-ренінове співвідношення, а саме блокатори мінералокортикоїдних рецепторів: спіронолактон, еплеренон. З метою встановлення типу первинного альдостеронізму рекомендована КТ з внутрішньовенним контрастуванням, за наявності протипоказань — МРТ. Тести, що підтверджують автономний характер секреції альдостерону (сольове навантаження і супресивний тест із флудрокортизоном), проводяться в спеціалізованих закладах.
Феохромоцитома зустрічається у < 1 % пацієнтів та у 80–90 % випадків розташована в мозковій речовині надниркової залози, решта — пухлини екстраадреналової локалізації. Скринінг феохромоцитоми необхідно проводити в разі: 1) АГ із пароксизмальним перебігом; 2) АГ, що асоціюється з головним болем, підвищеним потовиділенням, блідістю або постуральними реакціями (гіпотензія і тахікардія); 3) наявність феохромоцитоми в сімейному анамнезі; 4) інциденталома незалежно від наявності клінічних симптомів і АГ. Діагностичний тест — визначення добової екскреції метанефринів із сечею, рідше — вмісту метанефринів у крові. 4-разове перевищення рівня метанефринів — 100% критерій феохромоцитоми; інші випадки підвищення їх рівня потребують проведення супресивного тесту з клонідином. Подальше обстеження з метою топічної діагностики (КТ із внутрішньовенним контрастуванням, за наявності протипоказань — МРТ, сцинтиграфія, ПЕТ) проводяться в спеціалізованих закладах.
Синдром Кушинга зустрічається в < 0,1 % пацієнтів та може виникати внаслідок екзогенного (ятрогенного) або ендогенного надлишку глюкокортикостероїдів. Запідозрити його розвиток необхідно в таких ситуаціях: 1) прийом глюкокортикостероїдів; 2) наявність патогномонічних ознак синдрому Кушинга (плетора, місяцеподібне обличчя, стриї, проксимальна міопатія і м’язова слабкість); 3) наявність супутніх захворювань — цукровий діабет, остеопороз, АГ. Для первинного скринінгу використовують короткий нічний дексаметазоновий тест: 1 мг дексаметазону на ніч із наступним вимірюванням рівня кортизолу крові у вранішні години. Рівень кортизолу, який перевищує референтні значення, вказує на можливий діагноз синдрому Кушинга. Усі подальші діагностичні процедури проводяться в спеціалізованих закладах.
Синдром обструктивного нічного апное (СОНА) зустрічається у 25–50 % пацієнтів та має такі клінічні прояви: резистентна до лікування АГ; хропіння; паузи дихання під час сну; денна сонливість, ожиріння, відсутність нічного зниження АТ при добовому моніторуванні. Для скринінгу СОНА використовують Берлінський опитувальник; оцінку сонливості за опитувальником Епворта та проведення полісомнографії.
Гіпертиреоз варто запідозрити в разі: тахікардії, теплої, вологої шкіри; непереносимості тепла; нер-возності; тремору; безсоння; втрати ваги; діареї; проксимальної м’язової слабкості. Для діагностики використовують визначення в крові рівнів тиреотропного гормона (ТТГ) та вільного тироксину.
Гіпотиреоз варто запідозрити в разі: сухості шкіри; непереносимості холоду; наявності запорів; появи хрипоти голосу; збільшення ваги. Для діагностики використовують визначення в крові рівнів ТТГ та вільного тироксину.
Вторинну АГ варто запідозрити насамперед у пацієнтів із резистентним перебігом гіпертензії.
Резистентна АГ визначається як стійка до лікування артеріальна гіпертензія, що включає відповідну модифікацію способу життя та лікування трьома або більше антигіпертензивними препаратами, один з яких діуретик (тіазидний або тіазидподібний) і два інші антигіпертензивні препарати (інгібітор АПФ або блокатори рецепторів до ангіотензину II (БРА) + антагоніст кальцію) в оптимальних дозах, що не призводить до зниження САТ і ДАТ менше 140 і 90 мм рт.ст. Неадекватний контроль АТ підтверджений ДМАТ або домашнім моніторуванням АТ та після виключення різних причин псевдорезистентної гіпертензії (насамперед поганої прихильності до лікування) та вторинної гіпертензії.
Лікування резистентної гіпертензії повинно включати:
— посилення заходів щодо модифікації способу життя, особливо обмеження вживання солі;
— додавання в низьких дозах спіронолактону або еплеренону,
— більш високі дози тіазидних/тіазидподібних діуретиків, чи
— додавання петльових діуретиків (при зниженні ШКФ < 45 мл/хв/1,72 м2), чи
— додавання бета-адреноблокаторів, чи
— додавання альфа-блокаторів й інших препаратів.
Уніфікований клінічний протокол первинної, екстреної та вторинної (спеціалізованої) медичної допомоги «Артеріальна гіпертензія»
(затверджено Наказом Міністерства охорони здоров’я від 24 травня 2012 р. № 384)
Діагноз — АГ.
Код МКХ-10 — I10–I15.
Мета — впровадження медико-організаційних та лікувально-діагностичних підходів, які відповідають положенням доказової медицини, під час надання медичної допомоги пацієнтам з АГ в Україні.
Епідеміологічна інформація. За офіційними даними Центру медичної статистики МОЗ України, станом на 01.01.2018 р. в Україні зареєстровано 10 385 533 хворі на АГ, що становить 29,8 % дорослого населення країни.
Для закладів, що надають первинну медичну допомогу
Організація надання медичної допомоги
Первинна медична допомога надається лікарями загальної практики — сімейними лікарями та дільничними лікарями-терапевтами в амбулаторіях, амбулаторіях загальної практики — сімейної медицини, сільських лікарських амбулаторіях, фельдшерських пунктах, фельдшерсько-акушерських пунктах (номенклатура згідно з Наказом МОЗ України від 28.10.2002 р. № 385); у центрах первинної медико-санітарної допомоги, амбулаторіях загальної практики — сімейної медицини, фельдшерсько-акушерських пунктах, фельдшерських пунктах в амбулаторних умовах (на прийомі в лікаря, у денному стаціонарі) або за місцем проживання (перебування) пацієнта (номенклатура згідно з Наказом МОЗ України від 05.10.2011 р. № 646).
Первинна профілактика
Первинна профілактика АГ розглядається з позиції загальної профілактики серцево-судинних захворювань і полягає у виявленні й корекції доведених факторів ризику: тютюнопаління, гіперхолестеринемії, надмірної маси тіла, недостатньої фізичної активності, зловживання алкоголем.
Необхідні дії лікаря
Обов’язково всім пацієнтам на прийомі:
1. Вимірювання АТ.
2. Виявлення факторів ризику, оцінка загального серцево-судинного ризику.
3. Надання рекомендацій щодо дотримання здорового способу життя.
Діагностика
Клінічне, лабораторне та інструментальне обстеження пацієнтів з АГ проводиться з метою виявлення підвищеного АТ; ідентифікації можливих причин високого АТ (виявлення вторинної гіпертензії); стратифікації ризику розвитку серцево-судинних ускладнень: оцінки ступеня АГ; виявлення факторів ризику; супутньої патології, що негативно впливає на перебіг АГ (ІХС, цукровий діабет, ХХН); виявлення ураження органів-мішеней; визначення стадії АГ; виявлення ускладнень АГ.
Необхідні дії лікаря щодо діагностики АГ
Обов’язкові:
1. Вимірювання АТ при кожному зверненні до лікаря в стандартних умовах мінімум 2 рази упродовж прийому. При першому зверненні АТ вимірюють на обох руках. При виявленні різниці в рівні АТ на руках для подальших вимірювань використовують руку з більш високим АТ.
2. Проведення лікарського огляду усім пацієнтам: фізикальне обстеження; оцінка неврологічного статусу; офтальмоскопія очного дна пацієнтам із САТ > 160 мм рт.ст. та пацієнтам з офтальмологічною та неврологічною симптоматикою.
3. Лабораторні обстеження: загальний аналіз крові, сечі, визначення рівня глікемії, рівня загального ХС, креатиніну з обчисленням ШКФ за формулою CKD-EPI* або за формулою Кокрофта — Голта — проводити всім пацієнтам при первинному зверненні. За неможливості виконання досліджень у закладах первинної медичної допомоги слід направити пацієнта до закладу, що надає вторинну медичну допомогу.
4. Реєстрація ЕКГ у 12 відведеннях.
5. Визначення факторів ризику та попередня оцінка загального серцево-судинного ризику.
6. При вторинній АГ, резистентній АГ, АГ у пацієнтів молодого віку (до 40 років), вагітності з АГ — направлення для проведення обстеження до закладів, що надають вторинну медичну допомогу.
Бажані:
1. Лабораторні обстеження: визначення аланін-амінотрансферази (АлАТ); ТГ; ТТГ, сечової кислоти, мікроальбумінурії.
2. Інструментальні обстеження: проведення УЗД серця (ЕхоКГ, допплер-КГ); УЗД екстракраніальних судин шиї; УЗД нирок.
Примітка: * — електронний калькулятор для розрахунку ШКФ за формулою CKD-EPI на сайті www.kidney.org/professionals/kdoqi/gfr_calculator.
Лікування
Мета лікування пацієнта з АГ — досягнення максимального зниження сумарного ризику розвитку серцево-судинних ускладнень за рахунок досягнення та підтримання для всіх категорій хворих на АГ єдиного цільового рівня АТ при офісному вимірюванні менше 140/90 мм рт.ст. (із наголошенням жорсткої необхідності його досягнення). За умови якщо на фоні антигіпертензивної терапії досягнуто більш низький рівень АТ (< 130/80 мм рт.ст.), а терапія добре переноситься, немає жодних побічних ефектів із боку самопочуття хворого або якості життя, схему лікування не варто коригувати; проводять модифікацію факторів ризику, ефективне лікування супутніх клінічних станів. У табл. 7 наведені рекомендації щодо початку лікування залежно від початкового рівня офісного АТ.
Коментарів щодо початку немедикаментозного і медикаментозного лікування небагато. Важливо, що розглядається необхідність лікування і за наявності показань при високому нормальному рівні АТ. Встановлюються більш чіткі межі для оцінки ефективності немедикаментозної терапії в пацієнтів низького та помірного ризику — 3–6 місяців. Визначено мету для досягнення контролю АТ у часі — 3 місяці.
Немедикаментозні методи лікування
Необхідні дії лікаря
Обов’язкові:
1. Усім пацієнтам з АГ слід проводити корекцію наявних факторів ризику і модифікацію стилю життя згідно з рекомендаціями щодо профілактики, наведеними вище.
2. Рекомендувати дотримання дієти з обмеженням споживання кухонної солі, солодощів, насичених жирів та збільшенням вживання фруктів/овочів.
3. Заохочувати пацієнтів до самоконтролю АТ та інших факторів ризику, постійно підтримувати стратегію поведінки, спрямовану на підвищення прихильності до виконання рекомендацій лікаря.
Медикаментозні методи лікування
Тактика призначення пацієнту медикаментозної терапії залежить від рівня загального серцево-судинного ризику та рівня систолічного і діастолічного АТ.
Необхідні дії лікаря
Обов’язкові:
1. Для лікування АГ використовують антигіпертензивні препарати з доведеною ефективністю щодо зниження ризику розвитку серцево-судинних ускладнень — препарати І ряду: тіазидні або тіазидподібні діуретики, інгібітори АПФ, БРА, антагоністи кальцію, бета-адреноблокатори) та їх комбінації. NB! Не поєднувати інгібітори АПФ та БРА або прямі блокатори реніну разом. Перевага для початку терапії надається дво- та трикомпонентній антигіпертензивній терапії, насамперед у вигляді фіксованих комбінацій. За неможливості нормалізації АТ за допомогою препаратів І ряду додатково призначають антагоністи альдостерону. Якщо і надалі немає досягнення цільового рівня АТ, то призначають інші препарати ІІ ряду (блокатори альфа-адренорецепторів, препарати центральної дії, агоністи імідазолінових рецепторів, прямі блокатори реніну (але їх не поєднують разом з інгібіторами АПФ або БРА), прямі вазодилататори, алкалоїди раувольфії). До досягнення цільового АТ при призначенні антигіпертензивної терапії планові візити пацієнта до лікаря з метою оцінки переносимості, ефективності й безпеки лікування, а також контролю виконання пацієнтом отриманих рекомендацій проводяться 1 раз на місяць. Після досягнення цільового рівня АТ з урахуванням його стійкого утримання — повторний огляд лікаря 1 раз на 3–6 місяців.
2. Усім пацієнтам групи високого/дуже високого ризику обов’язково додатково призначати (за відсутності протипоказань) медикаментозну корекцію дисліпідемії — статини в стандартних дозах.
3. Пацієнтам із встановленим діагнозом ССЗ за відсутності протипоказань після досягнення ефективного контролю АТ (рівень АТ < 140/90 мм рт.ст.) додатково призначається ацетилсаліцилова кислота в дозі 75–100 мг.
4. Медикаментозне лікування супутніх захворювань (ІХС, цукровий діабет та ін.) проводиться відповідно до чинних медико-технологічних документів.
5. При недосягненні цільового АТ слід упевнитися, що пацієнт виконує рекомендації щодо прийому препаратів; провести корекцію терапії.
6. При неефективності медикаментозної терапії (за умови призначення препаратів в адекватних дозах) — направлення до закладів охорони здоров’я, які надають вторинну медичну допомогу.
7. Лікування неускладнених гіпертензивних кризів проводиться в амбулаторних умовах за можливості моніторингу стану пацієнта. При неможливості моніторингу та/або розвитку ускладненого гіпертонічного кризу пацієнт якнайшвидше направляється до закладів, що надають вторинну стаціонарну медичну допомогу.
Бажані дії: при неефективності медикаментозної терапії слід виконувати амбулаторний моніторинг АТ або моніторинг АТ у домашніх умовах.
Характеристики очікуваних кінцевих результатів лікування
Стійке зниження АТ до цільового. Зменшення вираженості скарг хворого з боку серцево-судинної системи. Корекція факторів серцево-судинної системи. Корекція факторів серцево-судинного ризику.
Тривалість лікування
Амбулаторне лікування проводиться безперервно протягом життя.
Критерії якості лікування
Стабілізація АТ у межах цільового. Відсутність ускладнень гіпертонічної хвороби.
Диспансерний нагляд
Диспансерний нагляд проводиться за всіма пацієнтами з АГ для профілактики розвитку ускладнень (обов’язково при низькому та середньому ризику серцево-судинних ускладнень та за неможливості забезпечення проведення диспансерного нагляду за пацієнтами групи високого/дуже високого ризику в закладах, які надають вторинну амбулаторну медичну допомогу за умови забезпечення лікаря закладу, який надає первинну медичну допомогу, відповідними рекомендаціями). Досягнення і підтримка цільового рівня АТ вимагають тривалого лікарського спостереження з регулярним контролем виконання пацієнтом рекомендацій щодо зміни способу життя і дотримання режиму прийому призначених антигіпертензивних засобів, а також корекції терапії залежно від ефективності, безпеки і переносимості лікування. Важливе значення мають корекція та моніторинг інших факторів ризику та супутніх клінічних станів: гіперхолестеринемії, цукрового діабету тощо.
Освітні заходи щодо способу життя
Рекомендованим є широке залучення пацієнтів з АГ до школи здоров’я, програм спеціалізованого медсестринського патронату. За наявності шкідливих звичок — відмова від тютюнопаління, обмеження вживання алкоголю.
Реабілітаційні заходи
Відмова від праці в нічний час, нормалізація сну, режиму праці й відпочинку. Рекомендована оптимізація фізичної активності. Не рекомендуються перебування під прямими сонячними променями, переохолодження й перегрівання.
Для закладів, що надають вторинну амбулаторну медичну допомогу
Організація надання медичної допомоги
Вторинна медична допомога на амбулаторному рівні надається лікарями-спеціалістами в діагностичних центрах, поліклініках (центральна міська, міська, центральна районна) (номенклатура згідно з Наказом МОЗ України від 28.10.2002 р. № 385); у центрах із медичних консультацій та діагностики (консультативно-діагностичних центрах), спеціалізованих медичних центрах (номенклатура згідно з Наказом МОЗ України від 05.10.2011 р. № 646).
Профілактика
У закладах, які надають вторинну медичну допомогу, проводяться заходи вторинної профілактики, що спрямовані на уповільнення прогресування ураження органів-мішеней та запобігання розвитку ускладнень АГ. Як і заходи первинної профілактики, вони полягають у досягненні цільового рівня АТ та корекції доведених факторів ризику (див. вище).
Діагностика
Діагностичні заходи, що проводяться в закладах, які надають вторинну медичну допомогу, спрямовані на уточнення діагнозу, діагностику вторинної АГ, виявлення причин резистентної АГ та/або злоякісного перебігу АГ, виявлення супутньої патології, що негативно впливає на перебіг АГ, серцево-судинних ускладнень, стратифікацію ризику з використанням методик та обстежень, що не можуть бути проведені в закладах первинної медичної допомоги. Для пацієнтів, які вперше направлені до закладів, що надають вторинну медичну допомогу, термін обстеження не повинен перевищувати 30 днів.
Необхідні дії лікаря
Обов’язкові:
1. Оцінка результатів діагностичних заходів, проведених у закладах первинної медичної допомоги.
2. Збір анамнезу, лікарський огляд та обстеження, спрямовані на виявлення ознак вторинної АГ, уточнення ступеня ураження органів мішеней, наявності супутніх захворювань і факторів ризику.
3. Фізикальне обстеження з обов’язковим вимірюванням АТ на обох руках, на ногах та визначенням гомілково-плечового індексу, з оцінкою неврологічного статусу.
4. Консультація спеціалістів проводиться відповідно до переважання проявів ускладнень АГ, наявних факторів ризику та супутніх захворювань.
5. Обсяг додаткових обстежень визначається спеціалістом, який проводить консультування пацієнта з АГ.
6. До переліку обстежень входять:
6.1. Обов’язкові лабораторні обстеження: загальний аналіз крові, сечі, доповнений визначенням мікроальбумінурії (за добу); рівень глікемії, калію, натрію, сечової кислоти, АлАТ, АсАТ, білірубіну; рівень креатиніну з розрахунком ШКФ за формулою CKD-EPI* або за формулою Кокрофта — Голта.
6.2. За наявності показань: аналіз сечі за методом Нечипоренка (або Аддіса — Каковського, або Амбурже); коагулограма (МНВ, фібриноген, тромбіновий час); визначення катехоламінів (метанефринів) у сечі; глікемічний профіль, визначення рівня глікозильованого гемоглобіну, ТТГ (при змінах ТТГ — рівня трийодтироніну та тироксину), реніну, альдостерону, визначення ренін-альдостеронового співвідношення, кортизолу (у крові та добовій сечі), паратгормона, соматотропного гормона.
6.3. Обов’язкові інструментальні обстеження: реєстрація ЕКГ у 12 відведеннях; УЗД серця (ЕхоКГ, допплер-КГ); УЗД нирок; офтальмоскопія; гомілково-плечовий індекс АТ; домашнє або амбулаторне добове моніторування АТ; УЗД екстракраніальних судин шиї, у тому числі допплерографія сонних артерій; допплерографія ниркових артерій.
6.4. За наявності показань: КТ, МРТ головного мозку, обстеження черевної порожнини (при показаннях — із контрастним підсиленням).
Бажані: повний ліпідний профіль (загальний ХС, ТГ, ХС ЛПВЩ, ХС ЛПНЩ, ХС ліпопротеїнів дуже низької щільності (ЛПДНЩ)); полісомнографія; за наявності показань — радіоізотопна ренографія/реносцинтиграфія; консультація невролога; визначення швидкості поширення пульсової хвилі.
Примітка: * — електронний калькулятор для розрахунку ШКФ за формулою CKD-EPI на сайті www.kidney.org/professionals/kdoqi/gfr_calculator.
Лікування
Проводиться корекція терапії пацієнтам, у яких не вдалося досягти цільового АТ та корекції факторів ризику в закладах, які надають первинну медичну допомогу. При виявленні причини АГ (вторинної АГ) проводиться етіотропна та патогенетична терапія. Призначається планова терапія вагітним з АГ.
Немедикаментозні методи лікування
Необхідні дії лікаря
Обов’язкові: рекомендації щодо заходів корекції факторів ризику надаються лікарями-спеціалістами відповідно до вказаних вище.
Медикаментозні методи лікування
Тактика призначення медикаментозної терапії залежить від рівня загального серцево-судинного ризику, рівня САТ та ДАТ, наявності серцево-судинних ускладнень та супутньої патології.
Необхідні дії лікаря
Обов’язкові:
1. Для лікування АГ використовуються антигіпертензивні препарати І ряду з доведеною ефективністю щодо зниження ризику розвитку серцево-судинних ускладнень (тіазидні або тіазидподібні діуретики, інгібітори АПФ, БРА, антагоністи кальцію, бета-адреноблокатори) та їх комбінації.
NB! Не поєднувати інгібітори АПФ та БРА або прямі блокатори реніну разом. Перевага надається дво- та трикомпонентній антигіпертензивній терапії, насамперед у вигляді фіксованих комбінацій. За неможливості нормалізації АТ за допомогою препаратів І ряду додатково призначають антагоністи альдостерону. Якщо і надалі немає досягнення цільового рівня АТ, то призначають інші препарати ІІ ряду (блокатори альфа-адренорецепторів, препарати центральної дії, агоністи імідазолінових рецепторів, прямі блокатори реніну (але їх не поєднують разом з інгібіторами АПФ або БРА), прямі вазодилататори, алкалоїди раувольфії). Регулярне лікарське спостереження проводиться до досягнення цільового рівня АТ — з інтервалом 1 раз на місяць. Після досягнення цільового рівня АТ з урахуванням його стійкого утримання — повторний огляд лікаря 1 раз на 3–6 місяців.
2. За відсутності протипоказань після уточнення діагнозу та ступеня ризику пацієнтам високого та дуже високого ризику призначається медикаментозна корекція дисліпідемії — статини в стандартних дозах, пацієнтам із діагнозом серцево-судинного захворювання або ХХН призначається ацетилсаліцилова кислота.
3. Медикаментозне лікування супутніх захворювань здійснюється відповідно до чинних медико-технологічних документів.
4. При недосягненні цільового АТ упевнитися, що пацієнт виконує рекомендації щодо прийому препаратів; провести домашній моніторинг АТ; провести корекцію терапії.
5. При неефективності медикаментозної терапії направити на консультацію до відповідного спеціалізованого центру (відділення).
6. Лікування неускладнених гіпертензивних кризів проводиться в амбулаторних умовах за можливості моніторингу стану пацієнта. За неможливості моніторингу розвитку ускладненого гіпертонічного кризу пацієнт якнайшвидше направляється до закладів, що надають вторинну стаціонарну медичну допомогу.
Бажані: при неефективності медикаментозної терапії, а також при підозрі на епізоди гіпотензії — амбулаторне добове моніторування АТ.
Диспансерний нагляд
Проводиться всім пацієнтам з ускладненим перебігом АГ для забезпечення профілактики ускладнень. Проведення спостереження пацієнтів потребує забезпечення наступності ведення пацієнта лікарями закладів, які надають первинну і вторинну медичну допомогу.
Регулярне лікарське спостереження проводиться до досягнення цільового рівня АТ — з інтервалом 1 раз на місяць, після досягнення — 1 раз на 6–12 міс. Пацієнтам із високим і дуже високим ризиком, тим, кому призначено лише немедикаментозне лікування, особам із низькою прихильністю до лікування доцільно проводити спостереження з частотою не менше ніж 1 раз на 3 міс. При диспансерному спостереженні проводяться: моніторинг рівня АТ та факторів ризику; контроль виконання рекомендацій лікаря, підтримка мотивації та корекція рекомендацій та призначень; лабораторні дослідження (загальний аналіз крові та сечі) та реєстрацію ЕКГ доцільно проводити 1 раз на рік за умови відсутності показань. За наявності показань проводяться додаткові обстеження, обсяг та частоту яких визначає лікар-спеціаліст. Бажано проводити моніторинг рівня загального ХС, глюкози та креатиніну крові.
Для закладів, що надають вторинну стаціонарну допомогу
Організація надання медичної допомоги
Вторинна медична допомога на стаціонарному рівні надається лікарями-спеціалістами в дільничних лікарнях, лікарнях (республіканська, обласна, центральна міська, міська, центральна районна, районна) (номенклатура згідно з Наказом МОЗ України від 28.10.2002 р. № 385); у багатопрофільних лікарнях (клінічних лікарнях) інтенсивного лікування, лікарнях відновного (реабілітаційного) лікування, лікарнях (клінічних лікарнях) планового лікування, спеціалізованих центрах (номенклатура згідно з Наказом МОЗ України від 05.10.2011 р. № 646).
Догоспітальний етап
Надання екстреної медичної допомоги на догоспітальному етапі здійснюється службою швидкої медичної допомоги, бригадами пунктів невідкладної медичної допомоги для дорослого та дитячого населення (відповідно до Наказу МОЗ України від 29.08.2008 р. № 500 «Заходи щодо удосконалення надання екстреної медичної допомоги населенню в Україні»), відділеннями невідкладної (екстреної) медичної допомоги лікарень (номенклатура відповідно до Наказу МОЗ України від 01.06.2009 р. № 370 «Про єдину систему надання екстреної медичної допомоги»).
Показання до госпіталізації
1. Ускладнений гіпертонічний криз — екстрена госпіталізація з урахуванням ускладнення, що розвинулося, транспортування пацієнта в профільний стаціонар.
2. Неускладнений гіпертонічний криз за неможливості моніторингу стану пацієнта в закладах, які надають первинну медичну допомогу, — госпіталізація в профільний стаціонар.
3. Вагітність з еклампсією/прееклампсією — у профільний стаціонар.
Госпіталізація
Мета госпіталізації пацієнта за екстреними (невідкладними) показаннями: стабілізація стану; запобігання розвитку ускладнень; досягнення стабільного зниження АТ до безпечного рівня.
Після досягнення стабілізації стану пацієнта, а також при плановій госпіталізації проводяться:
а) обстеження з метою уточнення діагнозу, визначення ступеня ураження органів-мішеней, виявлення серцево-судинних ускладнень; б) призначення адекватної терапії/корекція планової терапії; в) заходи реабілітації.
Госпіталізація в плановому порядку проводиться до профільного відділення закладу, який надає вторинну медичну допомогу:
1. При загостренні супутніх хронічних захворювань, станів, що ускладнюють перебіг АГ.
2. За потреби проведення обстеження, що неможливо забезпечити в амбулаторно-поліклінічних умовах.
3. Для призначення адекватної терапії та/або корекції терапії за неможливості здійснення в амбулаторно-поліклінічних умовах (тяжкий стан пацієнта, наявність комплексної патології тощо).
4. Для проведення комплексного лікування, у тому числі оперативних втручань із використанням сучасних високоефективних технологій.
5. Для проведення заходів реабілітації пацієнтам з ускладненим перебігом АГ.
6. Для надання комплексної медичної допомоги пацієнтам із резистентною АГ.
Максимальний термін очікування на планову госпіталізацію не має перевищувати 2 міс. із моменту направлення.
Діагностика
Заходи діагностики в пацієнтів, госпіталізованих за екстреними (невідкладними) показаннями, проводяться одночасно із заходами інтенсивної терапії.
Заходи діагностики проводяться з метою визначення можливих причин підвищення АТ (у тому числі вторинної гіпертензії); стратифікації ризику серцево-судинних ускладнень та смерті: оцінки ступеня АГ; виявлення факторів ризику; виявлення супутньої патології, що негативно впливає на перебіг АГ (ІХС, СН, цукровий діабет, ХХН); виявлення ураження органів-мішеней; виявлення серцево-судинних та інших ускладнень АГ.
Необхідні дії лікаря
Обов’язкові:
1. Збір анамнезу, фізикальний огляд та обстеження, спрямовані на виявлення ознак вторинної АГ, уточнення ступеня ураження органів-мішеней, наявності супутніх захворювань і факторів ризику.
2. При фізикальному обстеженні здійснюється вимірювання АТ на обох руках, вимірювання АТ на ногах та визначення гомілково-плечового індексу, аускультація серця, легень, аорти, судин шиї, проекції ниркових артерій, пальпація органів черевної порожнини, оцінка неврологічного статусу.
3. Консультація профільних спеціалістів проводиться відповідно до проявів ускладнень АГ, наявних факторів ризику та супутніх захворювань.
4. Обсяг додаткових обстежень визначається профільним спеціалістом, що проводить консультування пацієнта з АГ.
5. Лабораторні обстеження:
5.1. Обов’язкові: загальний аналіз крові та сечі, визначення мікроальбумінурії (за добу); рівень глікемії, калію, натрію, сечової кислоти, АлАТ, АсАТ, білірубіну; рівень креатиніну з розрахунком ШКФ за формулою CKD-EPI* або (за неможливості) за формулою Кокрофта — Голта.
5.2. За наявності показань: аналіз сечі за методом Нечипоренка (або Аддіса — Каковського, або Амбурже); коагулограма (МНВ, фібриноген, тромбіновий час); визначення катехоламінів (метанефринів) у сечі; глікемічний профіль, визначення рівня глікозильованого гемоглобіну; ТТГ (при його змінах — трийодтироніну та тироксину), реніну, альдостерону, співвідношення «ренін — альдостерон», кортизолу (в крові та добовій сечі), паратгормона, соматотропного гормона.
6. Інструментальні обстеження:
6.1. Обов’язкові: реєстрація ЕКГ у 12 відведеннях; УЗД серця (ЕхоКГ, допплер-КГ); УЗД нирок; офтальмоскопія; визначення гомілково-плечового індексу АТ; домашнє або амбулаторне добове моніторування АТ; УЗД екстракраніальних судин шиї, у тому числі допплерографія сонних артерій; допплерографія ниркових артерій.
6.2. За наявності показань: КТ, МРТ головного мозку, обстеження черевної порожнини (при показаннях із контрастним підсиленням), ангіографія.
Бажані: повний ліпідний профіль (загальний ХС, ТГ, ХС ЛПВЩ, ХС ЛПНЩ, ХС ЛПДНЩ); полісомнографія; радіоізотопна ренографія/рено-сцинтиграфія при показаннях; консультація невролога; визначення швидкості поширення пульсової хвилі.
Примітка: * — електронний калькулятор для розрахунку ШКФ за формулою CKD-EPI на сайті www.kidney.org/professionals/kdoqi/gfr_calculator.
Лікування
Мета лікування пацієнта з АГ у закладах, які надають вторинну стаціонарну медичну допомогу, — стабілізація стану при госпіталізації за невідкладними показаннями, а також досягнення максимального зниження сумарного ризику розвитку серцево-судинних ускладнень за рахунок досягнення та підтримання у всіх категорій хворих на АГ єдиного цільовго рівня АТ при офісному вимірюванні менше 140/90 мм рт.ст. (із наголошенням жорсткої необхідності його досягнення). За умови якщо на фоні антигіпертензивної терапії досягнуто більш низький рівень АТ (< 130/80 мм рт.ст.), а терапія добре переноситься, немає жодних побічних ефектів із боку самопочуття хворого або якості життя, схему лікування не варто коригувати, проводять модифікацію факторів ризику, ефективне лікування супутніх клінічних станів.
Немедикаментозні методи лікування
Необхідні дії лікаря
Обов’язкові: заходи немедикаментозної корекції проводяться лікарем стаціонару з урахуванням консультацій профільних спеціалістів відповідно до зазначених вище.
Медикаментозні методи лікування
Необхідні дії лікаря
Обов’язкові: лікування ускладнених та неускладнених гіпертонічних кризів проводиться відповідно до алгоритму. Для подальшого лікування пацієнтів з АГ після дообстеження та стабілізації стану використовуються антигіпертензивні препарати І ряду з доведеною ефективністю щодо зниження ризику розвитку серцево-судинних ускладнень (діуретики, інгібітори АПФ, БРА, антагоністи кальцію, бета-адреноблокатори) та їх комбінації. NB! Не поєднувати інгібітори АПФ та БРА або прямі блокатори реніну разом. У закладах, які надають вторинну медичну допомогу, частіше призначається дво- та трикомпонентна антигіпертензивна терапія, насамперед у вигляді фіксованих комбінацій. За неможливості нормалізації АТ за допомогою препаратів І ряду додатково призначають антагоністи альдо-стерону. Якщо і надалі немає досягнення цільового рівня АТ, то призначають інші препарати ІІ ряду (блокатори альфа-адренорецепторів, препарати центральної дії, агоністи імідазолінових рецепторів, прямі блокатори реніну (але їх не поєднують разом з інгібіторами АПФ або БРА), прямі вазодилататори, алкалоїди раувольфії). Усім пацієнтам групи високого/дуже високого ризику обов’язково додатково призначати (за відсутності протипоказань):
— медикаментозну корекцію дисліпідемії — статини в стандартних дозах;
— пацієнтам із діагнозом серцево-судинного захворювання або ХХН за відсутності протипоказань додатково призначається ацетилсаліцилова кислота.
Лікування супутніх хронічних захворювань та станів, що ускладнюють перебіг АГ (ІХС, СН, цукровий діабет та ін.), проводиться відповідно до чинних медико-технологічних документів.
Бажані: для визначення ефективності антигіпертензивної терапії проводити добовий моніторинг АТ.
Хірургічне лікування
Хірургічне лікування вторинних АГ приводить у частини пацієнтів до повного одужання, у інших — до зменшення тяжкості перебігу захворювання, зниження частоти ускладнень та скорочення кількості антигіпертензивних препаратів, необхідних для контролю досягнення цільового АТ.
За наявності показань до хірургічного лікування пацієнт направляється на консультацію до відповідного спеціаліста.
1. Оперативні втручання за показаннями проводяться після консультативного висновку спеціаліста.
2. За наявності показань до хірургічного лікування вторинних АГ пацієнта слід направити:
— при вторинних ендокринних АГ — до спеціаліста з ендокринної хірургії;
— при реноваскулярних вторинних АГ — до спеціаліста з інтервенційної кардіології або радіології або серцево-судинного хірурга;
— за наявності показань до хірургічного лікування за іншими спеціальностями (серцево-судинна хірургія, нейрохірургія, урологія та ін.) — до фахівця відповідного профілю.
На сьогодні лікування резистентної артеріальної гіпертензії за допомогою радіочастотної абляції не рекомендоване для широкого загалу пацієнтів у клінічній практиці та залишене виключно у вигляді клінічних досліджень у високоспеціалізованих закладах.
Виписка з рекомендаціями на післягоспітальний період
Лікар стаціонару надає пацієнту виписку з історії хвороби із зазначенням діагнозу, результатів проведеного лікування та обстеження, а також із рекомендаціями щодо лікування та диспансерного нагляду в закладах, які надають первинну медичну допомогу. За потреби у виписці зазначають терміни повторної планової госпіталізації.
Реабілітація
Проводиться пацієнтам з ускладненим перебігом АГ, за наявності ССЗ, після оперативного втручання та перенесеного гострого порушення мозкового кровообігу або гострого ІМ.
Перелік фармакологічних препаратів
Перелік лікарських засобів, що показані для лікування артеріальної гіпертензії, подані в табл. 8 за міжнародними непатентованими найменуваннями.
В табл. 9 наведено перелік препаратів, рекомендованих до застосування при гіпертонічному кризі.
Коментар: станом на 30.07.2018 р. лікарські засоби фенталомін, піроксан, нітропрусид натрію не зареєстровані в Україні.

/32-1.jpg)
/33-1.jpg)
/33-2.jpg)
/34-1.jpg)
/35-1.jpg)
/35-2.jpg)
/37-1.jpg)
/40-1.jpg)
/45-1.jpg)
/46-1.jpg)
/47-1.jpg)
/48-1.jpg)
/49-1.jpg)
/50-1.jpg)
/51-1.jpg)
/52-1.jpg)
/52-2.jpg)
/53-1.jpg)