Вступ
У роботах, присвячених переломам дистальної гомілки, у тому числі пілона, нами не знайдено даних як про патогенез порушення кровопостачання кісткових відламків у момент травми, так і про додаткове порушення кровопостачання фрагментів під час остеосинтезу пластинами з великою кількістю гвинтів.
Це виглядає актуальним з урахуванням еволюції принципів АО стосовно хірургічного лікування переломів, відповідно до яких принцип збереження кровопостачання кісткових відламків вийшов на перше, пріоритетне місце. За великим рахунком архітектоніка артеріальної судинної сітки кістки як органа до кінця невідома. Об’ємна топографія артеріальної сітки, з якої кровопостачається неушкоджена дистальна ділянка великогомілкової кістки, вивчена недостатньо. Ще більш нез’ясована картина судинної катастрофи при високоенергетичній травмі. Клініцисти спостерігають її наслідки: аваскулярні некрози, гіпотрофічні псевдоартрози, ішемічні контрактури, компартмент-синдром, асептичні та септичні ураження кісткової тканини [2, 6]. Яким чином додатково порушується кровопостачання при застосуванні пластини з великою кількістю гвинтів? Де межа компенсаторних можливостей артеріальної судинної сітки дистального метаепіфіза великогомілкової кістки? Чи можлива розробка технологій лікування, при яких додаткове порушення кровопостачання кісткових відламків зводиться до мінімуму, а умови для його відновлення є найкращими?
З іншого боку, аналіз літературних джерел показує, що основним напрямком розробки нових технологій остеосинтезу епіметафізарних переломів у ділянці гомілковостопного суглоба є напрямок, пов’язаний зі зменшенням травматичності операцій із метою запобігання додатковому пошкодженню кровопостачання кісткових фрагментів та всіх інших елементів суглоба — хряща, капсули, зв’язок [1, 8].
У 1947 році R. Danis була опублікована монографія, де були викладені основні принципи накісткового остеосинтезу пластинами, переваги ранньої відкритої репозиції і внутрішньої фіксації переломів. Цей метод був застосований для переломів пілона засновниками АО (Müller M.E., 1963) і отримав назву ORIF (Open Reduction, Internal Fixation — відкрита репозиція, внутрішня фіксація).
За даними (Maurer C.A. et al., 2003, Швейцарія) [13] розроблено і впроваджено остеосинтез переломів зовнішньої кісточки за допомогою дротяного або PDS напівсеркляжа. Ця технологія застосована при лікуванні 97 хворих упродовж 8 років. Вивчення віддалених результатів із середнім терміном 39 місяців показало, що 97 % пацієнтів були задоволені або дуже задоволені наслідками лікування.
У 2004 році у Німеччині опублікована робота, в якій викладені нова технологія та нова концепція малоінвазивного остеосинтезу епіметафізарних переломів у ділянці гомілковостопного суглоба — IP-XS (XSL) and IP-XXS (XXSL) nail [12]. Авторами виконані 194 остеосинтези кісточок із використанням цвяха XS. Віддалені результати вивчались за шкалою Olerud. 58,6 % хворих мали відмінні результати, 33,3 % — добрі, 5,5 % — задовільні, 2,5 % — незадовільні.
Новою технологією остеосинтезу епіметафізарних переломів дистальної гомілки вважається використання в 30 хворих на Тайвані Link May Anatomic Bone Plate [16]. Віддалені результати були вивчені в середні терміни — 27,1 місяця (від 17 до 39 місяців). Задовільні результати спостерігались у 83,3 % хворих, тоді як ускладнення відмічалися в 13,3 % пацієнтів.
Низка досліджень присвячена артроскопічному контролю хірургічного лікування внутрішньосуглобових переломів [7, 11]. Виникає запитання: в ім’я чого це робиться? Відповідь полягає в зменшенні інвазивності оперативних втручань із метою збереження –кровопостачання.
Подальше намагання зменшення додаткового пошкодження призвело до появи нових концепцій лікування, в тому числі відстроченого ORIF, обмеженого ORIF, MIPO (minimally invasive plate osteosynthesis) — міні-інвазивного остеосинтезу пластиною [14].
Наступним етапом у розвитку техніки накісткового остеосинтезу було створення LCP (locking compression plates) — блокованих компресійних пластин. Першими з’явилися моноаксіальні блоковані пластини (monoaxial, or uniaxial, locking plate) — Clover leaf, Pilon і ін. На відміну від звичайних вони забезпечують більш високий ступінь фіксації перелому за відсутності прямого контакту пластини з кісткою [7]. Потім з’явились поліаксіальні моделі пластини — Polyaxial Locking System (Stryker, Selzach, Switzerland). У 2007 р. DePuy Orthopaedics, Inc. (Warsaw, California, США) представила принципово новий вид імпланта — anatomic locked plating systems (ALPS). У 2011 р. J. Hong et al. [10] продемонстрували пластини, спеціально розроблені для остеосинтезу переломів пілона, що не супроводжуються ушкодженнями м’яких тканин, — posteromedial anatomical plate, які виробляє Xiamen Double Engine Medical Material Co (Xiamen, Китай). Вони становлять собою анатомічно точний «відбиток» постеромедіальної поверхні нижньої третини великогомілкової кістки дорослої людини.
В останні 5 років відкрилося змагання винахідників, які пропонують розташовувати пластини з усіх боків дистального метаепіфіза великогомілкової кістки, використовуючи відповідні доступи.
На думку ж F.J. Müller, M. Nerlich [12], оптимальним доступом до пілона великогомілкової кістки є медіальний або антеромедіальний. У роботі T.O. White et al. подані результати порівняльного аналізу застосування медіального і латерального доступів при виконанні накісткового остеосинтезу [15]. Про переваги латерального доступу пишуть J.E. Femino, T. Vaseenon [7, 15]. Останнім часом все популярнішим стає антеролатеральний доступ [4, 5]. Він знаходиться на 0,5 см дистальніше суглобової щілини, дещо латеральніше сухожилля V пальця, медіальніше зовнішньої щиколотки, проксимальніше латеральної частини купола таранної кістки. При такому доступі додаткова травматизація м’яких тканин мінімальна. Постеромедіальний і/або постеролатеральний доступ R. Gaulke et al. [9] рекомендують застосовувати при лікуванні тих досить рідкісних переломів пілона, які відбуваються під спільним впливом обертального й осьового навантаження. На думку J. Hong et al. [10], постеромедіальний доступ адекватний завданню лікування перелому пілона, особливо в тих випадках, коли серйозно пошкоджені м’які тканини.
В Україні в лікуванні внутрішньосуглобових переломів дистальної гомілки все ще домінують класичні підходи — відкрита точна репозиція та стабільна фіксація (ORIF) [1], незважаючи на значну частоту ускладнень та незадовільних результатів.
Таким чином, на наш погляд, розробка і впровадження міні-інвазивних технологій у лікуванні епіметафізарних, зокрема внутрішньосуглобових, переломів дистальної гомілки є сучасним перспективним напрямком наукових досліджень.
Метою роботи є покращання результатів хірургічного лікування переломів дистального метаепіфіза кісток гомілки шляхом розробки, обґрунтування і впровадження удосконаленої технології малоінвазивного остеосинтезу.
Матеріали та методи
Під час виконання роботи було використано класифікацію АО та класифікацію переломів пілона за Rüedi и Allgöver (рис. 1).
Нами була удосконалена технологія малоінвазивного остеосинтезу переломів дистального метаепіфіза кісток гомілки. Репозицію здійснюють під загальною або провідниковою анестезією під контролем електронно-оптичного перетворювача. При цьому використовують принцип лігаментотаксису, розтягуючи відламки за допомогою дистрактора. Якщо окремі кісткові фрагменти не репонуються, використовують шило, однозубий гачок, яким користуються через окремі проколи шкіри. Кожний крок контролюється рентгенотелевізійною апаратурою. Після усунення вивиху або підвивиху і досягнення репозиції виконують трансартикулярну фіксацію відламків, проводячи 2–3 спиці діаметром 2 мм із підошви в напрямку середини великогомілкової кістки (рис. 2).
У разі імпресійного перелому виконують трепанаційний отвір на 5–6 см проксимальніше суголоба і через цей отвір за допомогою спеціального інструмента відновлюють суглобову поверхню, а в отвір вставляють автотрансплантат (рис. 3).
Після цього через окремі проколи шкіри проводять спиці в сагітальній площині на 4–5 мм проксимальніше гомілковостопного суглоба, фіксуючи фрагменти, що утворюють суглобову поверхню. В окремих випадках спиці замінюють на канюльовані або звичайні гвинти (рис. 4).
У разі зміщення перелому зовнішньої кісточки проводять її репозицію і закритий інтрамедулярний остеосинтез однією або двома спицями. Аналогічним чином фіксують внутрішню кісточку (рис. 5). У низці випадків спиці загинають у вигляді гачка і занурюють під шкіру. Це запобігає можливості інфікування тканин навколо спиць.
При переломах, коли основні фрагменти хоча б частково контактують між собою (43 А і 43 В за класифікацією АО або тип 1 і 2 за класифікацією переломів пілона за Rüedi и Allgöver), іммобілізацію здійснюють за допомогою ортеза або гіпсової шини, яку через 7 днів замінюють на скотчкаст. При нестабільних переломах, коли відсутній контакт між основними фрагментами (43 С або тип 3 за Rüedi и Allgöver), іммобілізацію здійснювали за допомогою удосконаленого варіанта апарата зовнішньої фіксації (АЗФ) (рис. 6). Спиці видаляли через 6 тижнів. Термін іммобілізації — 10–12 тижнів.
На початку застосування даної технології показаннями до малоінвазивного остеосинтезу були: політравма, цукровий діабет, літній вік, тяжка супутня патологія, економічні чинники. З часом накопичений досвід призвів до розширення показань до застосування даного методу.
У клініці кафедри травматології та ортопедії Буковинського державного медичного університету на базі лікарні швидкої медичної допомоги м. Чернівців за період з 2007 по 2017 рік прооперовані 342 пацієнти з переломами дистального сегмента кісток гомілки. З них переломи дистального метаепіфіза великогомілкової/малогомілкової кістки (сегмент 43 за АО, рис. 1A) спостерігались у 105 потерпілих, а переломи кісточок (кістковий сегмент 44 за АО, рис. 1B) — у 237 осіб. Чоловіків було 206 (60,23 %), жінок — 136 (39,77 %).
Під час виконання роботи нами обстежені 265 пацієнтів. Середній вік пацієнтів становив 45,15 ± 15,98 року (від 18 до 86 років). Серед них: пацієнти віком до 30 років — 52 особи (19,62 %), від 30 до 40 років —56 осіб (21,13 %), від 40 до 50 років — 52 особи (19,62 %), від 50 до 60 років — 47 (17,74 %), понад 60 років — 58 (21,8 %) (рис. 7).
Серед обстежених нами пацієнтів більшу частину становили чоловіки — 152 пацієнти (57,36 %), жінок було відповідно 113 (42,64 %). Із відкритими переломами були зареєстровані 72 (27,17 %) пацієнти, із закритими — 184 (72,83 %).
Остеосинтез було виконано 265 пацієнтам з використанням таких пластин: лист конюшини — 63 пацієнти (23,77 %), L-подібні LCP (з кутовою стабільністю) — 21 пацієнт (7,92 %), спиці — 57 пацієнтів (21,51 %), АЗФ — 19 пацієнтів (7,17 %), АЗФ + спиці — 14 пацієнтів (5,28 %), АЗФ + пластини — 23 пацієнти (8,68 %), АЗФ для малих сегментів — 68 пацієнтів (25,66 %).
Вид травм було підтверджено у 265 пацієнтів, із них 7 випадків виробничих травм (2,64 %), 21 — ДТП (7,92 %), 235 — побутової травми (88,68 %), 1 випадок спортивної травми та 1 — хуліганської (по 0,38 %). Тобто переважають різноманітні побутові травми (рис. 8). Слід зазначити, що насправді відсоток побутових травм не такий великий, оскільки в рубрику «побутові травми» увійшли власне побутові, а також вуличні і приховані виробничі, спортивні, внаслідок ДТП і т.п.
Одним із вагомих показників, що свідчать про ефективність проведених медичних маніпуляцій, є показники ліжко-днів, які провів пацієнт до та після здійсненого оперативного втручання. На цей показник суттєво впливають тяжкість травми, наявність чи відсутність ускладнень.
У загальній клінічній групі показник доопераційного періоду становив у середньому 4,95 доби (від однієї доби до місяця). Відповідно пацієнти розподілилися: менше 10 днів до операції — 210 пацієнтів (79,25 %), від 10 до 20 діб до оперативного втручання — 47 пацієнтів (17,73 %), від 20 діб до 36 діб — 8 пацієнтів (3,02 %) (рис. 9).
/111-1.jpg)
Післяопераційний період у загальній групі становив у середньому 18,69 доби (від 1 дня, коли оперативне втручання було проведено в день звернення, до 155 діб), до 10 діб — 69 пацієнтів (26,04 %), від 10 до 20 діб — 131 пацієнт (49,43 %), від 20 діб до 1 місяця — 35 пацієнтів (13,21 %) та більше місяця — 30 пацієнтів (11,32 %) (рис. 10). Хоча кількість пацієнтів із політравмою, інфекційними ускладненнями та травматичною хворобою, що затягнулась, невелика, проте вона суттєво збільшила середній ліжко-день. Ми порахували недоцільним виключати з вибірки цих людей (150, 180 ліжко-днів). У той же час, незважаючи на тяжкість пошкоджень, 75,47 % пацієнтів мали післяопераційний ліжко-день до 20 діб.
Розподіл пацієнтів за клінічними групами залежно від проведеного виду втручання
Надалі пацієнтів було розділено на клінічні групи залежно від виду оперативного втручання.
До І клінічної групи увійшли пацієнти, яким виконано малоінвазивний остеосинтез із використанням спиць та гвинтів (113 пацієнтів — 42,64 % від загальної групи). До ІІ клінічної групи увійшли пацієнти, яким виконано остеосинтез АЗФ (36 пацієнтів — 13,58 %), та до ІІІ клінічної групи — пацієнти, яким виконано остеосинтез пластинами (116 пацієнтів — 43,77 % від загальної групи; рис. 11).
У І клінічній групі пацієнтів, яким виконано малоінвазивний остеосинтез, переважали пацієнти віком більше 60 років — 33 особи (29,20 %). Наступними віковими групами були: 30–40 років (22 особи — 19,47 %), 50–60 років (21 особа — 18,58 %). Менше було пацієнтів у віковій групі 40–50 років (20 осіб — 17,70 %), та найменше — до 30 років (17 осіб — 15,04 %). Серед пацієнтів були 51 жінка (45,13 %) та 62 чоловіки (54,87 %).
До даної групи входили 77 пацієнтів (68,14 %) із закритими переломами та 36 пацієнтів (31,86 %) — із відкритими.
Остеосинтез було виконано 113 пацієнтам, серед них із первинною хірургічною обробкою рани були 30 пацієнтів (26,55 %), закритим остеосинтезом — 13 пацієнтів (11,50 %), відкритим остеосинтезом — 9 пацієнтів (7,96 %) та 61 пацієнт — з малоінвазивним остеосинтезом (53,98 %) (рис. 12).
За видами травм пацієнтів у даній клінічній групі розподілили так: побутова травма — 98 пацієнтів (86,72 %), виробнича травма — 8 пацієнтів (7,09 %) та 7 пацієнтів після ДТП (6,19 %).
Доопераційний ліжко-день у пацієнтів даної клінічної групи становив у середньому 4,5 доби (від 1 дня до 4,5 місяця). Відповідно пацієнтів розподілили: менше 10 днів до операції — 89 (84,08 %); від 10 до 20 діб до оперативного втручання — 17 пацієнтів (15,04 %); від 20 діб до одного місяця — 1 пацієнт (0,88 %); більше 1 місяця — 6 хворих (15,04 %).
Післяопераційний період (перебування пацієнта на лікарняному ліжку) у даній клінічній групі становив у середньому 17,32 доби (від 1 дня до 3 місяців): до 10 діб — 35 пацієнтів (30,97 %), від 10 до 20 діб — 51 пацієнт (45,13 %), від 20 діб до 1 місяця — 17 пацієнтів (15,04 %) та більше місяця — 10 пацієнтів (8,85 %; рис. 13).
Загальний період перебування пацієнтів на лікарняному ліжку від моменту надходження до виписки становив у середньому 2,5 тижня (від 2 тижнів до 3,5 місяця).
Друга клінічна група пацієнтів за видом оперативного втручання: остеосинтез апаратами зовнішньої фіксації — 36 пацієнтів (13,58 % від загальної групи).
У групі пацієнтів з АЗФ переважали пацієнти віком від 40 до 50 років — 11 осіб (30,56 %) із середнім показником по групі 48,20 ± 16,59 року. Наступними віковими групами були: 30–40 років (7 осіб — 19,44 %), 50–60 років (6 осіб — 16,67 %) та більше 60 років — 7 осіб — 19,44 %. Менше було пацієнтів у віковій групі до 30 років (5 осіб — 13,89 %; рис. 14).
Середній вік пацієнтів — 46,05 року, серед них були 14 жінок (38,89 %) та 22 чоловіки (61,11 %).
У даній клінічній групі пацієнтів із закритими переломами зареєстровано 7 пацієнтів (19,44 %), із відкритими — 29 (80,56 %).
Усього в даній клінічній групі остеосинтез було виконано 36 пацієнтам, серед яких 18 пацієнтів були з первинною хірургічною обробкою рани (50,0 %), із закритим остеосинтезом — 3 пацієнти (8,33 %), відкритим остеосинтезом — 10 пацієнтів (27,78 %), 1 пацієнт — із заміною методу лікування правої великогомілкової кістки АЗФ (2,78 %),ЧКДО апаратом Ілізарова — 4 пацієнти (11,11 %; рис. 15).
Види травм, з приводу яких надавалася оперативна медична допомога пацієнтам у даній клінічній групі, розподілили так: побутова травма — 26 пацієнтів (72,22 %), виробнича травма — 6 пацієнтів (16,67 %) та 4 пацієнти після ДТП (11,11 %).
Перебування пацієнтів у лікарні даної клінічної групи до моменту проведення оперативного втручання становило в середньому 5,19 доби (від 1 дня до місяця). Відповідно пацієнтів розподілили: менше 10 днів до операції — 23 (81,48 %), від 10 до 20 діб до оперативного втручання — 4 (14,82 %) та більше 1 місяця передопераційного періоду — 1 (3,70 %; рис. 16).
Післяопераційний період (перебування пацієнта на лікарняному ліжку) у даній клінічній групі становив у середньому 4 доби (від 1 дня до 36 діб): до 10 діб — 31 пацієнт (86,11 %), від 10 до 20 діб — 4 пацієнти (11,11 %), від 20 діб до 1 місяця — 1 пацієнт (2,78 %).
Третю клінічну групу пацієнтів за видом оперативного втручання — остеосинтез пластинами становили 116 пацієнтів — 43,77 % від загальної групи.
У групі пацієнтів із застосуванням остеосинтезу пластинами середній вік пацієнтів становив 41,76 ± 15,04 року. Переважали пацієнти віком від 18 до 30 років — 30 пацієнтів (25,86 %). Наступні вікові групи: 30–40 років — 28 осіб (24,15 %), 40–50 років — 21 особа (18,10 %) та від 50 до 60 років — 21 особа (18,10 %). Менше було пацієнтів у віковій групі більше 60 років — 16 осіб (13,79 %) (рис. 17).
Серед них жінок було 49 (42,24 %), 67 — чоловіків (57,76 %).
У даній клінічній групі пацієнтів із закритими переломами зареєстровано 109 осіб (93,97 %), із відкритими — 7 (6,03 %).
Наступним показником, згідно з яким розподіляли пацієнтів у даній клінічній групі, були види проведеного нами остеосинтезу. Всього процедуру остеосинтезу було проведено 116 пацієнтам, серед яких 2 пацієнти були з первинною хірургічною обробкою рани (1,72 %), закритим остеосинтезом — 86 пацієнтів (74,14 %), відкритим остеосинтезом — 28 пацієнтів (24,14 %; рис. 18).
Види травм, з приводу яких надавалася оперативна медична допомога пацієнтам у даній клінічній групі, розподілили так: побутова травма — 84 пацієнти (72,41 %), виробнича травма — 9 пацієнтів (7,76 %) та 21 пацієнт після ДТП (18,10 %), 1 випадок спортивної травми та 1 — хуліганської (по 0,86 %).
Кількість часу перебування пацієнтів у лікарні даної клінічної групи до моменту проведення оперативного втручання становила в середньому 6,05 доби (від 1 дня до 1 місяця). Відповідно до перебування пацієнтів у лікарні їх розподілили так: менше 10 днів до операції — 84 (72,41 %), від 10 до 20 діб до оперативного втручання — 26 пацієнтів (22,41 %) та більше 20 діб доопераційного періоду — 6 пацієнтів (5,17 %).
Післяопераційний період (перебування пацієнта на лікарняному ліжку) у даній клінічній групі становив у середньому 16,75 доби (від 1 дня до 2 місяців): до 10 діб — 29 пацієнтів (25,00 %), від 10 до 20 діб — 60 пацієнтів (51,72 %), від 20 діб до 1 місяця — 14 пацієнтів (12,07 %) та більше місяця — 13 пацієнтів (11,21 %).
Загальний період перебування пацієнтів на лікарняному ліжку від моменту надходження до виписки становив у середньому 2,5 тижня (від 1,5 тижня до 2 місяців).
Результати
Віддалені результати вивчені в 46 хворих.
І клінічна група. Із 26 обстежених хворих, яким виконано малоінвазивний остеосинтез переломів із фіксацією спицями, гвинтами та іммобілізацію АЗФ або гіпсовою пов’язкою, добрі результати лікування спостерігались у 21 (80,76 %) хворого, у 2 (7,69 %) хворих настало вторинне зміщення відламків, та в 3 (11,54 %) хворих виникли згинально-розгинальні контрактури гомілковостопного суглоба.
ІІ клінічна група. Віддалені результати вивчені у 20 хворих, яким виконано остеосинтез АЗФ. У всіх були відкриті переломи. Добрі результати лікування спостерігались у 9 (45,0 %) хворих, вони завершили лікування в апараті зовнішньої фіксації, кінцівка опорна, дефіцит обсягу рухів менше 25 %. У 7 хворих лікування АЗФ було першим етапом двохетапного протоколу, їм проведені зміна методу і малоінвазивний остеосинтез пластинами. У 2 (7,69 %) хворих лікування ускладнилось хронічним остеомієлітом, з приводу чого виконано секвестрнекректомію й артродез гомілково-стопного суглоба. У 2 (7,69 %) хворих виникли стійкі згинально-розгинальні контрактури гомілковостопного суглоба.
Наводимо клінічний приклад. Хвора М., 1964 р.н., надійшла в травматологічне відділення для дорослих 25.08.2015 року з діагнозом: відкритий гвинтоподібний осколковий перелом дистального метаепіфіза обох кісток правої гомілки зі зміщенням відламків 43-А3.2 (рис. 19).
Хвора прооперована: ПХО рани. Остеосинтез правої гомілки апаратом зовнішньої фіксації та спицями Ілізарова. Проводились перев’язки. Післяопераційна рана загоїлась первинним натягом. Контроль через 1 рік після видалення металоконструкції. Клінічно і рентгенологічно добрий результат.
ІІІ клінічна група. Віддалені результати вивчені у 26 пацієнтів, яким виконано остеосинтез пластинами. Особливістю цієї групи є те, що, остеосинтез пластинами виконувався пацієнтам із кращим станом м’яких тканин і, відповідно, кровопостачанням відламків порівняно з пацієнтами І і особливо ІІ клінічних груп. Незважаючи на дотримання техніки виконання остеосинтезу в значної кількості пацієнтів спостерігалися дистрофічні зміни кісткової тканини, явища посттравматичного артрозу, стійкі контрактури гомілковостопного суглоба.
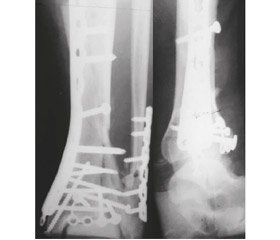
Наводимо клінічний приклад. Хворий Л., 1973 р.н., надійшов у травматологічне відділення для дорослих 17.05.2010 року з діагнозом: закритий гвинтоподібний осколковий перелом дистального метаепіфіза обох кісток правої гомілки зі зміщенням відламків 43-А3.3 (рис. 20).
Хворого прооперовано: остеосинтез правої великогомілкової кістки пластиною з кутовою стабільністю, реконструктивною пластиною та гвинтами, остеосинтез малогомілкової кістки реконструктивною пластиною. Післяопераційна рана загоїлась первинним натягом. Контроль через 8 років після видалення металоконструкції. Клінічно і рентгенологічно результат задовільний. У хворого констатовані стійка контрактура гомілковостопного суглоба, посттравматичний остеоартроз ІІІ ст.
Обговорення
У часи емпіричного розвитку травматології як науки існував відомий постулат, що гомілковостопний суглоб не любить великої кількості металевих імплантів (на зразок того, що ліктьовий суглоб не любить теплових процедур). До цього додавали, що кістка в дистальній третині гомілки оточена не м’язами, а сухожилками, фасціями і шкірою, внаслідок чого кровопостачання кістки недостатнє.
Порівнявши віддалені результати малоінвазивного і традиційного відкритого накісткового остеосинтезу, ми переконались у певних перевагах малоінвазивного варіанта, що збігається з останньою редакцією принципів АО:
1. Збереження кровопостачання.
2. Функціональна (непряма) репозиція.
3. Стабільна фіксація.
4. Ранні активні рухи.
Виносячи турботу про кровопостачання кістки та м’яких тканин на перше місце, ще раз підкреслимо, що біології як першорядному чиннику доброго загоєння перелому сьогодні приділяється найбільше значення.
Нами накопичено досвід непрямої репозиції більшості переломів під покроковим рентгеноконтролем із використанням тракційного стола, дистрактора, джойстиків, черезшкірним застосуванням шила й однозубого гачка. Подібні маніпуляції в нашій клініці виконуються з 1994 року, коли в операційній з’явився ЕОП. Під час операції все частіше виникало запитання: якщо вже відламки вдалося вправити закрито, анатомічна форма кістки відновлена, то чи варто робити відкритий доступ, який додатково травмує м’які тканини, порушує періостальне кровопостачання кісткових фрагментів (рис. 21)?
/115-2.jpg)
Чи варто проводити через дистальний епіфіз від 4 до 6 гвинтів та 3–4 гвинтів у діафіз, які додатково порушують внутрішньокісткове кровопостачання? Невже не можна обійтися без цих шкідливих для кровопостачання маніпуляцій? У пошуках відповіді на дані запитання ми зупинилися на вдосконаленні технологій малоінвазивного остеосинтезу з використанням спиць діаметром 2 мм у поєднанні з іммобілізацією АЗФ або гіпсовою пов’язкою. Наявність іммобілізації кінцівки певною мірою позитивно впливає на загоєння пошкоджених тканин у ділянці перелому, що також позитивно впливає на відновлення кровопостачання відламків. Малоінвазивні технології незамінні при поганому стані м’яких тканин у ділянці перелому — осаднень, фліктен, відшарування м’яких тканин, ділянок некрозу, інфікованих ран і т.п., які не дозволяють виконати внутрішній остеосинтез.
Для пацієнток молодого віку часто буває важливим косметичний результат операції з урахуванням того, що після малоінвазивного остеосинтезу слідів практично не залишається на відміну від остеосинтезу пластинами.
При застосуванні малоінвазивних технологій лікування переломів дистальної гомілки деякою мірою порушується четвертий принцип АО щодо ранньої функції оперованої кінцівки. А що можна сказати про навантаження? При остеосинтезі пластинами воно не дозволяється до настання консолідації. А при АЗФ — дозволяється. Загалом патогенез консолідації відламків і гармонізація таких важливих факторів, як збереження кровопостачання, функція, навантаження, жорсткість фіксації, іммобілізація кінцівки та їх взаємозв’язок, вивчені недостатньо і потребують подальших ґрунтовних наукових досліджень.
Економічні питання лікування для травмованих громадян набувають суттєвого значення в Україні, де поки що не існує страхової медицини, а забезпечення пацієнтів імплантами недостатньо фінансується з бюджету. Навіть без проведення обрахунку зрозуміло, що вартість лікування в першій та другій клінічних групах у багато разів менша, ніж у третій. Нами планується визначення показників економічної ефективності малоінвазивного остеосинтезу. Протиріччя полягає в тому, що в існуючій системі координат постачальники –медобладнання та лікарі медичних установ зацікавлені в застосуванні пластин для остеосинтезу не менше, ніж пацієнти.
На завершення хочемо відмітити те, що ми не пропонуємо змінити протокол АО щодо лікування переломів дистальної гомілки. Усі удосконалення не виходять за рамки запропонованих АО-технологій.
Висновки
Аналіз застосування удосконаленої технології малоінвазивного остеосинтезу переломів дистальної гомілки порівняно з традиційними технологіями лікування даних пошкоджень при хірургічному лікуванні 265 пацієнтів трьох клінічних груп показав, що застосування закритої репозиції та удосконаленої технології малоінвазивного остеосинтезу призводить до покращання результатів та суттєвого зменшення вартості лікування порівняно з традиційним остеосинтезом.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.

/108-1.jpg)
/108-2.jpg)
/109-1.jpg)
/109-2.jpg)
/110-1.jpg)
/110-2.jpg)
/110-3.jpg)
/111-1.jpg)
/111-3.jpg)
/111-2.jpg)
/112-1.jpg)
/112-2.jpg)
/113-1.jpg)
/113-2.jpg)
/114-1.jpg)
/115-1.jpg)
/115-2.jpg)