Журнал «Здоровье ребенка» Том 14, Додаток 1, 2019 Дитяча гастроентерологія та нутриціологія
Вернуться к номеру
Стан моторно-евакуаторної функції шлунка в дітей із дифузним нетоксичним зобом
Авторы: Сорокман Т.В., Бачу М.І.
ВДНЗ України «Буковинський державний медичний університет», м. Чернівці, Україна
Рубрики: Педиатрия/Неонатология
Разделы: Клинические исследования
Версия для печати
Актуальність. Доведено, що майже у 2,5 раза частіше від патології органів травлення страждають школярі з хворобами щитоподібної залози, зокрема з дифузним нетоксичним зобом (ДНЗ). Мета: вивчити особливості моторно-евакуаторної функції шлунка в дітей із дифузним нетоксичним зобом. Матеріали та методи. Основну групу становили діти із зобом (89 осіб), групу порівняння — діти без відхилень з боку щитоподібної залози (84 особи). Проводилось багатопланове анкетування, ультрасонографічне дослідження щитоподібної залози й функціональне ультрасонографічне дослідження шлунка. Результати. Поширеність зоба серед дітей Буковини становила 53,3 %. Частота функціональних розладів органів травлення в дітей обох груп становила 27,55 ± 2,17 %: у дітей із ДНЗ — 33,9 ± 2,3 %, у дітей без ДНЗ — 21,4 ± 1,3 %, p < 0,05. Порушення моторно-евакуаторної функції шлунка встановлені у 12 дітей із ДНЗ (11,6 %) і 6 (8,5 %) дітей без ДНЗ. Найчастіше ці порушення реєструвалися в дітей із функціональною диспепсією. Висновки. Встановлено вірогідно вищу частоту функціональних розладів травної системи в дітей із дифузним нетоксичним зобом, у тому числі порушень моторно-евакуаторної функції шлунка. Санація соматичної патології дозволить зменшити частоту несприятливого перебігу ДНЗ у дітей і підлітків.
Актуальность. Доказано, что почти в 2,5 раза чаще патологией органов пищеварения страдают школьники с болезнями щитовидной железы, в том числе с диффузным нетоксическим зобом (ДНЗ). Цель: изучить особенности моторно-эвакуаторной функции желудка у детей с диффузным нетоксическим зобом. Материалы и методы. Основную группу составили дети с зобом (89 человек), группу сравнения — дети (84 человека) без отклонений со стороны щитовидной железы. Проводилось многоплановое анкетирование, ультрасонографическое исследование щитовидной железы и функциональное ультрасонографическое исследование желудка. Результаты. Распространенность зоба среди детей Буковины составила 53,3 %. Частота функциональных расстройств органов пищеварения у детей обеих групп составляла 27,55 ± 2,17 %: у детей с ДНЗ — 33,9 ± 2,3 %, у детей без ДНЗ — 21,4 ± 1,3 %, p < 0,05. Нарушения моторно-эвакуаторной функции желудка установлены у 12 детей с ДНЗ (11,6 %) и 6 (8,5 %) детей без ДНЗ. Чаще всего эти нарушения регистрировались у детей с функциональной диспепсией. Выводы. Установлена достоверно более высокая частота функциональных расстройств пищеварительной системы у детей с диффузным нетоксическим зобом, в том числе нарушений моторно-эвакуаторной функции желудка. Санация соматической патологии позволит уменьшить частоту неблагоприятного течения ДНЗ у детей и подростков.
Background. It has been proved that pupils with thyroid diseases, in particular diffuse nontoxic goiter (DNG), suffer from digestive disorders almost 2.5 times more often. The purpose was to study the features of gastric emptying in children with diffuse nontoxic goiter. Materials and methods. The main group included children with DNG (n = 89), the comparison group — children without thyroid diseases (n = 84). A multi-faceted questionnaire survey, thyroid ultrasonography and functional ultrasonography of the stomach were conducted. Results. The prevalence of goiter among children of Bukovina was 53.3 %. The frequency of functional gastrointestinal disorders in children of both groups was 27.55 ± 2.17 %: in patients with DNG — 33.9 ± 2.3 %, in children without DNG — 21.4 ± 1.3 %, p < 0.05. Impaired gastric emptying was detected in 12 patients with DNG (11.6 %) and in 6 (8.5 %) children without DNG. Most often, these violations were registered in patients with functional dyspepsia. Conclusions. A significantly higher frequency of functional gastrointestinal disorders in children with diffuse nontoxic goiter, including impaired gastric emptying, was established. Treatment of somatic disease will reduce the frequency of unfavorable course of DNG in children and adolescents.
дифузний нетоксичний зоб; моторно-евакуаторна функція шлунка; діти
диффузный нетоксический зоб; моторно-эвакуаторная функция желудка; дети
diffuse nontoxic goiter; gastric emptying; children
Вступ
Гастроентерологічні захворювання в дітей залишаються в центрі уваги наукової й практичної педіатрії. Захворювання органів травлення належать до числа найбільш частих хвороб у дітей, їх поширеність останнім часом істотно збільшилася. За останні 20 років кількість дітей, які страждають від гастроентерологічних захворювань, зросла більше ніж на 30 % [1]. Таке зростання патології травної системи багато авторів пов’язують із впливом несприятливих антропогенних факторів зовнішнього середовища, погіршенням якості харчування. Підвищення агресивності зовнішнього середовища відбивається на функціонуванні практично всіх органів і систем, і дуже часто органи травлення в цих випадках виступають у ролі органів-мішеней. Також доведено, що майже у 2,5 раза частіше від патології органів травлення страждають школярі з хворобами щитоподібної залози (ЩЗ), зокрема з дифузним нетоксичним зобом (ДНЗ). Саме тісним взаємозв’язком органів травної системи з тиреоїдними гормонами, їх гастроінтестинальними ефектами зумовлюються порушення моторики й секреції органів травлення на тлі тиреоїдної дисфункції [2, 3]. Порушення моторики шлунка лежить в основі таких патологічних станів, як функціональна диспепсія (абдомінальний біль, постпрандіальний дистрес-синдром), гастроезофагеальний і дуоденогастральний рефлюкси. Причому порушення моторики шлунка при функціональній диспепсії зустрічаються у 20–40 % випадків, і найчастіше це проявляється затримкою шлункового випорожнення, дезорганізацією антральної скоротливості, патологічними фазами скорочення дна шлунка, розладом шлункової акомодації [4]. Поява ретроградної перистальтики, патологічне порушення тонусу сфінктерів (не пов’язане з ковтанням) призводять до появи гастроезофагеального або дуоденогастрального рефлюксів, тобто пасивного закиду вмісту шлунка в стравохід у першому випадку, вмісту дванадцятипалої кишки — у другому випадку. Нині основним погоджувальним документом на міжнародному рівні щодо функціональних захворювань органів травлення є так звані Римські критерії (Римський консенсус), останні з них у зв’язку з накопиченими за останнє десятиліття невирішеними питаннями були прийняті у 2016 році (Римські критерії IV) [5]. З огляду на такий високий ступінь коморбідності найбільш прийнятною на сучасному етапі видається біопсихосоціальна модель функціональних розладів органів травлення (ФРОТ), згідно з якою симптоми розвиваються через комбінації кількох відомих фізіологічних детермінант, таких як порушення моторики, вісцеральна гіперчутливість, зміна мукозального імунітету й запального потенціалу, що включають зміни в бактеріальний флорі, а також зміни регулювання осі «центральна нервова система — ентеральна нервова система», яка перебуває під впливом психологічних і соціокультурних факторів [6].
З іншого боку, відомо, що високий ризик розвитку ДНЗ визначається не тільки екологічною обстановкою в регіоні проживання, але й рядом обтяжуючих факторів анамнезу, дефіцитом йоду, і по суті ДНЗ є багатофакторним захворюванням [7]. Ризик виникнення ДНЗ серед дитячого населення зростає при вказівці в анамнезі на наявність супутньої соматичної патології, а також в осіб зі зниженою імунологічною реактивністю. Незважаючи на інтенсивне вивчення різних аспектів проблем, асоційованих із ДНЗ, багато питань досі залишаються в педіатричній практиці неосвітленими або дискусійними. Відомо, що частіше ДНЗ реєструється в пре- і пубертатному періодах, коли відбуваються збої з боку імунної й ендокринної систем. Ці зміни часом стають фундаментом для реалізації змін із боку верхнього відділу травного тракту [8, 9].
Оскільки за географічним розташуванням і біогеохімічними особливостями навколишнього середовища понад 80,0 % території України є йододефіцитними, можна припустити, що додатковим несприятливим фоном, що уможливлює розвиток ДНЗ, може бути наявність у дитини змін із боку травної системи. Спільна дія факторів середовища і соматичного неблагополуччя, на тлі яких відбувається формування зоба, може посилювати перебіг захворювань системи травлення.
Мета: вивчити особливості моторно-евакуаторної функції шлунка в дітей із дифузним нетоксичним зобом.
Матеріали та методи
Об’єктом дослідження були діти шкільного віку (173 особи), які мешкають у м. Чернівці й різних районах області. Діти були розподілені на групи відповідно до районів мешкання, віку й статі. Основну групу (І) становили діти із зобом (89 осіб), групу порівняння (ІІ) — діти (84 особи) з ідентичних територій мешкання без відхилень із боку щитоподібної залози. Проводилось багатопланове анкетування з уточненням анамнестичних, соціальних, побутових, екологічних та інших особливостей проживання дітей і реєструвалися результати опитувальника функціональних розладів шлунково-кишкового тракту, що складається з п’яти розділів: «A», «Б», «В», «Г», «Д». Усім дітям виконано комплексне обстеження мультидисциплінарною командою спеціалістів (педіатр, гастроентеролог, невропатолог, дитячий гінеколог, отоларинголог, окуліст) із подальшим проведенням розширеного комплексу обстежень. Морфофункціональний стан ЩЗ визначали відповідно до протоколів надання медичної допомоги дітям за спеціальністю «дитяча ендокринологія» [10]. Ультрасонографічне дослідження (УСД) ЩЗ проводилось на апараті Scanner 100 із використанням лінійного датчика з частотою 7,5 МГц. Функціональний стан гіпофізарно-тиреоїдної системи оцінювали за клінічними симптомами з використанням скринінгових інтегральних таблиць, а також стандартних наборів для радіоімунного аналізу Т3 і Т4 — «РИО-Т3-ПГ» і «РИО-Т4-ПГ» відповідно (Білорусь), концентрацію тиреотропного гормону визначали за допомогою стандартних тест-наборів фірми Mallinchbrodt (Німеччина).
Для верифікації гастроентерологічної патології додатково проводилися УСД органів черевної порожнини, фіброгастродуоденоскопія, копрограма, іригографія за стандартними методиками. Діагноз функціональних гастроінтестинальних розладів встановлювався відповідно до протоколів надання допомоги дітям за спеціальністю «дитяча гастроентерологія» з використанням Римських критеріїв III і IV (2006, 2016) [5, 11, 12].
Функціональне УСД шлунка виконувалося натще та з наповненням шлунка рідиною (тепла підсолоджена вода) в об’ємі 300–500 мл залежно від віку в положенні пацієнта на спині, на правому боці, лівому боці, стоячи. Після наповнення шлунка рідиною в процесі динамічного обстеження проводилася візуалізація потоків рідини за допомогою допплерівського режиму в пілоричному відділі й ділянці гастроезофагеального з’єднання. Реєструвалися ретроградні потоки, що розцінювалися як прояв рефлюксу. Оцінювали стан проксимальної й дистальної частин шлунка, наявність шлункової рідини натще, розподіл шлункового вмісту, рухомість шлункової стінки, її товщину, гастроезофагеальний кут. Вираховували площу антральної частини шлунка після виповнення його рідиною на першій хвилині та з 15-хвилинною перервою впродовж однієї години за формулою: Santrum = p ´ D1 ´ D2 / 4, де D1 — повздовжній діаметр антральної частини, D2 — передньозадній діаметр антральної частини шлунка [13]. За нормальні показники шлункового випорожнення при водному навантаженні приймалися значення в здорових дітей [14].
Одержані результати оброблені методом статистичного варіаційного й кореляційного аналізу. Статистична обробка включала підрахунок середнього арифметичного значення кожного з показників (М), середнього квадратичного відхилення (s). Оцінка вірогідності результатів передбачала визначення середньої помилки середньоарифметичної (m), вірогідності відмінностей середніх величин за t-критерієм Стьюдента, довірчих інтервалів (ДI). Обчислення асоціативних зв’язків проводилось за допомогою непараметричного критерію Пірсона (c2), критеріїв відносного ризику, показника співвідношення шансів.
Результати та обговорення
Розподіл обстежених дітей за віком і статтю поданий у табл. 1.
За результатами анкетування встановлені найбільш вагомі фактори ризику розвитку ДНЗ у дітей (табл. 2).
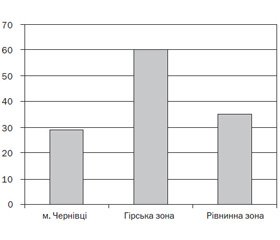
Нами вивчено поширеність зобу серед школярів залежно від проживання в районах із різним ступенем йодного забезпечення. Наявність і розміри зобу визначали двома методами: пальпаторним і ультразвуковим. Пальпаторний метод дослідження ЩЗ не втратив своєї актуальності при проведенні масових епідеміологічних досліджень. У світовій практиці поширеність зобу, за даними пальпації ЩЗ, є однією з висхідних ознак оцінки тяжкості йодного дефіциту. Результати обстеження показали значну частоту зоба серед дітей Буковини — 53,3 %. У різних клімато-географічних зонах Буковини частота зоба різна: у дітей, які проживають у гірській зоні, вона становить 65,5 %, значно нижча частота зоба серед дітей, які мешкають у рівнинній зоні та м. Чернівці (40,6 і 35,1 % відповідно, P < 0,05) (рис. 1).
При опитуванні виявлено неспецифічні скарги дітей, на які вказували батьки під час анкетування, як емоційна лабільність (22,3 ± 1,3 %), підвищена втома (19,4 ± 1,3 %), порушення пам’яті (21,3 ± 1,4 %), дратівливість (22,3 ± 1,3 %), дискомфорт у ділянці шиї (10,6 ± 1,1 %), тривалий субфебрилітет (11,6 ± 1,3 %), мерзлякуватість (7,7 ± 1,0 %).
У 89,3 % випадків визначалась дифузно збільшена неболюча ЩЗ м’яко-еластичної консистенції, у 10,7 % ЩЗ була дещо ущільненою. При ультразвуковому дослідженні у 8,7 % мало місце підвищення ехогенності, у 6,7 % — порушення структури залози, у 7,7 % констатовано зниження ехогенності ЩЗ. У 1,9 % виявлені поодинокі вузли, у 2,9 % — кістоподібні утворення. Частка хлопчиків з ультрасонографічними змінами у ЩЗ становила 39,1 %, дівчаток — 60,9 %. Важливим показником напруженості зобної ендемії є вік перехресту кривих частоти зоба в хлопчиків і дівчаток. За нашими даними, перехрест частоти зоба в дітей м. Чернівці спостерігається у 13–14-річному віці, у дітей рівнинної зони — у 12–13-річному віці, що свідчить про легкий ступінь зобної ендемії. Разом з тим у дітей гірської зони такий перехрест зареєстрований у віці 11 років, що може вказувати на зобну ендемію середнього ступеня тяжкості.
Частота виявлення ФРОТ у дітей обох груп становила в середньому 27,55 ± 2,17 %. Однак частіше ФРОТ реєструвалися в дітей із ДНЗ і становили 33,9 ± 2,3 %, тоді як у дітей без ДНЗ — 21,4 ± 1,3 %, p < 0,05. Структура ФРОТ була різноманітною. Функціональна диспепсія (ФД), синдром подразненої кишки (СПК), аерофагія частіше реєструвалися серед підлітків 11–14 років (табл. 3). Під час аналізу дітей віком 15–18 років було виявлено, що ФД, так само як і СПК, статистично значуще частіше виявлялися серед хлопців і дівчат І групи (р < 0,05) зі значною перевагою СПК у дівчат (р < 0,05). Аерофагія визначалася з однаковою частотою в дітей як І, так і ІІ дослідних груп. Серед підлітків віком 14–17 років ФД і СПК мали аналогічну тенденцію з переважанням у І групі (р < 0,05). У дітей 7–10 років переважав абдомінальний біль.
Особливістю клінічної картини дітей і підлітків як І, так і ІІ дослідної группи стала наявність двох або більше розладів з боку шлунково-кишкового тракту. Однак комбінація розладів переважала серед дітей І групи. Найчастіше одночасно проявлялися ФД, СПК і аерофагія. Частота поєднання різних ФРОТ подана на рис. 2.
Скарги з боку травної системи, які пред’являли діти, були досить різноманітними й включали біль у животі, у тому числі в епігастральній ділянці, регургітацію, печію, нудоту, періодично повторюване блювання, відчуття тяжкості в епігастральній ділянці після їжі, порушення сну, нічний кашель, відмову від їжі, зниження маси тіла (рис. 3).
Ми оцінили вираженість даних симптомів у дітей у балах. Так, середній бал болю в животі становив 3,04 ± 0,10, болю в епігастральній ділянці — 3,11 ± 0,20, регургітації — 1,44 ± 0,40, печії — 2,43 ± 0,50, нудоти — 2,14 ± 0,10, блювання — 1,45 ± 0,30, відчуття тяжкості в епігастральній ділянці після прийому їжі — 2,88 ± 0,60, порушення сну — 1,87 ± 0,20, нічного кашлю — 2,42 ± 0,30.
Досить часто пацієнти з ФРОТ мають супутні скарги, зокрема біль у різних частинах тіла (35,3 %), головний біль (24,5 %), виражену слабкість (10,2 %). У дітей I групи скарги траплялися частіше й були більш вираженими.
Результати УСД обстежених дітей подані в табл. 4. Порушення моторно-евакуаторної функції шлунка встановлені у 12 дітей із ДНЗ (11,6 %), тоді як у дітей без ДНЗ — у 6 (8,5 %). Найчастіше ці порушення реєструвалися у дітей із ФД. У цих дітей було встановлено вищий відсоток тахігастрії, нестабільності сили скорочень шлунка, нижче відношення пост- і препрандіальних показників порівняно із здоровими дітьми. За даними УСД, у дітей із ФД спостерігалася значна постпрандіальна антральна дилатація шлунка. Менша частота порушень моторно-евакуаторної функції шлунка спостерігалася при інших ФРОТ.
Наведені дані підтверджують висновок інших авторів, що наявність тиреоїдної патології й зниження функціональної активності гіпофізарно-тиреоїдної системи сприяють збільшенню частоти функціональних гастроінтестинальних розладів у дітей переважно за рахунок гіпокінетичних станів (варіант ФД — постпрандіальний дистрес-синдром, СПК), що навіть при мінімальній тиреоїдній недостатності супроводжується моторно-евакуаторними розладами шлунка.
Висновки
Встановлено вірогідно вищу частоту функціональних розладів травної системи в дітей із дифузним нетоксичним зобом, у тому числі порушень моторно-евакуаторної функції шлунка. Санація соматичної патології дозволить зменшити частоту несприятливого перебігу ДНЗ у дітей і підлітків.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.
1. Heinsch M.L., Nightingale S. Functional gastrointestinal disorders in children and adolescents: Knowledge, practice and attitudes of Australian paediatricians // J. Paediatr. Child Health. — 2019 Jan 9. doi: 10.1111/jpc.14342.
2. Родионова О.Н., Трубина Н.В., Реутова Э.Ю. и др. Особенности нарушений нейрогуморальной регуляции, цитокинового и тиреоидного статуса у больных с функциональными расстройствами желудочно-кишечного тракта // Вестник Санкт-Петербургского университета. — 2009. — 11(1). — 51-56.
3. Malik R., Hodgson H. The relationship between the thyroid gland and the liver Quart // J. Med. — 2002. — 95(9). — 559-569.
4. Chiou E., Nurko S. Functional abdominal pain and irritable bowel syndrome in children and adolescents // Therapy. — 2011 May 1. — 8(3). — 315-331.
5. Drossman D.A. Functional gastrointestinal disorders: history, pathophysiology, clinical features and Rome IV // Gastroenterology. — 2016. — 150. — 1262-1279.e2. doi: 10.1053/j.gastro.2016.02.032.
6. Drossman D.A., Tack J., Ford A.C. et al. Functional Gastrointestinal Disorders (Disorders of Gut-Brain Interaction): A Rome Foundation Working Team Report // Gastroenterology. — 2018 Mar. — 154(4). — 1140-1171.e1. doi: 10.1053/j.gastro.2017.11.279.
7. Зелінська Н.Б., Резнікова А.Л., Маменко М.Є., Єрохіна О.І. Зоб у дітей: клініка, диференційна діагностика, лікування (методичні рекомендації) // Сучасна педіатрія. — 2006. — 10(1). — 57-66.
8. Буряк В.Н., Мурашко Е.С. Особенности патологии щитовидной железы в детском возрасте // Лікарська справа. — 2012. — 5. — 58-63.
9. Плехова Е.И., Кашкалда Д.А., Волкова Т.И. и др. Дисбаланс микроэлементов и витаминов у подростков с диффузным нетоксическим зобом и сопутствующей дискинезией желчевыводящих путей // Лікарська справа. — 2014. — 11. — 138-141.
10. Протокол надання допомоги дітям хворим на зоб простий нетоксичний (ендемічний і спорадичний): Наказ МОЗ України № 254 від 27.04.2006.
11. Drossman D.A. The functional gastrointestinal disorders and the Rome III process // Gastroenterology. — 2006. — 130. — 1377-1390. DOI: 10.1053/j.gastro.2006.03.008.
12. Наказ МОЗ України від 20.01.2013 № 59 «Про затвердження уніфікованих клінічних протоколів медичної допомоги дітям із захворюваннями органів травлення».
13. Bolondi L., Bortolotti M., Santi V. et al. Measurement of gastric emptying time by realмtime ultrasonograph // Gastroenterology. — 1985. — 89(4). — 752-759.
14. Falmy M.E., Osman M.A., Mahmoud R.A. et al. Measuring of Gastric Emtying in Egyptian Pediatric Patients with Porм tal Hypertention by Using Realмtime Ultrasound // The Saudi Journal of Gastroеnterology. — 2012. — 18(1). — 40-44.

/116-1.jpg)
/117-1.jpg)
/116-2.jpg)
/117-2.jpg)
/118-1.jpg)