Журнал «Травма» Том 20, №2, 2019
Вернуться к номеру
Розвиток аваскулярного некрозу головки стегнової кістки при консервативному лікуванні дисплазії кульшового суглоба і вродженого вивиху стегна
Авторы: Кабацій М.С., Герцен I.Г., Марциняк С.М.
ДУ «Інститут травматології та ортопедії НАМНУ», м. Київ, Україна
Рубрики: Травматология и ортопедия
Разделы: Клинические исследования
Версия для печати
Актуальність. Аваскулярний некроз головки стегнової кістки (АНГСК) є найтяжчим ускладненням і провідною причиною незадовільних віддалених результатів лікування вродженої дисплазії кульшових суглобів та вивиху стегна. Мета дослідження: покращити результати діагностики та прогнозування перебігу АНГСК у дітей та підлітків на основі консервативного лікування дисплазії кульшового суглоба й уродженого вивиху стегна. Матеріали та методи. Загальна кількість пацієнтів — 700. Серед них АНГСК було діагностовано у 133 хворих (39 хлопчиків та 94 дівчинки). Вік хворих коливався від 3 міс. до 8 років. Рентгенометрично в динаміці визначали: тип АНГСК, шийково-діафізарний кут (ШДК), артикуло-трохантерну дистанцію (АТД), індекс функціональної довжини шийки стегна (ІФДШ). Результати. АНГСК на ґрунті консервативного лікування вродженої дисплазії кульшового суглоба нами діагностований у 8 дітей (7 %), підвивиху стегна — у 49 дітей (36 %), вивиху — у 76 (57 %). При 1-му типі ураження проксимального відділу стегна (ПВС) в динаміці спостерігали відновлення рентгенометричних показників у всіх групах хворих. При 2-му типі ураження ПВС спостерігали формування незначного вальгусного нахилу головки стегнової кістки, що рентгенометрично супроводжувалось зменшенням АТД (0,900 ± 0,074 мм) і ІФДШ (1,70 ± 0,04), тоді як ШДК відповідав нормальним віковим значенням (138,0 ±
± 3,1º). При 3-му типі відмічали вкорочення шийки стегнової кістки, вальгусний нахил головки, високе положення великого вертлюга, значне зменшення АТД (0,600 ± 0,082 мм) і ІФДШ (1,010 ± 0,001), тоді як ШДК відповідав нормальним віковим значенням (138,0 ± 3,1º). При 4-му типі відмічали формування симптоматичної варусної деформації ПВС зі значним зменшенням усіх рентгенометричних показників: АТД (0,500 ± 0,067 мм), ІФДШ (1,090 ± 0,007), ШДК (98,0 ± 3,1º). Висновки. Консервативне лікування дисплазії кульшових суглобів та вродженого вивиху стегна не запобігає виникненню та прогресуванню аваскулярного некрозу головки стегнової кістки. Дослідження способів консервативного лікування дітей з АНГСК на ґрунті дисплазії кульшового суглоба та вродженого вивиху стегна показало більші ступені асептичного ураження проксимального відділу стегна у пацієнтів із застосуванням жорстких засобів фіксації нижніх кінцівок.
Актуальность. Аваскулярный некроз головки бедренной кости (АНГБК) является тяжелым осложнением и ведущей причиной неудовлетворительных отдаленных результатов лечения врожденной дисплазии тазобедренных суставов и вывиха бедра. Цель исследования: улучшить результаты диагностики и прогнозирования течения АНГБК у детей и подростков на фоне консервативного лечения дисплазии тазобедренного сустава и врожденного вывиха бедра. Материалы и методы. Общее количество пациентов — 700. Среди них АНГБК был диагностирован у 133 больных (39 мальчиков и 94 девочки). Возраст больных колебался от 3 мес. до 8 лет. Рентгенометрически в динамике определяли: тип АНГБК, шеечно-диафизарный угол (ШДУ), артикуло-трохантерную дистанцию (АТД), индекс функциональной длины шейки бедра (ИФДШ). Результаты. АНГБК на фоне консервативного лечения врожденной дисплазии тазобедренного сустава нами диагностирован у 8 детей (7 %), подвывиха бедра — у 49 детей (36 %), вывиха — у 76 (57 %). При 1-м типе поражения проксимального отдела бедра (ПОБ) в динамике наблюдали восстановление рентгенометрических показателей во всех группах больных. При 2-м типе поражения ПОБ в динамике наблюдали формирование незначительного вальгусного наклона головки бедренной кости, что рентгенометрически сопровождалось уменьшением АТД (0,900 ± 0,074 мм) и ИФДШ (1,70 ± 0,04), тогда как ШДУ соответствовал нормальным возрастным значениям (138,0 ± 3,1°). При 3-м типе отмечали укорочение шейки бедренной кости, вальгусный наклон головки, высокое положение большого вертела, значительное уменьшение АТД (0,600 ± 0,082 мм) и ИФДШ (1,010 ± 0,001), тогда как ШДУ соответствовал нормальным возрастным значениям (138,0 ± 3,1°). При 4-м типе отмечали формирование симптоматической варусной деформации ПОБ со значительным уменьшением всех рентгенометрических показателей: АТД (0,500 ± 0,067 мм), ИФДШ (1,090 ± 0,007), ШДУ (98,0 ± 3,1°). Выводы. Консервативное лечение дисплазии тазобедренных суставов и врожденного вывиха бедра не предотвращает возникновение и прогрессирование аваскулярного некроза головки бедренной кости. Исследование способов консервативного лечения детей с АНГБК, развившимся вследствие дисплазии тазобедренного сустава и врожденного вывиха бедра, показало большие степени асептического поражения проксимального отдела бедра у пациентов с применением жестких средств фиксации нижних конечностей.
Background. Avascular necrosis of the femoral head (AVNFH) is the most complicated and leading cause of unsatisfactory long-term results of treatment of congenital hip dysplasia and hip dislocation. Materials and methods. The total number of patients was 700. Among them, AVNFH was diagnosed in 133 patients (39 boys and 94 girls). The age of the patients ranged from 3 months to 8 years. Roentgenometry results in the dynamics demonstrated: type AVNFH, neck-shaft angle (NSA), articular trochanteric distance (ATD), index of functional length of the neck (IFLN). Results. AVNFH is diagnosed on the basis of drug treatment of congenital hip dysplasia in 8 children (7 %), hip subluxation — in 49 children (36 %), dislocation — in 76 (57 %) persons. At type 1 of proximal femur lesion, the dynamics of X-ray parameters in all groups of patients was observed. So, one year after diagnosis, a complete restoration of the hip head loop was detected. During the next 2 years, normalization of the NSA, ATD, IFLN was revealed. With type 2 of proximal femur lesion, the formation of a slight valgus inclination of the femoral head was detected, that was accompanied with X-ray ATD decrease, whereas the NDA was consistent with age-appropriate normalal values. In type 3, there were a shortening of the femoral neck, a valgus inclination of the head, a high position of the large sputum, a significant decrease in the ATD and IFLN, whereas the NDA met the age-appropriate normal values. For type 4, formation of symptomatic varus deformity of proximal femur with significant decrease of all X-ray parameters was noted: ATD (0.500 ± 0.067 mm) and IFLN (1.090 ± 0.007), NDA (98.0 ± 3.1°). Conclusions. Drug treatment of hip dysplasia and congenital hip dislocation does not prevent the occurrence and progression of avascular necrosis of the femoral head. The study of the methods for drug treatment of children with AVNFH associated with hip dysplasia and congenital hip dislocation revealed greater degrees of aseptic lesion of the proximal thigh in patients with the use of rigid fixations of the lower extremities.
вроджений вивих стегна; консервативне лікування; проксимальний відділ стегна; аваскулярний некроз; деформація; розвиток; рентгенометричні показники
врожденный вывих бедра; консервативное лечение; проксимальный отдел бедра; аваскулярный некроз; деформация; рентгенометрические показатели
ongenital hip dislocation; drug treatment; proximal femur; avascular necrosis; deformity; development; X-ray measurements
Вступ
Матеріали та методи
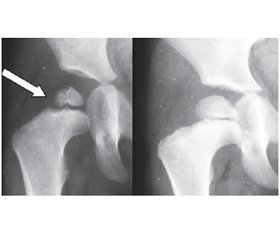
Результати та обговорення
Висновки
1. Tachdjian M.O. Pediatric Orthopedics: from the Texas Scottish Rite Hospital for Children / M.O. Tachdjian. — Philadelphia; London-Toronto-Montreal-Sydney-Tokyo: Elsevier Inc., 2014. — Chapter 16. — P. 517-520.
2. Крысь-Пугач А.П., Куценок Я.Б., Гук Ю.Н. [и др.] // Лечение детей с врожденным вывихом и подвывихом бедра в возрасте до 5 лет: Междунар. конф. травматол. и ортопедов Азербайджана, посвящ. 60-летию НИИТО Респ. Азербайджан. — Баку, 2007. — С. 79.
3. Gardner R.O.E., Bradley C.S., Howard A., Narayanan U.G., Wedge J.H., Kelley S.P. The incidence of avascular necrosis and the radiographic outcome following medial open reduction in children with developmental dysplasia of the hip: a systematic review // Bone Jt. J. — 2014. — 96(B (2)). — Р. 279-286. DOI: 10.1302/0301-620X.96B2.32361.
4. Bradley C.S., Perry D.C., Wedge J.H., Murnaghan M.L., Kelley S.P. Avascular necrosis following closed reduction for treatment of developmental dysplasia of the hip: a systematic review // J. Child. Orthop. — 2016 Dec. — 10(6). — Р. 627-632. DOI: 10.1007/s11832-016-0776-y.
5. Li Y., Xu H., Li J. et al. Early predictors of acetabular growth after closed reduction in late detected developmental dysplasia of the hip // J. Pediatr. Orthop. B. — 2015. — 24. — Р. 35-39. DOI: 10.1097/BPB.0000000000000111.
6. Ganz R., Leunig M., Leunig-Ganz K., Harris W. The etiology of osteoarthritis of the hip: an integrated mechanical concept // Clin. Orthop. Relat. Res. — 2008. — 466. — Р. 264-272 [PubMed].
7. Bucholz R., Ogden J. Patterns of ischemic necrosis of the proximal femur in nonoperatively treated congenital hip diseases. In The hip: proceedings of the sixth open scientific meeting of the Hip Society. — St. Louis, 1978, Mosby.
8. Соколовский О.А., Ковальчук О.В., Соколовський А.М. Формирование деформаций прокимального отдела бедра после аваскулярного некроза головки у детей // Новости хирургии. — 2009. — № 4. — С. 78-91.
9. Tang H.C., Lee W.C., Kao H.K., Yang W.E., Chang C.H. Surgical outcomes of developmental dysplasia of the hip with or without prior failed closed reduction // J. Pediatr. Orthop. — 2015. — 35. — Р. 703-707. DOI: 10.1097/BPO.0000000000000374.
10. Wang Y.J., Yang F., Wu Q.J., Pan S.N., Li L.Y. Association between open or closed reduction and avascular necrosis in developmental dysplasia of the hip // Medicine (Baltimore). — 2016 Jul. — 95(29). — e4276. DOI: 10.1097/MD.0000000000004276.
11. Schur M.D., Lee C., Arkader A., Catalano A., Choi P. Risk factors for avascular necrosis after closed reduction for developmental dysplasia of the hip // J. Child. Orthop. — 2016 Jun. — 10(3). — Р. 185-192. DOI: 10.1007/s11832-016-0743-7.
12. Sigamoney K.V., Kent J., Savaridas T., Brignall C. A Study on the Incidence of Avascular Necrosis Following Closed Reduction of the Dislocated Hip in Children with Congenital Dysplasia of the Hip: a Suggestion on Clinical Management // J. Orthopedics & Rheumatology. — 2016. — Vol. 5, Issue 5. DOI: 10.15406/mojor.2016.05.00194.
13. Novais E.N., Hill M.K., Carry P.M., Heyn P.C. Is Age or Surgical Approach Associated With Osteonecrosis in Patients With Developmental Dysplasia of the Hip? A Meta-analysis // Clin. Orthop. Relat. Res. — 2016. — 474. — Р. 1166-1177. DOI: 10.1007/s11999-015-4590-5.
14. Roposch A., Ridout D., Protopapa E., Nicolaou N., Gelfer Y. Osteonecrosis Complicating Developmental Dysplasia of the Hip Compromises Subsequent Acetabular Remodeling // Clin. Orthop. Relat. Res. — 2013. — 471. — Р. 2318-2326. DOI: 10.1007/s11999-013-2804-2.
15. Gornitzky A.L., Georgiadis A.G., Seeley M.A., Horn B.D., Sankar W.N. Does Perfusion MRI after Closed Reduction of Developmental Dysplasia of the Hip Reduce the Incidence of Avascular Necrosis? // Clin. Orthop. Relat. Res. — 2016. — 474. — Р. 1153-1165. DOI: 10.1007/s11999-015-4387-6.
16. Філіпчук В.В. Біомеханічне обґрунтування вибору методики корекції проксимального відділу стегнової кістки при сoxa vara // Український журнал телемедицини та медичної телематики. — 2010. — Т. 8. № 2. — С. 43.

/79.jpg)
/80.jpg)
/81.jpg)
/82.jpg)