Журнал «Травма» Том 20, №3, 2019
Вернуться к номеру
Реконструкція складних випадків септичних незрощень великогомілкової кістки
Авторы: Рушай А.К.(1), Борзих O.В.(2), Мартинчук О.О.(3)
(1) — Національний медичний університет ім. О.О. Богомольця, м. Київ, Україна
(2) — Головний військовий клінічний госпіталь Міністерства оборони України, м. Київ, Україна
(3) — Міська клінічна лікарня № 1, м. Київ, Україна
Рубрики: Травматология и ортопедия
Разделы: Клинические исследования
Версия для печати
У роботі обґрунтована реконструктивна тактика лікування складних випадків септичних незрощень кісток гомілки. Аналіз 31 спостереження дозволив сформулювати напрямки комплексного лікування — санації, пластики дефектів м’яких і кісткової тканин; створення оптимальних умов зрощення уламків. Використання сучасних оціночних систем дозволило об’єктивізувати тактику лікування й отримані результати.
В работе обоснована реконструктивная тактика лечения сложных случаев септических несращений костей голени. Анализ 31 наблюдения позволил сформулировать направления комплексного лечения — санации, пластики дефектов мягких и костной тканей; создание оптимальных условий сращения отломков. Использование современных оценочных систем позволило объективизировать тактику лечения и полученные результаты.
The paper substantiates the reconstructive treatment of complex cases of septic non-unions of the bones of the leg. Analysis of 31 observations allowed us to formulate directions of the comprehensive treatment — rehabilitation, plastics of soft and bone tissue defects; the creation of the optimal conditions for bone healing. The use of modern evaluation systems made impossible to objectify the tactics of treatment and the results obtained. The existing non-union assessment system, the Non-Union Scoring System (NUSS), was an effective tool for clarifying the scope of treatment. Comprehensive treatment of the complex septic non-unions of the tibia consisted in reconstructive surgical interventions, conservative therapy and rehabilitation measures. Surgical treatment of septic non-union of the tibia is resolved many of the existing problems. Not only the volume of interventions was of great significance, but also the order and sequence of their implementation. The primary task was to repair the site of inflammation. At the same time, the issues of plasty for defects of soft and bone tissue were solved; optimal conditions for the healing of the fragments (stimulation of bone regeneration) were created. Surgical treatment was multi-staged. Each previous one solved any of the existing problems, created conditions for the optimal performing of the next; all stages obeyed the general strategy — to restore maximally the function of the limb. The results obtained were evaluated as good using the evaluation scale of Karlstrom-Olerud (based on NUSS).
септичне незрощення великогомілкової кістки; реконструкція
септическое несращение большеберцовой кости; реконструкция
septic non-union of the tibia; reconstruction
Вступ
Матеріали та методи
/26.jpg)
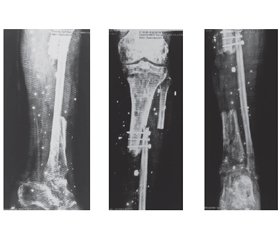
Результати
Обговорення
Висновки
1. Dahabreh Z., Calori G.M., Kanakaris N.K., Nikolaou V.S., Giannoudis P.V. A cost analysis of treatment of tibial fracture nonunion by bone grafting or bone morphogenetic protein-7. Int. Ortho. 2009. № 33. Р. 1407-1414.
2. Aalzubady I.A. Infected non-union of lower tibial fractures; Managed by biplaner compression external fixation. Kufa Med. Journal. 2009. V. 12. № 1. Р. 277-284.
3. Abdeen М., Azim А.А. Plate Fixation for Management of Non. United Tibial Fractures Previously Fixed with Locked Intramedullary Nail. Life Sci J. 2014. № 11. V. 10. P. 21-23.
4. Bhandari M., Fong K., Sprague S. Variability in the definition and perceived causes of delayed unions and non-unions: a cross-sectional, multinational survey of orthopedic surgeons. J. Bone Joint Surg. Am. 2012. V. 94. № 15. P. 1091-1096.
5. Calori G.M., Albisetti W., Agus A. Risk factors contributing to fracture non-unions. Injury. 2007. № 38. V. 2. Р. 1-18.
6. Delee J.C., Heckman J.D., Lewis A.G. Partial fibulectomy for u-united fractures of the tibia. J. Bone Joint Surg. 1981. 63-A. Р. 1390-1395.
7. Özkan S., Nolte P.A., van den Bekerom M.P., Bloemers F.W. Diagnosis and management of long-bone non-unions: a nationwide survey. Eur. J. Trauma Emerg. Surg. 2018. № 15. Р. 9-12. DOI: 10.1007/s00068-018-0905-z.
8. Weber C.D., Hildebrand F., Kobbe Ph., Lefering R., Sel-lei R.M., Pape H.-Ch. Epidemiology of open tibia fractures in a population-based database: update on current risk factors and clinical implications. Eur. J. Trauma Emerg. Surg. 2018. Р. 1 9. DOI: 10.1007/s00068-018-0916-9.
9. Tsang S.T.J., Mills L.A., Frantzias J., Baren J.P., Kea-ting J.F., Simpson A.H.R.W. Exchange nailing for non-union of diaphyseal fractures of the tibia. Bone Joint J. 2016. № 98. Р. 534-541.
10. Farmanullah M.S.K., Syed M.A. Evaluation of management of Tibial non-union defect wit Ilizarov ring fixator. Ayub. Med. Coll. Abbottabad. 2007. № 19(3). Р. 33-36.
11. Ferreira N., Marais L.C., Aldous С. The pathogenesis of tibial non-union. SA Orthopaedic Journal Autumn. 2016. V. 15. № 1. P. 51-57.
12. Swanson E.A., Garrard E.C., O’Connor D.P., Brin-ker M.R. Results of a systematic approach to exchange nailing for the treatment of aseptic tibial non-unions. J. Orthop. Trauma. 2015. № 29. V. 7. Р. 407-411.
13. Yeşil М., Çекіс Е., Alici, Yesil M. Reliability of the Radiographic Union Score for Tibial Fractures. Acta Orthop. Traumatol. Turc. 2014. V. 48. № 5. Р. 533-540. DOI: 10.3944/AOTT.2014.14.0026.

/24.jpg)
/25.jpg)
/26_2.jpg)