Журнал «Травма» Том 20, №3, 2019
Вернуться к номеру
Наш досвід застосування однополюсного ендопротезування при переломах проксимального відділу стегнової кістки в осіб похилого та старечого віку
Авторы: Кальченко А.В.
Харківська медична академія післядипломної освіти, м. Харків, Україна
Рубрики: Травматология и ортопедия
Разделы: Клинические исследования
Версия для печати
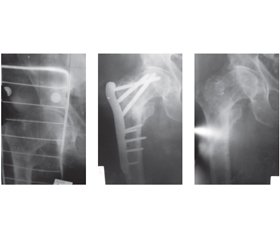
Актуальність. Переломи проксимального відділу стегнової кістки безпосередньо пов’язані з віком: найчастіше вони виникають у похилому та старечому віці. До 2050 р. кількість осіб віком понад 65 років у багатьох розвинених країнах подвоїться та становитиме 2 млрд. Тому лікування переломів зазначеної локалізації продовжує залишатись актуальною проблемою клінічної медицини. Мета — покращити результати лікування осіб похилого та старечого віку з переломами проксимального відділу стегнової кістки шляхом застосування біполярної геміартропластики кульшового суглоба. Матеріали та методи. Проведено хірургічне лікування 43 хворих з переломами проксимального відділу стегнової кістки. Серед хворих було 14 чоловіків і 29 жінок. Переважали хворі старечого віку — 29 пацієнтів, похилого віку — 14 пацієнтів. Оцінка больового синдрому, статико-динамічної активності хворих, деформації та амплітуди рухів оперованої нижньої кінцівки проводилась з використанням шкали Харриса. Відкрита репозиція перелому, металостеосинтез проксимального відділу стегнової кістки пластиною, виконана 23 хворим. Середня тривалість перебування в стаціонарі становила 17–21 добу, далі хворих спостерігали амбулаторно, виконували контрольну рентгенографію через 2 міс. після перелому та через 4–6 міс. Однополюсне біполярне ендопротезування кульшового суглоба при переломах проксимального відділу стегнової кістки виконали 20 хворим. Уламки додатково фіксували спицями Кіршнера (патент України «Спосіб лікування уламкових переломів проксимального відділу стегнової кістки № 101594 від 25.09.2015»). Результати. Після ендопротезування кульшового суглоба встановлено, що відмінні та добрі результати отримано в 95 % хворих. Незадовільні результати отримано у 5 %. Після накісткового остеосинтезу добрий результат встановлений в 1 випадку, незадовільний — у 7 пацієнтів. Причинами незадовільних результатів лікування накістковою пластиною були: наявність скарг хворих на біль у зоні перелому та в зоні кульшового суглоба, наявність кульгавості та укорочення нижньої кінцівки до 1–1,5 см, використання милиць чи ходунків, наявні контрактури кульшового суглоба, вторинне зміщення кісткових уламків (25 %), асептичний некроз головки стегнової кістки (12,5 %). Висновки. У хворих старечого та похилого віку з вертлюжними переломами 3–5-го типів за класифікацією Evans доцільно проводити ендопротезування. Щоб зберегти довжину кінцівки, пропонуємо зберігати міжвертлюжний фрагмент та фіксувати його спицями на ніжці ендопротеза. За результатами лікування встановлено, що при ендопротезуванні суглоба після переломів 3–5-го типів за класифікацією Evans у хворих через 1,5–2 місяці і більше була відновлена функція пересування, яка наближалася до вихідного рівня. Після остеосинтезу довгий час відзначалися порушення у вигляді больового синдрому, обмеження рухів у суглобі, що суттєво впливало на функцію пересування.
Актуальность. Переломы проксимального отдела бедренной кости непосредственно связаны с возрастом: чаще всего они возникают в пожилом и старческом возрасте. К 2050 г. количество лиц старше 65 лет во многих развитых странах удвоится и составит 2 млрд. Поэтому лечение переломов указанной локализации продолжает оставаться актуальной проблемой клинической медицины. Цель — улучшить результаты лечения лиц пожилого и старческого возраста с переломами проксимального отдела бедренной кости путем применения биполярной гемиартропластики тазобедренного сустава. Материалы и методы. Проведено хирургическое лечение 43 больных с переломами проксимального отдела бедренной кости. Среди больных было 14 мужчин и 29 женщин. Преобладали больные старческого возраста — 29 пациентов, пожилого возраста — 14 пациентов. Оценку болевого синдрома, статико-динамической активности больных, деформации и амплитуды движений оперированной нижней конечности проводили с использованием шкалы Харриса. Открытая репозиция перелома, металлостеосинтез проксимального отдела бедренной кости пластиной, выполнена 23 больным. Средняя продолжительность пребывания в стационаре составила 17–21 сутки, дальше больных наблюдали амбулаторно, выполняли контрольную рентгенографию через 2 мес. после перелома и через 4–6 мес. Однополюсное биполярное эндопротезирование тазобедренного сустава при переломах проксимального отдела бедренной кости выполнили 20 больным. Обломки дополнительно фиксировали спицами Киршнера (патент Украины «Способ лечения обломочных переломов проксимального отдела бедренной кости № 101594 от 25.09.2015»). Результаты. После эндопротезирования тазобедренного сустава установлено, что отличные и хорошие результаты получены у 95 % больных. Неудовлетворительные результаты получены у 5 %. После накостного остеосинтеза хороший результат установлен в 1 случае, неудовлетворительный — у 7 пациентов. Причинами неудовлетворительных результатов лечения накостный пластиной были: наличие жалоб больных на боли в зоне перелома и в зоне тазобедренного сустава, наличие хромоты и укорочение нижней конечности до 1–1,5 см, использование костылей или ходунков, имеющиеся контрактуры тазобедренного сустава, вторичное смещение костных отломков (25 %), асептический некроз головки бедренной кости (12,5 %). Выводы. У больных старческого и пожилого возраста с вертлюжными переломами 3–5 типов по классификации Evans целесообразно проводить эндопротезирование. Чтобы сохранить длину конечности, предлагаем сохранить межвертлюжный фрагмент и фиксировать его спицами на ножке эндопротеза. По результатам лечения установлено, что при эндопротезировании сустава после переломов 3–5 типов по классификации Evans у больных через 1,5–2 месяца и более была восстановлена функция передвижения, которая приближалась к исходному уровню. После остеосинтеза долгое время отмечались нарушения в виде болевого синдрома, ограничение движений в суставе, что существенно повлияло на функцию передвижения.
Background. Proximal femur fractures are closely dependent on patient’s age. Most commonly, they are diagnosed in elderly and senile patients. To 2050 the number of people beyond 65 years in the developed countries will increase twice and account for 2 billion. That is why the importance of treatment of proximal femur fractures will rise even more than nowadays. The purpose was to improve outcomes in elderly patients with proximal femur fractures using bipolar hemiarthroplasty of hip joint. Materials and methods. Forty-three patients with proximal femur fractures were undergone surgery. Among them there are 14 men and 29 women. Twenty-nine patients were of senile age and 14 patients of eldery age. Pain, stato-dynamic activity, deformity and movement amplitude assessed using Harris Hip Score. The open reduction and internal fixation of proximal femur fracture with plate was chosen for 23 patients. Average duration of stay in hospital was from 17 to 21 days. Following, the patients were observed on outpatient basis. Control radiographs were conducted in 2 and 4–6 months after the fracture. Unipolar bipolar endoprosthe-tics was used for 20 patients with proximal femur fracture. Bone fragments were additionally fixed with K-wires (patent, Ukraine, «Method of treatment of comminuted proximal femur fractures No 101594 dated 25.09.2015»). Results. After hip endoprosthetics excellent and good results were obtained in 95 % of cases. Unsa-tisfactory results were obtained in 5 % of cases. After bone plate osteosynthesis good result was obtained in 1 case and bad results were obtained in 7 patients. The bad results in bone plate osteosynthesis were associated with pain complains, lower limb shortening to 1–1.5 cm, lameness, use of walkers and crutches, bone fragments secondary bias (25 %), aseptic femoral neck necrosis (12.5 %). Conclusions. It is better to perform endoprosthetics for elderly and senile patients with proximal femur fractures type 3, 4 and 5 according to Evans classification. We offer a fixation of intertrochanteric fragment to endoprosthetics shaft using the wires to avoid the lower limb shortening. The results demonstrate that patients who had undergone hip endoprosthetics after proximal femoral fractures type 3, 4 and 5 according to Evans classification locomotive function was restored to the initial level after 1.5–2 months and more. After bone plate osteosynthesis, the long-term movement restrictions, pain and locomotive function impairment were observed.
переломи проксимального відділу стегнової кістки; похилий та старечий вік; ендопротезування; накістковий остеосинтез; віддалені результати оперативного лікування
переломы проксимального отдела бедренной кости; пожилой и старческий возраст; эндопротезирование; накостный остеосинтез; отдаленные результаты оперативного лечения
proximal femur fractures; elderly and senile age; bone plate osteosynthesis; long term postoperative results
Вступ
Матеріали та методи
/60.jpg)
/60_2.jpg)
Результати та обговорення
Висновки
1. Азизов М.Ж. К вопросу о лечении вертельных переломов бедренной кости. Вестник травматологии и ортопедии им. Н.Н. Приорова. 2000. № 3. С. 56-59.
2. Голубев В.Г., Старостенков А.Н., Воронцов А.П. и др. Опыт по лечению пациентов старших возрастных групп с переломами проксимального отдела бедра в ЦКБ РАН. Проблемы диагностики и лечения повреждений и заболеваний тазобедренного сустава: тез. Всерос. науч.-практич. конф. с междунар. участием под ред. проф. И.Ф. Ахтямова. Казань, 2013. С. 27-35.
3. Дулаев А.К., Цед А.Н., Джусоев И.Г., Усубалиев К.Н. Остеосинтез переломов шейки бедренной кости: динамический бедренный винт (DHS) или мини-инвазивная система Targon F.N. Травматология и ортопедия России. 2015. № 3. С. 12-22.
4. Спосіб лікування уламкових переломів проксимального відділу стегнової кістки: пат. A61B 17/56 України. № 101594; Заявл. 10.03.2015; Опубл. 25.09.2015.
5. Травматология и ортопедия. Травмы и заболевания нижнeй конечности. Т. 3; под ред. Н.В. Корнилова, Э.Г. Грязнухина. СПб.: Гиппократ, 2006. 1053 с.
6. Bottai V., Giannotti S., Dell’osso G. [et al.]. Atypical femoral fractures: retrospective radiological study of 319 femoral fractures and presentation of clinical cases. Osteoporosis International. 2014. Vol. 25(3). P. 993-997.
7. Bao N.R., Zhao J.N., Zhou L.W. [et al.]. Complications of bipolar hemiarthroplasty for the treatment of unstable intertrochanteric fractures in the elderly. Zhongguo Gu Shang. 2010. Vol. 23(5). P. 329-31.
8. Evans E.M. The treatment of trochanteric fractures of the femur. J. Bone Jt. Surg. 1949. Vol. 31-B. Р. 190-203.
9. Harris W.H. Traumatic arthritis of the hip after dislocation and acetabular fractures: treatment of mold arthroplasty. J. Bone Jt. Surg. 1969. Vol. 54A. P. 61-76.
10. Mazen S. The effective ness of primary bipolar arthroplasty in treatment of unstable intertrochanteric fractures in elderly patients. N. Am. J. Med. Sci. 2010. Vol. 2(12). P. 561-8.
11. Thakkar C. Calcar femoral grafting in the hemiarthroplasty of the hip for unstable intertrochanteric fractures. Indian J. Orthop. 2015. Vol. 49(6). P. 602-609.

/61.jpg)
/62.jpg)
/63.jpg)