Журнал «Травма» Том 21, №5, 2020
Вернуться к номеру
Частота та структура ускладнень раннього та віддаленого післяопераційних періодів у хворих із грижами міжхребцевих дисків, оперованих методом мікродискектомії
Авторы: Бублик Л.О., Улещенко Д.В., Шевчук А.В.
ДУ «Інститут травматології та ортопедії НАМН України», м. Київ, Україна
Рубрики: Травматология и ортопедия
Разделы: Клинические исследования
Версия для печати
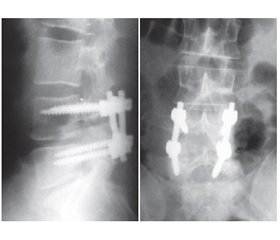
Актуальність. Видалення міжхребцевих гриж є найчастішою плановою операцією в хірургії хребта. Незважаючи на високу технологічність операцій із приводу гриж міжхребцевих дисків, до сьогодні зберігається велика кількість незадовільних післяопераційних результатів. Матеріали та методи. Проведений аналіз даних клінічних спостережень хірургічного лікування 54 пацієнтів із грижами міжхребцевих дисків, які перебували на стаціонарному лікуванні в клініці хірургії хребта зі спінальним (нейрохірургічним) центром ДУ «Інститут травматології та ортопедії НАМН України» у період із 2019 по 2020 р. Результати. Серед наших спостережень лікворея з пошкоджених оболонок дурального мішка відмічалася в одному випадку (1,9 %). У структурі ускладнень поперекової мікродискектомії в ранньому післяопераційному періоді виражений больовий синдром після операції спостерігався в 11,1 % хворих; неврологічні порушення з парезом стопи, що були до операції, зберігаються в 5,6 %; збільшення рухових порушень, обумовлених проведенням мікродискектомії в ранньому післяопераційному періоді, не відмічалося; вторинне загоєння післяопераційної рани відмічено в 6 (11,1 %) хворих, спондилодисциту не було. Висновки. Причинами повторного хірургічного втручання в пацієнтів після первинної мікродискектомії у віддаленому періоді є рецидив грижі міжхребцевого диска — 4 випадки (7,4 %) та нестабільність оперованого сегмента — 1 випадок (1,9 %).
Актуальность. Удаление межпозвоночных грыж является наиболее частой плановой операцией в хирургии позвоночника. Несмотря на высокую технологичность операций по поводу грыж межпозвоночных дисков, до настоящего времени сохраняется большое количество неудовлетворительных послеоперационных результатов. Материалы и методы. Проведен анализ данных клинических наблюдений хирургического лечения 54 пациентов с грыжами межпозвоночных дисков, которые находились на стационарном лечении в клинике хирургии позвоночника со спинальным (нейрохирургическим) центром ГУ «Институт травматологии и ортопедии НАМН Украины» в период с 2019 по 2020 г. Результаты. Среди наших наблюдений ликворея из поврежденных оболочек дурального мешка отмечалась в одном случае (1,9 %). В структуре осложнений поясничной микродиск-эктомии в раннем послеоперационном периоде выраженный болевой синдром после операции наблюдался у 11,1 % больных; неврологические нарушения с парезом стопы, которые были до операции, сохраняются у 5,6 %; увеличение двигательных нарушений, обусловленных проведением микродискэктомии в раннем послеоперационном периоде, не отмечалось; вторичное заживление послеоперационной раны отмечено у 6 (11,1 %) больных, спондилодисцита не было. Выводы. Причинами повторного хирургического вмешательства у пациентов после первичной микродискэктомии в отдаленном периоде являются рецидив грыжи межпозвонкового диска — 4 случая (7,4 %) и нестабильность оперированного сегмента — 1 случай (1,9 %).
Background. Removal of intervertebral hernias is the most common elective spinal surgery. Despite the high performance of operations for herniated discs, there is still a large number of unsatisfactory postoperative results. Material and methods. The analysis was performed of the data of clinical observations of surgical treatment of 54 patients with herniated discs who were hospitalized at the spinal surgery clinic with the spinal (neurosurgical) center at the State Institution “Institute of Traumatology and Orthopedics of the National Academy of Medical Sciences of Ukraine” in the period from 2019 to 2020. Results. Among our observations, liquorrhea from damaged membranes of the dural sac was noted in one case (1.9 %). In the structure of complications of lumbar microdiscectomy in the early postoperative period, a significant pain syndrome after surgery is observed in 11.1 % of cases; neurological disorders with paresis of the feet that were before the operation persist in 5.6 % of patients; an increase in motor disorders caused by microdiscectomy in the early postoperative period was not observed; secondary healing of the postoperative wound was noted in 6 (11.1 %) patients; there was no spondylodiscitis. Conclusions. The causes for repeat surgical intervention in patients after primary microdiscectomy in the long-term period are recurrent disc herniation — 4 (7.4 %) cases and instability of the operated segment — 1 (1.9 %).
мікродискектомія; ускладнення в ранньому та пізньому післяопераційному періоді; рецидив
микродискэктомия; осложнения в раннем и позднем послеоперационном периоде; рецидив
microdiscectomy; complications in the early and late postoperative period; recurrence
Вступ
Матеріали та методи
Результати та обговорення
/7.jpg) Серед інтраопераційних ускладнень відзначається досить висока частота поверхневих епіфасціальних інфекцій шкіри і підшкірної жирової клітковини (2–3 %). Виділяють такі типи: інфекція, що обмежена епідуральним простором (епідуральний абсцес); інфекція з ураженням міжхребцевого простору (дисцит) і більшим чи меншим його поширенням на тіла суміжних хребців (спондилодисцит); інфекція, що проникає крізь тверду мозкову оболонку (менінгіт) [5]. Серед наших спостережень вторинне загоєння післяопераційної рани відмічено в 6 хворих (11,1 %), двом (3,7 %) із них було накладено вторинні шви. Тяжкого ускладнення, як спондилодисцит, не було відмічено.
Серед інтраопераційних ускладнень відзначається досить висока частота поверхневих епіфасціальних інфекцій шкіри і підшкірної жирової клітковини (2–3 %). Виділяють такі типи: інфекція, що обмежена епідуральним простором (епідуральний абсцес); інфекція з ураженням міжхребцевого простору (дисцит) і більшим чи меншим його поширенням на тіла суміжних хребців (спондилодисцит); інфекція, що проникає крізь тверду мозкову оболонку (менінгіт) [5]. Серед наших спостережень вторинне загоєння післяопераційної рани відмічено в 6 хворих (11,1 %), двом (3,7 %) із них було накладено вторинні шви. Тяжкого ускладнення, як спондилодисцит, не було відмічено. /8.jpg)
Висновки
1. Аганесов, А.Г., Мусалатов Х.А. Десятилетний опыт микрохирургической дискэктомии. Вестник травматологии и ортопедии. 2002. № 3. С. 21-25.
2. Холодов С.А. Микрохирургическое лечение многоуровневых дискогенных поражений поясничного отдела позвоночника. Вопросы нейрохирургии. 2002. № 3. С. 6-10.
3. Радченко В.А., Продан А.И., Рябов О.В. Осложнения микродискэктомии при поясничном остеохондрозе. Ортопедия, травматология и протезирование. 2003. № 2. С. 12-15.
4. Camino Willhuber G., Kido G., Mereles M., Bassani J., Petracchi M., Elizondo C., Gruenberg M., Sola C. Factors associated with lumbar disc hernia recurrence after microdiscectomy. Rev. Esp. Cir. Ortop. Traumatol. 2017 Nov-Dec. 61(6). 397-403.
5. Hlubek R.J., Mundis G.M. Jr. Treatment for Recurrent Lumbar Disc Herniation. Curr. Rev. Musculoskelet Med. 2017 Dec. 10(4). 517-520.
6. Kraemer R., Wild A., Haak H. Classification and management of early complications in open lumbar microdiscectomy. J. Eur. Spine. 2003. Vol. 12. № 3. 239-246.
7. Pechlivanis I., Kuebler M., Harders A., Schmieder K. Perioperative complication rate of lumbar disc microsurgery depending on the surgeon’s level of training. Cent. Eur. Neurosurg. 2009 Aug. 70(3). 137-142.
8. Sean M. Barber, Jonathan Nakhla, Sanjay Konakondla, Jared S. Fridley, Adetokunbo A. Oyelese, Ziya L. Gokaslan and Albert E. Telfeian. Outcomes of endoscopic discectomy compared with open microdiscectomy and tubular microdiscectomy for lumbar disc herniations: a meta-analysis. Journal of Neurosurgery: Spine. 2019. Vol. 31. Is. 6. 775-921.
9. Shepard N., Cho W. Recurrent Lumbar Disc Herniation: A Review. Global Spine J. 2019 Apr. 9(2). 202-209.
10. Suri P., Pearson A.M., Zhao W., Lurie J.D., Scherer E.A., Morgan T.S., Weinstein J.N. Pain Recurrence After Discectomy for Symptomatic Lumbar Disc Herniation. Spine (Phila Pa 1976). 2017, May 15. 42(10). 755-763.