Резюме
Актуальність. Атопічний дерматит — найбільш поширене захворювання шкіри серед дітей з гетерогенною клінічною картиною із різницею у віці маніфестації, локалізації ураження, тяжкості, профілів сенсибілізації, наявності коморбідних атопічних станів і поздовжніх траєкторій прогресування захворювання. Мета дослідження: оцінити вплив на перебіг захворювання та розвиток респіраторної алергії таких факторів, як початок захворювання, обтяжений анамнез, наявність супутньої алергічної патології, тривалість грудного вигодовування, вплив факторів навколишнього середовища, що погіршують захворювання. Матеріали та методи. Діти, хворі на атопічний дерматит (n = 88), були включені в дослідження з вересня 2020 по квітень 2021 року в м. Києві, Україна. Симптоми респіраторної алергії в анамнезі пацієнтів було задокументовано як супутню захворюваність. Результати. Усі 88 хворих на момент огляду мали прояви атопічного дерматиту у вигляді висипу, сухості шкіри, лущення, свербежу, ліхенізації. Тяжкість захворювання була вірогідно пов’язана з віком початку захворювання: діти з раннім фенотипом мали тяжчий перебіг (відношення шансів (OR) = 16,261; 2,056–127,911). Не було статистично значимого зв’язку раннього фенотипу атопічного дерматиту з розвитком супутніх алергічних захворювань (OR = 1,813; 0,415–7,916). Тяжкий перебіг спостерігався в групі дітей з обтяженим родинним алергологічним анамнезом (OR = 2,750; 1,123–6,735). Діти з тяжким атопічним дерматитом мали високий ризик розвитку супутньої респіраторної алергії (OR = 5,604; 1,863–16,863). Тривалість перебування на грудному вигодовуванні не впливала на ступінь тяжкості атопічного дерматиту в нашій групі хворих (OR = 0,778; 0,119–5,100) та на ризик розвитку супутніх атопічних захворювань (OR = 1,417; 0,444–4,521). У 76 (86,4 %) дітей на перебіг атопічного дерматиту впливала сезонність — стан шкіри погіршувався в зимовий період. Контакт з твариною — у 4 (4,5 %) дітей, вживання причинних продуктів в їжу пов’язували з загостренням атопічного дерматиту у 20 дітей (25 %), цвітіння пилкових дерев та трав викликало загострення у 5 дітей (5,7 %). Висновки. Діти з тяжким фенотипом атопічного дерматиту мають ризик розвитку респіраторної алергії. Хворі на атопічний дерматит, у яких симптоми розвиваються до 2 років, а також хворі з обтяженим сімейним анамнезом мають високий ризик розвитку тяжкого фенотипу захворювання.
Background. Atopic dermatitis is the most common skin disease among children. Its natural history is heterogeneous with a difference in age of manifestation, localization of lesions, severity, sensitization profiles, presence of comorbid atopic conditions, and longitudinal trajectories of disease progression. The study aimed to assess the impact of factors such as the onset of the disease, atopic family history, presence of concomitant allergic pathology, duration of breastfeeding on the course of the disease and the development of respiratory allergies, and the impact of environmental factors that aggravate the disease. Materials and methods. Children with atopic dermatitis (n = 88) were included in the study from September 2020 to April 2021 in Kyiv, Ukraine. Symptoms of respiratory allergy in the history of patients have been documented as comorbidity. Results. Total of 88 patients at the time of examination presented with manifestations of atopic dermatitis in the form of a rash, dry skin, scaling, itching, lichenization. The disease severity was significantly related to the age of onset: children with early phenotype had more severe disease (OR = 16.261; 2.056–127.911). There was no statistically significant association of early phenotype of atopic dermatitis with the development of concomitant allergic diseases (OR = 1.813; 0.415–7.916). A severe course was observed in the group of children with atopic family history (OR = 2.750; 1.123–6.735). Children with severe atopic dermatitis had a high risk of concomitant respiratory allergy (OR = 5.604; 1.863–16.863). The duration of breastfeeding did not impact the severity of atopic dermatitis (OR = 0.778; 0.119–5.100) and the risk of concomitant atopic diseases (OR = 1.417; 0.444–4.521). The course of atopic dermatitis was influenced by seasonality in 76 children (86.4 %): the condition of the skin deteriorated in the winter. Contact with the animal was associated with exacerbation of atopic dermatitis in 4 (4.5 %) children, food ingestion — in 20 children (25 %), pollen trees and grasses caused exacerbation in 5 children (5.7 %). Conclusions. Children with a severe phenotype of atopic dermatitis are at risk of developing respiratory allergies. Patients with atopic dermatitis who develop symptoms at the age of under 2 years, as well as those with an atopic family history, are at high risk of developing a severe disease phenotype.
Вступ
Атопічний дерматит (АД), найбільш поширене захворювання шкіри серед дітей, є складним захворюванням з багатофакторною етіологією, що включає порушення регуляції імунної системи та дисфункцію епідермального бар’єру, на які впливають як генетичні фактори, так і фактори навколишнього середовища. Ця складна патофізіологія призводить до гетерогенної клінічної картини (фенотипу) із різницею у віці маніфестації, локалізації ураження, тяжкості, профілів сенсибілізації, наявності коморбідних атопічних і неатопічних станів та поздовжніх траєкторій прогресування захворювання [1].
У когортному дослідженні Protection Against Allergy Study in Rural Environments (PASTURE) вивчалося визначення фенотипів АД в дитинстві на основі початку та природного перебігу захворювання [2]. У цьому дослідженні виявлено 4 різні фенотипи АД за допомогою латентного класового аналізу симптомів АД серед дітей у 7 різних вікових періодах. Ці фенотипи характеризуються віковими проявами перших симптомів та природним перебігом захворювання від народження до 6 років. Учені визначили 2 фенотипи з раннім початком протягом 2 років, з транзиторним та стійким прогресуванням; пізній фенотип, що настає після 2 років, та фенотип мінімальних проявів.
Основні висновки цього дослідження полягають у тому, що лише діти з раннім фенотипом АД мають підвищений ризик розвитку бронхіальної астми (БА) та харчової алергії. Ранні, ранні перехідні та стійкі фенотипи подібні щодо своїх позитивних асоціацій з іншими алергічними станами, хоча найбільше визначалась схильність у дітей з ранніми персистуючими фенотипами. Пізній фенотип був пов’язаний лише з алергічним ринітом (АР), а не з БА чи харчовою алергією. Також досліджено, чи були експозиції під час вагітності чи першого року життя пов’язані з фенотипами АД. Батьківський алергічний статус був тісно пов’язаний з ранніми фенотипами, особливо з раннім стійким фенотипом. Діти, які мали обох батьків з алергією в анамнезі, мали майже в 6 разів підвищений ризик розвитку раннього стійкого АД порівняно з дітьми, у яких батьки були без історії алергії. У даному дослідженні не спостерігалось зв’язку між грудним вигодовуванням та фенотипами атопічного дерматиту.
Починаючи з 1930-х років, автори багатьох досліджень вивчали вплив грудного вигодовування на розвиток атопічних захворювань. Вважалося, що імунологічні компоненти жіночого молока можуть модифікувати індукцію імунної толерантності та зменшити ризик алергічного захворювання (АЗ). Загалом ці дослідження були нерандомізованими, ретроспективними чи спостережними за дизайном і включали багато когортних досліджень [3].
У звіті Американської академії педіатрії (ААР) за 2008 рік було зроблено висновок про відсутність короткострокових або довгострокових переваг виключно грудного вигодовування понад 3–4 місяці для профілактики атопічних хвороб [4]. Метааналіз, що конкретно розглядав питання тривалості ексклюзивного грудного вигодовування, був опублікований у 2012 році [5]. Він включав лише 3 дослідження, в яких грудне вигодовування протягом 3–4 місяців порівнювалось із грудним вигодовуванням протягом 6 місяців і довше [6–8]. З цих 3 досліджень 1 було кластерним рандомізованим дослідженням з 6,5-річним спостереженням [6]. В цьому метааналізі автори дійшли висновку, що не було різниці в ризику АД, БА чи інших атопічних станів між ексклюзивним грудним вигодовуванням протягом 3–4 місяців порівняно з ексклюзивним грудним вигодовуванням протягом 6 місяців або довше. Один з цих метааналізів показав, що не було доказів того, що виключно грудне вигодовування має значні переваги в попередженні розвитку БА [9]. Другий метааналіз не виявив суттєвого зв’язку між виключним грудним вигодовуванням протягом ≥ 3–4 місяців та грудним вигодовуванням на коротший термін та БА у віці від 5 до 18 років (13 досліджень) [10].
Однак інший аналіз у цьому самому дослідженні (об’єднавши лише 6 когортних досліджень, в яких виключно грудне вигодовування протягом принаймні 3–4 місяців порівнювалось із меншою тривалістю грудного вигодовування) виявив суттєво знижений ризик розвитку АД у віці до 2 років (відношення шансів (OR) 0,74; 0,57–0,97). Цей висновок незмінний у звіті AAP 2008 року.
Діти з АД увійшли до гетерогенної групи з різним перебігом захворювання, віком початку захворювання, клінічними проявами, ступенем тяжкості, тривалістю та ризиком супутнього захворювання. Хоча більшість дітей з АД переростають своє захворювання, незрозуміло, скільки у них буде спостерігатись стійкість симптомів в дорослому віці, мало що відомо про детермінанти стійкого AД.
Метою даного дослідження було оцінити в групі хворих на АД вплив на перебіг захворювання та розвиток респіраторної алергії таких факторів, як початок захворювання, обтяжений анамнез, наявність супутньої алергічної патології, тривалість грудного вигодовування, вплив факторів оточуючого середовища, що погіршують захворювання.
Матеріали та методи
Діти, хворі на АД (n = 88), були включені в дослідження з вересня 2020 по квітень 2021 року в м. Києві, Україна. Діагноз АД верифіковано згідно з запропонованими критеріями G.M. Hanifin, G. Rajka, що були доповнені Британською групою спеціалістів та прийняті в 1994 р. як міжнародні клінічні рекомендації [11]. Ступінь тяжкості визначали шляхом оцінки індексу АД (scoring atopic dermatitis — SCORAD), з можливими показниками від 0 до 83, при цьому вищі показники вказують на більш тяжкий АД [12]. Симптоми респіраторної алергії в анамнезі пацієнтів було задокументовано як супутню захворюваність. Сімейний алергологічний анамнез вважався позитивним, якщо батьки дитини мали діагноз БА, АР або АД. Дослідження було схвалено Комісією з питань біоетичної експертизи при НМУ імені О.О. Богомольця, і всі учасники дали письмову інформовану згоду. Відношення шансів було використано з метою визначення асоціації факторів ризику атопічних завхорювань та клінічних ознак фенотипів АД. Значення р < 0,05 вважалось статистично значущим.
Результати
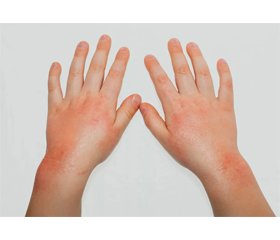
Середній вік дітей основної групи становив 6,64 року, серед них 45 хлопчиків та 43 дівчинки. Усі 88 хворих на момент огляду мали прояви АД у вигляді еритематозного сверблячого висипу. Серед них у 57 осіб (64,7 %) був АД легкого та середнього ступеня тяжкості, у 31 (35,2 %) — тяжкого ступеня. Ми розподілили групу хворих на підгрупу дітей з раннім фенотипом АД — 67 хворих з початком захворювання до 2 років, серед яких тяжкий АД був у 30 (34,0 %) пацієнтів, АД легкого та середнього ступеня тяжкості — у 37 хворих (42,0 %), та діти з пізнім фенотипом, після 2 років, — 21 дитина, серед них 1 (1,1 %) — з АД тяжкого ступеня та 20 хворих (22,7 %) з легким та середньотяжким АД. Тяжкість АД була вірогідно пов’язана з віком початку захворювання: діти з раннім фенотипом мали тяжчий перебіг (OR = 16,261; 2,056–127,911).
Інша супутня алергологічна патологія визначалась у 32 дітей (36,4 %). У 15 хворих (17,0 %) була БА, у 27 хворих (30,7 %) мав місце АР: у 16 (18,2 %) — АР, персистуючий перебіг, в 11 (12,5 %) — АР, інтермітуючий перебіг. Серед цих хворих 10 пацієнтів (11,4 %) мали обидва захворювання — БА та АР. Серед хворих із супутніми алергічними захворюваннями 29 (32,9 %) пацієнтів мали початок АД до 2 років, 3 (3,3 %) — після 2 років. У даній групі хворих не було статистично значимого зв’язку раннього фенотипу АД з розвитком супутніх алергічних захворювань (OR = 1,813; 0,415–7,916).
Аналіз родинного анамнезу показав, що у 41 дитини (46,59 %) найближчі родичі мали атопічні захворювання, з них у 27 хворих (30,7 %) — це матір, у 14 (15,9 %) — батько. У 18 батьків (20,5 %) спостерігалась БА, у 20 (22,7 %) — АР, у 6 (6,8 %) — АД. Тяжкий перебіг АД спостерігався в групі дітей з обтяженим родинним алергологічним анамнезом (OR = 2,750; 1,123–6,735). Статистичної вірогідності ризику розвитку респіраторної алергічної патології в групі хворих залежно від наявності обтяженого сімейного анамнезу не було продемонстровано (OR = 0,786; 0,279–2,217).
Ми оцінили ризик розвитку респіраторної алергії в групі хворих старше 3 років (n = 69), серед яких 28 (35,3 %) мали супутні алергічні захворювання, з них 15 (21,7 %) дітей з тяжким АД, 13 (18,8 %) — з АД середнього та легкого ступеня тяжкості, 41 (59,4 %) дитина без супутньої алергічної патології, серед яких 7 (10,1 %) мали тяжкий АД та 34 (49,3 %) — легкий та середньотяжкий АД. Діти із тяжким АД мали високий ризик розвитку супутньої респіраторної алергії (OR = 5,604; 1,863–16,863).
З метою визначення ролі тривалості перебування дитини на грудному вигодовуванні у розвитку АД ми оцінили ступінь тяжкості АД в групі дітей старше 2 років, які мали грудне вигодовування більше 6 місяців та менше 6 місяців. Аналіз показав, що тривалість перебування на грудному вигодовуванні не впливала на ступінь тяжкості АД в нашій групі хворих (OR = 0,778; 0,119–5,100) та на ризик розвитку супутніх АЗ (OR = 1,417; 0,444–4,521).
Аналіз факторів, що, на думку пацієнтів, були пов’язані з загостренням АД, включав оцінку впливу кліматичних і температурних змін, інсоляції, частоти купання, вживання продуктів харчування, лікарських засобів, цвітіння пилкових дерев і трав, контакт з тваринами. У 76 (86,4 %) дітей на загострення АД впливала сезонність — стан шкіри погіршувався в зимовий період. При вживанні причинних продуктів в їжу загострення АД спостерігалось у 20 (25 %) дітей, зокрема при вживанні яєць, риби, горіхів, фруктів. Контакт з твариною пов’язували з загостренням АД батьки у 4 дітей (4,5 %). Цвітіння пилкових дерев і трав викликало загострення АД у 5 дітей (5,7 %).
Обговорення
Серед факторів ризику стійкості АД ранній початок захворювання та тяжкість у грудному віці є одними з найбільш часто виявлених [13]. Дуже ранній початок розвитку АД пов’язаний з розвитком атопічних супутніх захворювань [14, 15]. Дитяче респіраторне дослідження Tucson показало, що наявність АД протягом першого року життя є незалежним фактором ризику БА, 18 % пацієнтів із хрипами віком 6 років мали АД до 2 років [16].
У когорті Pediatric Eczema Elective Registry (PEER) (медіана спостереження — 7,5 року) 73 % пацієнтів повідомили про початок розвитку АД у віці до 2 років, і ризик виникнення сезонних алергій (але не астми) був значно вищий у категорії раннього початку АД (56,1 проти 30,6 % у групі пізнього початку) [17]. У когортному дослідженні підлітків Odense Adolescents Cohort Study пацієнти з персистентністю захворювання мали ранній початок АД (< 2 років), екзему рук та АР [18]. Дослідження MeDALL ідентифікувало фенотип АД і високого рівня мультиморбідності та тривалості захворювань з часом, що характеризується сімейною історією й раннім початком захворювання [19]. У когорті багатоцентрового дослідження алергії (MAS) наявність АД до 3 років — один із незалежних предикторів розвитку АР у віці до 20 років [20]. У даному дослідженні було продемонстровано зв’язок раннього фенотипу АД та більш тяжкого перебігу, але не було статистично значимого зв’язку раннього фенотипу АД із розвитком супутніх алергічних захворювань.
Історія атопічного захворювання в найближчих родичів, як видається, більше корелює з діагнозом АД, ніж анамнез у будь-якого члена сім’ї, і значення сімейного анамнезу для розвитку атопічного захворювання зменшується із віком пацієнтів з AД [21]. Однак більшість досліджень виявили високу частоту батьків із алергією серед пацієнтів із підтвердженим діагнозом AД. Сімейний анамнез також є сильним предиктором для персистенції інших атопічних станів, таких як БА [22]. У когорті Pollution and Asthma Risk: an Infant Study (PARIS) анамнез БА, та/або АР, та/або екземи у батьків асоціювався з тяжким атопічним фенотипом [23]. Аналогічним чином, у дослідженні PASTURE статус батьківської алергії був сильно пов’язаний із раннім стійким фенотипом, учасники з обома батьками, які мали алергію в анамнезі, мали майже в 6 разів більший ризик ранньої стійкої форми AД, ніж ті, у кого немає сімейної історії. MeDALL виявило фенотип дітей із сімейною історією алергії, у яких у ранньому дитинстві розвивається полісенсибілізація та мультиморбідність [24], тоді як у когорті MAS сильний атопічний сімейний анамнез (який визначається як два або більше атопічних члена сім’ї) був важливим предиктором поганого прогнозу [25]. Показано, що анамнез батьків має специфічний для статі вплив на ризик алергії та БА [26]. У нашому дослідженні ризику розвитку респіраторної алергічної патології в групі хворих залежно від наявності обтяженого сімейного анамнезу не було продемонстровано, але, можливо, це пов’язано з розміром групи. Окрім того, наявність інших коморбідних станів, не пов’язаних з алергією, може впливати на розвиток БА у дітей [27].
Пацієнти з більш тяжкою формою АД мають мультиморбідність і більш стійке захворювання. У когорті MAS найсильніший фактор ризику поганого прогнозу раннього розвитку AД — тяжкість захворювання [25]. У дослідженні PASTURE діти з раннім стійким фенотипом мали більший ступінь тяжкості AД [2].
У когорті BAMSE (шведська абревіатура для Children, Allergy, Milieu, Stockholm, Epidemiology) більше учасників з середньою та тяжкою формою АД мали більш стійке захворювання та більшу поширеність АР і БА, ніж учасники з легким АД, у той час як у вищезгаданої італійської когорти [28], у якій пацієнти з АД спостерігались в середньому 16,9 року, тяжкість АД була суттєво пов’язана з появою БА. Ризик виникнення БА зростає удвічі у пацієнтів з середньотяжким АД порівняно з легкою формою АД та в 4 рази у пацієнтів з тяжкою формою АД проти середньої тяжкості. Подібні результати повідомляються в проспективних і ретроспективних когортних дослідженнях пацієнтів з тяжкою формою АД. У даному дослідженні наявність тяжкої форми АД була пов’язана з високим ризиком розвитку супутньої респіраторної алергії у дітей.
Висновки
Наші результати показали, що діти з тяжким фенотипом АД мають ризик розвитку респіраторної алергії. Окрім того, діти, у яких симптоми АД розвиваються до 2 років, пов’язані із тяжкою формою АД. Також діти, які мають обтяжений сімейний анамнез, мають високий ризик розвитку тяжкого фенотипу АД. Такі хворі повинні бути фокус-групою для профілактики алергії дихальних шляхів та тяжких атопічних захворювань.
Хоча немає відомих факторів, які остаточно передбачали б ризик прогресування захворювання для кожного з відомих фенотипів АД, розуміння характеристик цих груп пацієнтів та подальшого прогресування в них атопічних захворювань може допомогти клініцистам на ранньому етапі визначити необхідність подальшого ретельного спостереження за потенційним розвитком супутніх захворювань та/або направлення до фахівця для оцінки та подальшого спостереження.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Зв’язок роботи з науковими програмами, планами, темами
Наукове дослідження є фрагментом планової науково-дослідної роботи кафедри педіатрії № 2 Національного медичного університету імені О.О. Богомольця «Особливості клінічного перебігу та лікування бронхіальної астми у дітей з надлишковою масою тіла та ожирінням» (№ 0120U100804).
Отримано/Received 27.04.2021
Рецензовано/Revised 11.05.2021
Прийнято до друку/Accepted 17.05.2021
Список литературы
1. Irvine A.D., Mina-Osorio P. Disease trajectories in childhood atopic dermatitis: an update and practitioner’s guide. Br. J. Dermatol. 2019 Nov. 181(5). 895-906. doi: 10.1111/bjd.17766. Epub 2019 May 15. PMID: 30758843; PMCID: PMC6899789.
2. Roduit C., Frei R., Depner M. et al. Phenotypes of Atopic Dermatitis Depending on the Timing of Onset and Progression in Childhood. JAMA Pediatr. 2017. 171(7). 655-662. doi: 10.1001/jamapediatrics.2017.0556.
3. Greer F.R., Sicherer S.H., Burks A.W.; Committee on Nutrition; Section on Allergy and Immunology. The Effects of Early Nutritional Interventions on the Development of Atopic Disease in Infants and Children: The Role of Maternal Dietary Restriction, Breastfeeding, Hydrolyzed Formulas, and Timing of Introduction of Allergenic Complementary Foods. Pediatrics. 2019 Apr. 143(4). Е20190281. doi: 10.1542/peds.2019-0281. Epub 2019 Mar 18. PMID: 30886111.
4. Greer F.R., Sicherer S.H., Burks A.W.; American Academy of Pediatrics Committee on Nutrition; American Academy of Pediatrics Section on Allergy and Immunology. Effects of early nutritional interventions on the development of atopic disease in infants and children: the role of maternal dietary restriction, breastfeeding, timing of introduction of complementary foods, and hydrolyzed formulas. Pediatrics. 2008. 121(1). 183-191.
5. Kramer M.S., Kakuma R. Optimal duration of exclusive breastfeeding. Cochrane Database Syst. Rev. 2012. 8. CD003517.
6. Kajosaari M., Saarinen U.M. Prophylaxis of atopic disease by six months’ total solid food elimination. Evaluation of 135 exclusively breast-fed infants of atopic families. Acta Paediatr. Scand. 1983. 72(3). 411-414.
7. Kramer M.S., Matush L., Vanilovich I. et al.; Promotion of Breastfeeding Intervention Trial (PROBIT) Study Group. Effect of prolonged and exclusive breast feeding on risk of allergy and asthma: cluster randomised trial. BMJ. 2007. 335(7624). 815.
8. Oddy W.H., Holt P.G., Sly P.D. et al. Association between breast feeding and asthma in 6 year old children: findings of a prospective birth cohort study. BMJ. 1999. 319(7213). 815-819.
9. Dogaru C.M., Nyffenegger D., Pescatore A.M., Spycher B.D., Kuehni C.E. Breastfeeding and childhood asthma: systematic review and meta-analysis. Am. J. Epidemiol. 2014. 179(10). 1153-1167.
10. Lodge C.J., Tan D.J., Lau M.X. et al. Breastfeeding and asthma and allergies: a systematic review and meta-analysis. Acta Paediatr. 2015. 104(467). 38-53.
11. Williams H.C., Burney P.G., Hay R.J., Archer C.B., Shipley M.J., Hunter J.J., Bingham E.A., Finlay A.Y., Pembroke A.C., Graham-Brown R.A. The U.K. Working Party’s Diagnostic Criteria for Atopic Dermatitis. I. Derivation of a minimum set of discriminators for atopic dermatitis. Br. J. Dermatol. 1994 Sep. 131(3). 383-96.
12. Severity scoring of atopic dermatitis: the SCORAD index: consensus report of the European Task Force on Atopic Dermatitis. Dermatology. 1993. 186(1). 23-31. doi: 10.1159/000247298.
13. Аbuabara K., Hoffstad O., Troxel A.B. et al. Patterns and predictors of atopic dermatitis disease control past childhood: an observational cohort study. J. Allergy Clin. Immunol. 2018. 141. 778-80.
14. Bieber T., D’Erme A.M., Akdis C.A. et al. Clinical phenotypes and endophenotypes of atopic dermatitis: where are we, and where should we go? J. Allergy Clin. Immunol. 2017. 139(4). S58-64.
15. Somanunt S., Chinratanapisit S., Pacharn P. et al. The natural history of atopic dermatitis and its association with atopic march. Asian Pac. J. Allergy Immunol. 2017. 35. 137-43.
16. Martinez F.D., Wright A.L., Taussig L.M. et al. Asthma and wheezing in the first six years of life. The Group Health Medical Associates. N. Engl. J. Med. 1995. 332. 133-8.
17. Wan J., Mitra N., Hoffstad O.J. et al. Variations in risk of asthma and seasonal allergies between early- and late-onset pediatric atopic dermatitis: a cohort study. J. Am. Acad. Dermatol. 2017. 77. 634-40.
18. Mortz C.G., Andersen K.E., Dellgren C. et al. Atopic dermatitis from adolescence to adulthood in the TOACS cohort: prevalence, persistence and comorbidities. Allergy. 2015. 70. 836-45.
19. Pinart M., Benet M., Annesi-Maesano I. et al. Comorbidity of eczema, rhinitis, and asthma in IgE-sensitised and non-IgE-sensitised children in MeDALL: a population-based cohort study. Lancet Respir. Med. 2014. 2. 131-40.
20. Grabenhenrich L.B., Keil T., Reich A. et al. Prediction and prevention of allergic rhinitis: a birth cohort study of 20 years. J. Allergy Clin. Immunol. 2015. 136. 932-40.
21. Bousquet J., Anto J.M., Wickman M. et al. Are allergic multimorbidities and IgE polysensitization associated with the persistence or re-occurrence of foetal type 2 signalling? The MeDALL hypothesis. Allergy. 2015. 70. 1062-78.
22. Grabenhenrich L.B., Gough H., Reich A. et al. Early-life determinants of asthma from birth to age 20 years: a German birth cohort study. J. Allergy Clin. Immunol. 2014. 133. 979-88.
23. Herr M., Just J., Nikasinovic L. et al. Risk factors and characteristics of respiratory and allergic phenotypes in early childhood. J. Allergy Immunol. 2012. 130. 389-96.
24. Bousquet J., Anto J.M., Akdis M. et al. Paving the way of systems biology and precision medicine in allergic diseases: the MeDALL success story: Mechanisms of the Development of ALLergy; EU FP7-CP-IP; project no: 261357; 2010-2015. Allergy. 2016. 71. 1513-25.
25. Illi S., von Mutius E., Lau S. et al. The natural course of atopic dermatitis from birth to age 7 years and the association with asthma. J. Allergy Clin. Immunol. 2004. 113. 925-31.
26. Vaughn A.R., Sivamani R.K., Lio P.A., Shi V.Y. Paternal vs. maternal factors in childhood atopic dermatitis. Dermatitis. 2017. 28. 241-5.
27. Kupkina A.V., Volosovets O.P., Kryvopustov S.P., Prokhorova M.P., Mozyrska O.V. The impact of overweight and obesity on the quality of life in children with bronchial asthma. Wiad. Lek. 2020. 73(6). 1140-1144. PMID: 32723941.
28. Ricci G., Patrizi A., Baldi E. et al. Long-term follow-up of atopic dermatitis: retrospective analysis of related risk factors and association with concomitant allergic diseases. J. Am. Acad. Dermatol. 2006. 55. 765-71.

/12.jpg)