Вступ
Згідно з наказом МОЗ України від 27.10.2020 р. № 2438 «Про внесення змін до Стандартів медичної допомоги «Коронавірусна хвороба (COVID-19)», рішення щодо госпіталізації необхідно приймати на підставі проведеного обстеження — наявності у пацієнта симптомів/ознак вірусного захворювання (кашель, нежить, біль у горлі, загальна слабкість); зважати на життєві показники: частоту дихання (ЧД), сатурацію крові, частоту серцевих скорочень (ЧСС), артеріальний тиск (АТ), шкалу коми Глазго; визначити, чи є SpO2 ≤ 92 %, біль у грудній клітці, задишка у стані спокою, ціаноз, порушення свідомості, ознаки дихальної недостатності, інші ознаки, що свідчать про критичний стан пацієнта.
Водночас з урахуванням великої чисельності хворих на нову коронавірусну хворобу (COVID-19), обмеженої кількості ліжко-місць, обмежених технічних можливостей для надання медичної допомоги необхідне проведення ретельного сортування пацієнтів для відбору як на стаціонарне лікування, так і на направлення до відділення реанімації та інтенсивної терапії (ВРІТ).
Давно відомі відпрацьовані підходи щодо направлення хворих до ВРІТ. Упродовж багатьох років ці підходи довели свою ефективність стосовно наслідків: у ВРІТ слід направляти хворих як з уже розвинутими невідкладними станами, так і з наявністю факторів, що сприяють розвитку будь-яких ускладнень, тяжкого перебігу.
Це особливо важливо при новій коронавірусній інфекції з урахуванням різноманітних клінічних проявів, можливих ускладнень, які розвиваються при цьому захворюванні, невідповідності клініко-лабораторно-інструментальних показників стану хворого, що ми спостерігаємо у певний час за результатами попередніх наших досліджень, поданих у табл. 1.
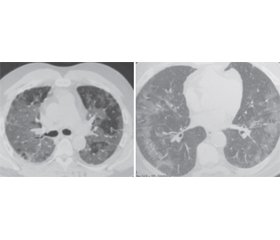
Також яскравим прикладом невідповідності є виражені зміни за даними комп’ютерної томографії органів грудної клітки (КТ ОГК), але за нормальних показників температури тіла та сатурації при огляді хворого, що наведені нижче (рис. 1).
Водночас у іншого хворого із субфебрильною температурою сатурація без фізичного навантаження була в нормі, але були скарги на виражену задишку, відчуття нестачі повітря, ЧД = 19 вд/хв, Sp2O = 96 %.
Наведено дані стосовно хворих із тяжким перебігом, які лікувались у ВРІТ (табл. 2).
Результати, наведені в табл. 2, вказують на оманливість цієї хвороби, що може ускладнювати правильне визначення стану хворого.
Метою нашої роботи було проведення огляду літератури, сучасних рекомендацій стосовно нової коронавірусної хвороби (COVID-19) щодо оцінки стану хворого, показань до госпіталізації, зокрема у ВРІТ.
Результати та обговорення
Сьогодні відомо, що клінічні прояви за цієї хвороби різноманітні, варіюють від безсимптомної форми до тяжкої пневмонії з розвитком гострого респіраторного дистрес-синдрому (ГРДС), летального наслідку. У Китаї серед 72 314 хворих із COVID-19 у 81 % були легкі форми, у 14 % — тяжкі, у 5 % — критичні [1].
За іншими даними, в середньому у 50 % інфікованих захворювання має безсимптомний перебіг. У 80 % пацієнтів із наявністю клінічних симптомів захворювання має легкий перебіг у формі гострої респіраторної вірусної інфекції (ГРВІ). 20 % підтверджених випадків захворювання, зареєстрованих у КНР, були класифіковані органами охорони здоров’я КНР як тяжкі (15 % тяжких хворих, 5 % у критичному стані) [2].
На початку захворювання, результати рентгенологічного та КТ-дослідження ОГК можуть бути нормальними, а можуть виявлятися зміни за відсутності симптомів.
У 1482 госпіталізованих хворих із підтвердженим COVID-19 у США кашель спостерігався у 86 %, лихоманка або озноб — 85 %, задишка — 80 %, діарея — 27 %, нудота — у 24 %. Відзначалися й інші симптоми: мокротиння, головний біль, запаморочення, ринорея, аносмія, дисгевзія, біль у горлі, біль у животі, анорексія та блювання [1].
Серед 393 тяжких пацієнтів із двох лікарень Нью-Йорка: середній вік становив 62,2 року, 60,6 % були чоловіками, 35,8 % мали ожиріння. Кашель спостерігався у 79,4 %, лихоманка — 77,1 %, задишка — 56,5 %, міалгія — 23,8 %, діарея — 23,7 %, нудота та блювання — 19,1 %, лімфопенія — 90,0 %, тромбоцитопенія — у 27 %. У багатьох хворих були підвищені значення печінкових проб, маркери запалення. У 33,1 % розвинулася дихальна недостатність, що призвело до інвазивної штучної вентиляції легень (ШВЛ). Загалом 10,2 % померли [3].
За результатами дослідження Fei Zhou зі співавт. (2020), у тяжкохворих при госпіталізації були виявлені симптоми, наведені в табл. 3 [4].
Згідно з табл. 3, у тих, хто помер, частіше реєструвалися тахіпное, тахікардія (≥ 125 уд/хв), були більші показники SOFA, qSOFA, CURB-65.
За результатами Xiaobo Yang зі співавт. (2020), у хворих із тяжкою пневмонією SARS-CoV-2 виявлялися симптоми, супутні захворювання та ускладнення, що подані у табл. 4 [5].
Відповідно до результатів табл. 4, у тих, хто помер, частіше реєструвалися ГРДС, гостре ураження нирок та серця.
Водночас гарячка є найпоширенішим симптомом, але не в усіх хворих вона була (на початку хвороби — у 11,5 %, частіше виявляли через 2–8 днів хвороби) [5].
За даними Fei Zhou зі співавт. (2020), у хворих розвинулись ускладнення, наведені в табл. 5 [4].
Згідно з табл. 5, у тих, хто помер, частіше реєструвався сепсис, септичний шок, вторинна інфекція, гостра дихальна недостатність, ГРДС, серцева недостатність, коагулопатія, гостре ураження серця, нирок, гіпопротеїнемія, ацидоз, що свідчить про розвиток поліорганної недостатності.
За даними Tao Chen зі співавт. (2020), у померлих частіше розвивались такі ускладнення: ГРДС — у 100 %, дихальна недостатність (ДН) I типу — у 51 %, сепсис — 100 %, гостре ураження серця — 77 %, серцева недостатність — 49 %, алкалоз — 40 %, гіперкаліємія — 37 %, гостра ниркова недостатність — 25 %, гіпоксична енцефалопатія — у 20 % [6]. У пацієнтів із хронічними серцево-судинними захворюваннями частіше розвивалися серцеві ускладнення. Водночас, незалежно від наявності серцево-судинних захворювань, гострі серцеві ураження та серцева недостатність були більш поширеними у померлих.
Серцеві ускладнення (нові або погіршення серцевої недостатності, нові або погіршення старої аритмії або інфаркт міокарда) є поширеними у пацієнтів із пневмонією. Зупинка серця реєструвалася приблизно у 3 % стаціонарних хворих на пневмонію. Фактори ризику розвитку ускладнень після пневмонії: старший вік, серцево-судинні захворювання та тяжчий ступінь тяжкості пневмонії. Ішемічна хвороба серця пов’язана з гострими серцевими розладами та поганими наслідками грипу й інших респіраторних вірусних інфекцій. Підвищений рівень високочутливого серцевого тропоніну I під час госпіталізації був виявлений у більше ніж половини померлих [4].
Різні автори відзначають, що SARS-CoV-2 може призвести до сепсису. Але у пацієнтів із сепсисом не слід забувати про інші можливі причини. Ознаки та симптоми, які часто спостерігаються при сепсисі, також можна спостерігати і при неінфекційних захворюваннях (ревматологічних, неопластичних), відомих як інфекційна мімікрія.
При підозрі на розвиток сепсису звертають увагу на наявність низького рівня АТ (систолічний АТ (САТ) ≤ 100 мм рт.ст.), тахіпное (≥ 22 вд/хв), порушення рівня свідомості (за шкалою коми Глазго < 15).
Під час діагностики сепсису важливим є проведення бактеріологічних посівів (сеча, мокрота, кров), дослідження рівня прокальцитоніну, який допомогає при диференційній діагностиці бактеріальної інфекції, але водночас докази важливості його ролі неоднозначні. Провідна причина сепсису — переважно бактеріальні інфекції, тоді як вірусна інфекція може викликати синдром сепсису. Сепсис реєструвався у 40 % дорослих людей із захворюванням на пневмонію при вірусній інфекції. За результатами різних досліджень, рівень прокальцитоніну при вірусних захворюваннях нижчий, ніж при бактеріальних інфекціях, що допомогає при виключенні бактеріальної етіології. У метааналізі 12 досліджень (2408 пацієнтів із небактеріальною пневмонією, з відомою етіологією) чутливість та специфічність прокальцитоніну в сироватці крові для диференціювання між бактеріальною та небактеріальною пневмонією була 55 %. Тому лише рівень прокальцитоніну не дає достатніх доказів для розмежування вірусної та бактеріальної інфекції. Поточні рекомендації Американського товариства інфекційних хвороб не рекомендують використовувати прокальцитонін для диференційної діагностики бактеріальної інфекції [7]. У 70 % пацієнтів кількість лейкоцитів була менша 10,0 • 109/л або прокальцитонін нижчий від 0,05 нг/мл, але бактеріальних збудників у пацієнтів не виявлено.
За даними інших рекомендацій, у діагностиці та прогнозі перебігу сепсису має значення рівень прокальцитоніну: < 0,5 мкг/л — низький ризик бактеріальної коінфекції і несприятливого результату; > 0,5 мкг/л — пацієнти з високим ризиком, імовірна бактеріальна коінфекція. Аналіз на прокальцитонін при надходженні є додатковою інформацією для ранньої оцінки ризику і виключення бактеріальної коінфекції у пацієнтів із COVID-19.
Оцінка за шкалою SOFA є добрим діагностичним маркером при сепсисі та септичному шоці та відображає стан і ступінь поліорганної дисфункції. Показники SOFA були вищі у критично хворих або в летальних випадках [4].
Танг та співавт. відзначають, що у хворих на COVID-19 медіана балів SOFA при госпіталізації у ВРІТ була нижчою, ніж у пацієнтів із H1N1 (2 проти 5). За даними Ян, у критично хворих на COVID-19 середній бал за SOFA при надходженні становив 4 (діапазон — 3–4) для тих, хто вижив, і 6 (діапазон — 4–8) — для тих, хто помер. Згідно з даними Занг, середній показник SOFA у критично хворих на COVID-19 становив 5 (IQR — 4–8). Лю відзначає, що у пацієнтів із COVID-19, які відповідають берлінським критеріям ARDS, середній бал SOFA при госпіталізації був 4 (IQR — 2–5). Більшість опублікованих протоколів щодо сортування використовують поріг балів SOFA ≤ 6 або 7 для визначення групи найвищого пріоритету (тих, хто найімовірніше виживе та отримає користь від реанімаційних заходів). Зроблено висновок, що оцінка SOFA при прийомі хворих не завжди є корисною для сортування під час пандемії COVID-19 [8].
Показники балів APACHE II, SOFA при госпіталізації у померлих були більші. Середня тривалість від настання симптомів до рентгенологічного підтвердження пневмонії, від появи симптомів до госпіталізації у ВРІТ не відрізнялася між живими та померлими. Співвідношення PaO2/FiO2 було значно нижчим у тих, хто не вижив. Лімфоцитопенія реєструвалась у 85 % хворих. Між двома групами (тими, хто одужав та помер) не було суттєвої різниці [5].
Іншими дослідниками (Fei Zhou зі співавт., 2020) у тяжкохворих [4] отримано лабораторні результати, наведені в табл. 6.
Згідно з показниками табл. 6, в осіб, які померли, частіше реєструвалися лейкоцитоз (> 10 • 109/л), лімфопенія (< 0,8 • 109/л), анемія, тромбоцитопенія (< 100 • 109/л), гіпоальбумінемія, збільшення рівня креатиніну (> 133 мкмоль/л), лактатдегідрогенази (ЛДГ), креатинфосфокінази (КФК), високочутливого серцевого тропоніну I.
За іншими даними, лейкоцитоз реєструвався у 50 % пацієнтів, які померли, та в 4 %, які одужали; лімфопенія — у 91 та 47 % відповідно. Рівень АЛТ, АСТ, креатиніну, КФК, ЛДГ, серцевого тропоніну I, N-кінцевого пропептиду натрійуретичного гормона (NT-proBNP) були помітно вищими у померлих пацієнтів, ніж у тих, які одужували [6].
Лімфопенія та серцево-судинні захворювання частіше реєструвались у тяжких хворих та померлих [4].
У табл. 7 наведені інші лабораторні та рентгенологічні дані пацієнтів при госпіталізації.
У тих, хто не вижив, частіше реєструвалися збільшені показники протромбінового часу (≥ 16 с), D-димеру (> 1 мкг/мл), феритину сироватки (> 300 мкг/л), інтерлейкіну-6 (ІЛ-6), прокальцитоніну (≥ 0,5 нг/мл).
За результатами досліджень, різниця в показниках між тими, хто одужав, і тими, хто помер, не була значущою за всі періоди спостереження, за винятком 4-го дня після початку хвороби для D-димеру, ІЛ-6 та високочутливого серцевого тропоніну I. Показники рівня D-димеру були вищі у критично хворих або в летальних випадках [4]. Також і за іншими дослідженнями, показники D-димеру були помітно вищими у померлих пацієнтів, ніж у тих, які одужували [6].
Пацієнти, які отримували інвазивну штучну вентиляцію легень (ШВЛ), частіше були чоловіками, з ожирінням, мали підвищені печінкові проби та маркери запалення (феритин, D-димер, С-реактивний білок та прокальцитонін) [3]. Збільшення рівня феритину спостерігається при несприятливому перебігу захворювання [2].
За рекомендаціями, прогностичними лабораторними маркерами є тромбоцитопенія (помірна, більш виражена при тяжкому перебігу та у померлих), зростання D-димеру в 3–4 рази, подовження протромбінового часу, особливо при тяжкому перебігу (зниження відсотка протромбіну), збільшення вмісту фібриногену. Водночас при визначенні показників D-димеру слід зважати і на вікові особливості: D-димер підвищується після 50 років (при хронічних захворюваннях). Розрахунок вікового рівня верхньої межі референтного інтервалу: вік • 0,01 мкг/мл (при вимірюванні в одиницях FEU). У вагітних, при фізіологічному перебігу, характерним є підвищення D-димеру.
Рівень СРБ корелює з тяжкістю перебігу, поширеністю запальної інфільтрації і прогнозом при пневмонії. Рівні СРБ, ІЛ-6, ІЛ-10, TNF-α, ШОЕ зростають під час хвороби, знижуються при одужанні. Пацієнти, які потребують госпіталізації, мають значно вищі рівні ІЛ-6, ІЛ-10 та TNF-α і знижену кількість CD4 і CD8 T-клітин. Рівень ІЛ-6, ІЛ-10, TNF-α корелює з кількістю CD4 і CD8, асоційованих із лімфопенією [2].
Вчені з Університету Джорджа Вашингтона визначили біомаркери, що свідчать про підвищений ризик смерті від COVID-19: ІЛ-6, D-димер, C-реактивний білок, ЛДГ, феритин. Найбільший ризик смерті мав місце тоді, коли рівень ЛДГ був більшим ніж 1200 Од/л, а рівень D-димеру був вищим від 3 нг/мл.
При оцінюванні стану хворого слід зважати і на лабораторні ознаки цитокінового шторму, про який свідчать лейкопенія, виражена лімфопенія, зниження кількості моноцитів, еозинофілів і базофілів крові, зниження кількості Т- і В-лімфоцитів, високі показинки ІЛ-6 (> 40 пг/мл), підвищення рівня СРБ більше ніж 75 мг/л, феритину, АЛТ, АСТ, ЛДГ, значне підвищення рівня D-димеру (в 4 рази і більше порівняно з референтним значенням) або його швидке наростання, підвищення рівня продуктів деградації фібрину, гіперфібриногенемія, нормальний або вкорочений протромбіновий і активований частковий тромбопластиновий час, нормальний рівень антитромбіну III [2].
Гіперзапалення при COVID-19 може маніфестувати цитопенією (тромбоцитопенія й лімфопенія), коагулопатією (тромбоцитопенія, гіпофібриногенемія та підвищення D-димеру крові), пошкодженням тканин, гепатитом (підвищення рівня ЛДГ і амінотрансфераз сироватки крові) й активацією макрофагів/гепатоцитів (підвищення рівня феритину сироватки крові).
Лабораторними показниками прогресуючого синдрому активації макрофагів є: двох-трьохпаросткова цитопенія, зростання рівня феритину, СРБ, АЛТ, АСТ, ЛДГ, гіпонатріємія, гіпофібриногенемія, зниження рівня антитромбіну III, пролонгування протромбінового часу й активованого часткового тромбопластинового часу.
Згідно з рекомендаціями при розвитку ГРДС, кожні 48–72 години до стійкого отримання негативних рівнів необхідно визначати ІЛ-6, D-димер, феритин, фібриноген, C-реактивний білок, тригліцериди, ЛДГ [2].
З урахуванням того, що розвиток серцево-судинних ускладнень при COVID-19 супроводжується лімфопенією, тромбоцитопенією, підвищенням СРБ, МВ-фракції КФК, високочутливого тропоніну і NT-proBNP, для виявлення пацієнтів групи ризику необхідним є регулярний контроль рівня тропоніну (щодня у ВРІТ, через день у стаціонарних пацієнтів), NT-proBNP як маркера міокардіального стресу. У пацієнтів із зростаючою задишкою і NT-proBNP ≥ 2000 пг/мл відзначено найвищий ризик і пріоритет для огляду і госпіталізації у ВРІТ, при значеннях 400 ≤ NT-proBNP < 2000 пг/мл пацієнти належать до групи з проміжним ризиком [2].
Окрім лабораторних показників, при визначенні групи ризику слід мати на увазі й інші показники. Так, за даними Fei Zhou зі співавт. (2020), в осіб, які померли та одужали, була така частота супутніх захворювань [4] (табл. 8).
За даними табл. 8, серед померлих частіше були чоловіки, які мали супутні хвороби (гіпертонічна хвороба, діабет, ішемічна хвороба серця, хронічна обструктивна хвороба легень, хронічні захворювання нирок).
Згідно з іншими дослідженнями [6] встановлена частота супутніх захворювань (табл. 9).
Також серед померлих переважали чоловіки, в яких частіше реєструвалася супутня патологія (гіпертонічна хвороба, діабет, серцево-судинні захворювання, хронічні захворювання легень).
Як указують Matthew J. Cummings зі співавт. (2020), серед 1150 дорослих із лабораторно підтвердженим COVID-19 257 (22 %) осіб були тяжкохворими, з них 212 (82 %) мали хоча б одне хронічне захворювання (гіпертонія (162 [63 %]) та діабет (92 [36 %])), 119 (46 %) мали ожиріння (індекс маси тіла (ІМТ) ≥ 30), зокрема 39 (71 %) із 55 пацієнтів, які не досягли 50-річного віку [9]. Згідно з іншими даними, серед захворілих пацієнтів цукровий діабет виявляється у 20 % хворих [2].
За даними Matthew J. Cummings зі співавт. (2020), результати досліджень у Китаї, Італії показали, що гіпертонія була пов’язана з поганим рівнем виживання у стаціонарі. У 31 % пацієнтів розвинулася гостра ниркова недостатність; у 87 % хворих реєструвалася протеїнурія [9]; 46 % критично хворих пацієнтів мали ожиріння, що відповідає даним з числа госпіталізованих хворих на COVID-19 у Великобританії, де ожиріння було пов’язане зі збільшенням частоти госпіталізації та смертності від інсультів. Водночас автори не визначили тяжке ожиріння (ІМТ ≥ 40) як незалежний фактор ризику розвитку смертності [9]. Ожиріння може бути фактором ризику ДН, що призводить до інвазивної ШВЛ [3].
Хворі, які надходили у ВРІТ, мали більш тривалий термін лікування, вищу частоту розвитку ДН, гострої ниркової недостатності, ГРДС, що потребували інвазивної ШВЛ, а також діалізу, шоку та вищу смертність (40,4 % проти 7,0 %) порівняно з пацієнтами у загальній палаті.
Чоловіча стать, тяжке ожиріння, хронічні захворювання нирок були незалежно пов’язані з госпіталізацією у ВРІТ, а чоловіча стать, вік понад 60 років були суттєво пов’язані зі смертністю [10]. Також мають підвищений ризик померти пацієнти з цереброваскулярною хворобою в анамнезі [5].
У багатовимірній моделі Кокса фактори були незалежно пов’язані з внутрішньолікарняною смертністю: старший вік, хронічні захворювання серця, хронічне захворювання легеніь, вищі концентрації IL-6, вищі концентрації D-димеру [4, 9]. Інші автори також вказують, що показники D-димеру були помітно вищими у померлих пацієнтів, ніж у тих, які одужували [5].
Також і інше джерело вказує на потенційні фактори ризику несприятливого наслідку, що можуть допомогти клініцистам виявити пацієнтів із поганим прогнозом на ранній стадії хвороби: старший вік, великий показник SOFA, наявність діабету або ішемічної хвороби серця, лейкоцитоз, лімфопенія, підвищені показники АЛТ, ЛДГ, високочутливого серцевого тропоніну I, КФК, феритину сироватки крові, ІЛ-6, протромбінового часу, креатиніну та прокальцитоніну, D-димеру (більшого за 1 мкг/мл) [4].
Далі наведені деякі інші статистичні дані. У 1150 госпіталізованих хворих термін госпіталізації становив: медіана — 5 днів (2–7) після появи симптомів. Середній ліжко-день — 19 днів (IQR 9–30). Середній вік — 62 роки (IQR 51–72), 171 (67 %) особа — чоловіки. Середній час погіршення стану — 3 дні (IQR 1–6), частіше в осіб більш старшого віку. У 203 (79 %) осіб проводилась інвазивна ШВЛ, у середньому 18 днів (IQR 9–28); 170 (66 %) хворих отримували вазопресори та 79 (31 %) — замісну терапію нирок; 101 (39 %) пацієнт помер [9].
Результати іншого дослідження наведені у табл. 10 [4].
Тобто тяжкі ускладнення частіше розвивалися після 7-ї доби хвороби, тоді як деякі показники свідчать про розвиток ускладнень уже з 4-ї доби хвороби.
Середній час від початку хвороби до задишки був подібний до тих, хто вижив та не вижив, із середньою тривалістю задишки 13 днів (9,0–16,5) для тих, хто вижив.
У хворих, які одужали, середня тривалість лихоманки становила 12 днів (8,0–13,0), кашель зберігався упродовж 19 днів (IQR 12,0–23,0). Серед тих, хто одужав, 45 % мали кашель і під час виписки, а 72 % з тих, хто не вижив, кашляли на момент смерті. Гостре ураження серця розвинулось на 15-й день (10,0–17,0), гостре ураження нирок — на 15-й день (13,0–19,5), вторинна інфекція — на 17-й день (13,0–19,0). Час початку та тривалість систематичного застосування кортикостероїдів також були подібними між двома групами. В одного хворого, який одужав, гостре ураження нирок розвинулось на 9-ту добу, вторинна інфекція — на 14-ту добу, гостре ураження серця — на 21-шу добу від початку хвороби.
У тих, хто помер, середній час від початку хвороби до розвитку сепсису становив 10 днів (7,0–14,0), до ГРДС — 12 днів (8,0–15,0), до ураження серця — 14,5 дня (9,5–17,0), до вторинної інфекції — 17 днів (13,0–19,0). Середній час від задишки до інтубації становив 10 днів (IQR 5,0–12,5) для пацієнтів, які отримували інвазивну ШВЛ, а час від початку інвазивної ШВЛ до виникнення вентилятор-асоційованої пневмонії — 8 днів (2,0–9,0) [4].
Висновки
Лікарям, особливо після 3-ї доби хвороби пацієнта, при оцінці ступеня тяжкості варто звертати увагу на наявність наступних даних або ступінь їх вираженості, поєднання декількох симптомів, що можуть підказати про необхідність госпіталізації, зокрема у ВРІТ: вік хворого; наявність супутньої патології (серцево-судинні, церебральні захворювання, хронічні захворювання органів дихання, цукровий діабет, ожиріння), особливо в стадії декомпенсації; наявність та ступінь порушення рівня свідомості (шкала коми Глазго); синюшність, блідість шкірного покриву, слизових; акроціаноз або центральний ціаноз; тривалість високої температури (> 38 °С) понад три доби, особливо > 39 °С; прояви диспное (відчуття браку повітря, стиснення в грудній клітці, задишка чи тахіпное, задишка при фізичних навантаженнях), ЧД > 24 вд/хв або ЧД < 10 вд/хв; пульс ≥ 125 уд/хв (при вимірюванні, коли хворий сидить); САТ < 100 мм рт.ст.; оцінка SOFA (> 2); оцінка CURB-65 (> 2); ознаки невідкладних станів (ГРДС, гостра ниркова недостатність, кровотечі та інші); SpO2 < 93 %; лейкоцитоз > 10 • 109/л, лімфопенія, тромбоцитопенія, СРБ сироватки крові > 10 мг/л; збільшення протромбінового часу (> 16); збільшення D-димеру (> 1,5 нг/мл), збільшення рівня феритину > 300; збільшення вмісту ЛДГ (> 360 Од/л); збільшення концентрації прокальцитоніну ≥ 0,5 нг/мл; лактату > 2 ммоль/л; NT-proBNP ≥ 400 пг/мл; збільшений високочутливий серцевий тропонін I (> 5 пг/мл), зміни на ЕКГ; ураження легень більше ніж 25 % за даними КТ.
Необхідні подальші дослідження стосовно вивчення терміну розвитку лабораторних змін, розвитку ускладнень.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Отримано/Received 22.01.2021
Рецензовано/Revised 07.02.2021
Прийнято до друку/Accepted 23.03.2021

/17.jpg)
/17_2.jpg)
/18.jpg)
/19.jpg)
/21.jpg)
/22.jpg)
/23.jpg)