Вступ
Переломи вертлюгової западини — тяжка й складна травма опорно-рухового апарату, що зустрічається переважно в осіб активного працездатного віку і становить у травматології та ортопедії актуальну проблему. Частота даних пошкоджень коливається від 2 до 8 % від загального числа переломів кісток таза. Ізольовані переломи зустрічаються відносно рідко. Кількість пацієнтів із пошкодженнями вертлюгової западини щорічно зростає, й органозберігаючі операції залишаються пріоритетним напрямом лікування. Однак внутрішньосуглобові переломи вертлюгової западини дуже часто ускладнюються дегенеративними змінами як самої вертлюгової западини, так і голівки стегнової кістки, що призводить до розвитку посттравматичного коксартрозу. Епідеміологічні дані про переломи вертлюгової западини важливі для передопераційного планування, інформації про пацієнта, визначення ризику розвитку несприятливих результатів щодо ускладнень, а також визначення наслідків, пов’язаних із переломами та травмами в соціальному плані.
Аналізуючи різні літературні джерела [1], можливо зробити деякий висновок про типового пацієнта з переломом вертлюгової западини. Це пацієнт чоловічої статі від 20 до 45 років. Оскільки велика кількість переломів спричинена дорожньо-транспортними пригодами, ліва вертлюгова западина домінує над правою. У 50 % випадків переломи вертлюгової западини супроводжуються пошкодженням інших ділянок, а у 25 % — асоціюються з черепно-мозковою травмою. Рівень смертності при переломах вертлюгової западини становить приблизно 3 %.
Найбільш впливовими параметрами для оцінки віддалених клінічних результатів є:
— вік пацієнта;
— патологічний індекс маси тіла;
— післяопераційна дисконгруентність даху вертлюгової западини;
— пошкодження хряща голівки стегнової кістки;
— травматична імпакція краю вертлюгової западини;
— первинне травматичне зміщення більше 20 мм;
— асоційований перелом задньої стінки;
— необхідність розширеного хірургічного доступу.
Мета дослідження — дослідження клінічної ефективності оперативного лікування та післяопераційного ведення хворих із використанням автологічної плазми, збагаченої тромбоцитами, у постраждалих із переломами вертлюгової западини.
Матеріали та методи
У період із 2017 по 2019 р. у КНП «Міська лікарня швидкої та медичної допомоги м. Запоріжжя» ЗМР та КНП «Міська клінічна лікарня № 9» ЗМР прооперовані 28 хворих із переломами вертлюгової западини різного ступеня. Гендерний склад: чоловіки — 22 (78,57 %), жінки — 6 (21,43 %), середній вік яких становив 46,64 ± 2,21 року при 95% довірчому інтервалі (42,31–50,96). У 19 постраждалих (67,86 %) відзначені дорожньо-транспортні травми, у 7 (25 %) — побутові, у 2 (7,14 %) — виробничі. Тяжкість політравми за шкалою ISS менше 17 балів констатована в 17 пацієнтів (60,7 %), від 17 до 25 — у 12 (28,6 %), від 26 до 40 — у 2 (7,2 %), понад 40 — у 1 (3,5 %). Критеріями виключення з дослідження були пацієнти, які мали відкриті переломи, ускладнені переломи з пошкодженнями внутрішніх органів у ділянці малого таза (пошкодження сечового міхура, прямої кішки та інше) та які відмовились від лікування згідно з клінічними настановами (лікування нестабільних переломів на скелетному витягненні та інше). Помилки та ускладнення будуть розглянуті у відповідній статті.
Залежно від використаного методу лікування пацієнти були рандомізовані шляхом випадкових чисел на 2 групи.
До групи 1 (контрольна група) були включені 19 хворих із переломами вертлюгової западини, у лікуванні яких використовували стандартні методи терапії.
Групу 2 (основна група) становили 9 хворих із переломами вертлюгової западини, у лікуванні яких була використана також збагачена тромбоцитами плазма в доповнення до стандартних методів.
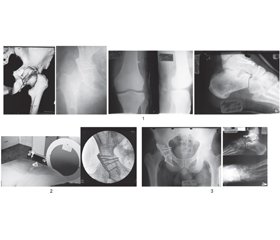
Розуміння переломів вертлюгової западини, за нашою думкою, повинно базуватися на двоколонній концепції Judet-Letournel і диференційованому підході до їх оперативного лікування. Вибір методу остеосинтезу проводили за класифікацією за Ле-Турнелем (рис. 1).
Оперативний доступ виконували згідно з патоморфологією пошкодження [6]. Використовували модифіковані внутрішньотазові доступи Стоппа та через латеральне вікно (рис. 2); задні доступи Кохера — Лангенбека (рис. 3).
Як приклад наводимо клінічний випадок комбінації двох доступів до ділянки вертлюгової западини (рис. 4).
З метою оцінки основних проблем, пов’язаних із лікуванням травм таза на тлі множинної травми, сформулювали низку питань:
1. Показання до остаточної хірургічної фіксації переломів вертлюгової западини?
2. Найбільш оптимальний часовий проміжок (вікно) для виконання внутрішньої фіксації вертлюгової западини?
3. Шляхи оптимізації репаративної регенерації на фоні загального зниження потенцій організму після множинної травми?
4. Оптимальний часовий проміжок для проведения оптимізації репаративної регенерації?
У пацієнтів з ознаками тяжкого травматичного шоку виконання ранньої остаточної фіксації переломів вертлюгової западини недоцільно з огляду на певний ризик летального випадку внаслідок кровотечі та розвитку «смертельної тріади» (коагулопатія, ацидоз і гіпотермія, підвищення рівня сироваткових інтерлейкінів 6 та 8), що показує посилений системний запальний процес у 1-шу — 2-гу добу після травми [4]. Частота розвитку післяопераційних ускладнень при виконанні остаточного остеосинтезу в термін із 2-ї по 4-ту добу після травми значимо вища, а при виконанні відстроченої операції на 6-ту — 8-му добу після травми — нижча.
Якщо неоперативне лікування неможливе, устанавлюють показання до оперативного лікування:
— дисконгруентний кульшовий суглоб;
— нестабільний кульшовий суглоб;
— зміщення > 2 мм;
— прогресуюче пошкодження сідничного нерва;
— невправлений вивих стегна;
— внутрішньосуглобові фрагменти;
— переломи голівки стегнової кістки.
Необхідно аналізувати показання до оперативного лікування, вік пацієнта, але з урахуванням додаткових травм та загального стану пацієнта [3].
На тлі зниження загальних потенцій організму до зрощення переломів після множинної травми ми включили в алгоритм лікування введення плазми, збагаченої тромбоцитами, під ЕОП-контролем (у середньому 3–5 процедур через 7 діб), не раніше ніж через місяць після травми.
Результати та їх обговорення
Процес регенерації зламаної кістки на тлі пошкодження великого масиву кісткової тканини при множинній травмі містить багато різних явищ, які є результатом складних процесів. Якщо розглядати процес утворення кісткового регенерату в умовах монотравми, то це один, окремий процес, а якщо розглядати процес утворення регенерату в умовах політравматичного пошкодження — вже інший. У ньому, відповідно, інший закономірний порядок явищ. Уявлення про дані процеси необхідні для ефективного лікування переломів, особливо в строки, більші від 4 тижнів із моменту травмування.
Самі по собі клітини кісткової тканини, наприклад фібробласти, хондробласти або остеобласти, не здатні виконувати опорну функцію. Її виконує синтезований ними відповідний тип колагену, що потім зв’язується з кальцієм, утворюючи остеоїдну субстанцію. На відміну від проліферації клітин процес формування остеоїду більш тривалий, оскільки пов’язаний із побудовою нового енергетично залежного та високоорганізованого структурного білка. В утворену волокнисту хрящову тканину вростають судини, і по ним відбувається ендохондральна осифікація. В умовах множинної травми період імуносупресії починається приблизно на 21-шу добу, тому важливо виконати механічну оперативну стабілізацію до початку даного періоду. Усе це подовжує процес зрощення або навіть призводить до незрощення взагалі. Основними об’єктивними клінічними ознаками початку стадії зрощення є зникнення рухливості відламків і поява рентгенконтрастного періостального регенерату. Це свідчіть, що процес іде в правильному напрямку, і є прогностичним критерієм його швидкості. При зрощені перелому спочатку виникає трабекулярна кістка, що в подальшому під впливом зростаючого функціонального навантаження перебудовується. Поверхневий шар трабекулярного регенерату трансформується в компактну кістку шляхом потовщення трабекул і, відповідно, зменшення міжтрабекулярного простору. У дійсній практиці більшість лікарів обирають спосіб лікування, орієнтуючись на ознаки, що лежать на поверхні: площина перелому, його локалізація, величина зміщення відламків, вік постраждалого, соціальне положення і тому подібне. На ці всі ознаки зазвичай звертають увагу в ранньому післятравматичному періоді, під час перебування хворого в стаціонарі. Після виписки зі стаціонару хворі максимум приходять на контрольні рентгенограми 1 раз на 6 тижнів для отримання подальших рекомендацій. Спостереження за хворими в даний період проводиться, так би мовити, пасивно. Показання до оперативного лікування сповільнення консолідації встановлюються, тільки коли вже стає зрозумілим, що зрощення немає. Тому, на наш погляд, таку тяжку групу хворих із потенційною можливістю сповільнення консолідації треба вести активно та прикладати зусиль для оптимізації регенерації шляхом включення до алгоритму післяопераційного ведення ін’єкції плазми, збагаченої тромбоцитами (PRP-терапія).
В основній групі пацієнтів, у лікуванні яких використовували плазму, збагачену тромбоцитами, рентгенологічно видиме зрощення ключової травмованої зони тазового кільця через 8 тижнів настало в 10 осіб (83,4 %). В 1 пацієнта (8,3 %) зрощення настало через 12 та ще в 1 (8,3 %) — через 16 тижнів після операції. У контрольній групі зрощення на 8-му тижні виявлено в 14 пацієнтів (60,87 %), у 8 (34,78 %) — на 16-му тижні. З огляду на загальне відновлення організму в основній групі активізація та соціальна адаптація хворих настала на 2–3 тижні раніше. Оцінку проводили рентгенологічно та за критеріями функціонального відновлення.
Наводимо клінічний випадок лікування хворого з полісегментарними пошкодженнями, якому проводилось оперативне лікування отриманих пошкоджень та активне його ведення на етапі реабілітації шляхом оптимізації репаративної регенерації за допомогою плазми, збагаченої тромбоцитами (рис. 5). Після контрольної рентгенограми через 3 місяці відмічаються зрощення переломів та функціональне відновлення постраждалого.
Висновки
Отримані вірогідно обґрунтовані дані, згідно з результатами аналізу таблиць спряженості 4 × 4 та розрахунку показника χ2 для коефіцієнта ефективності за формулою Вальда (Chi-square 6,87 при р = 0,009), які свідчать про кращу клінічну ефективність методики з додатковим введенням у схему лікування тромбоцитарного концентрату в рамках оцінки динаміки процесів консолідації кісткової рани в постраждалих із переломами вертлюгової западини, що в комплексі дозволяє прогнозувати сприятливий результат у даних хворих. Остаточну механічну фіксацію переломів вертлюгової западини доцільно проводити не раніше 4-ї доби після травми через системний запальний процес, у середньому на 7-му добу. Оптимізацію репаративного остеогенезу на тлі множинної та політравми необхідно проводити після завершення гострого періоду травматичної хвороби, коли починається відновлення репаративних ресурсів організму, але не раніше ніж через 4 тижні після травми.
Конфлікт інтересів. Автор заявляє про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Отримано/Received 03.08.2021
Рецензовано/Revised 13.08.2021
Прийнято до друку/Accepted 17.08.2021

/51.jpg)
/52.jpg)
/53.jpg)