Вступ
Серед багатьох причин порушення стану здоров’я починаючи з дитячого віку особливе місце посідають незбалансоване харчування та зниження рухової активності, які в подальшому можуть стати пусковим механізмом у виникненні ожиріння. Згідно з прогнозом Всесвітньої організації охорони здоров’я (ВООЗ), до 2025 року в Європі надлишкову масу тіла (НМТ) та ожиріння серед дітей і підлітків будуть мати понад 25 %, а метаболічний синдром — близько 7 % дитячого населення [1–3]. Однією з основних причин розвитку ожиріння, яке на сьогодні набуло характеру так званої соціум-зумовленої пандемії, є ірраціональний спосіб життя, пов’язаний з порушенням харчової поведінки (ХП) та зниженням рухової активності. Психологічні особливості харчової поведінки людини включають кількість і частоту вживання їжі, а також залежать від почуття голоду/насичення й апетиту. Харчова поведінка може бути адекватною або мати розлади чи порушення. Серед порушень ХП, які діагностують не тільки при надлишковій масі тіла чи ожирінні, але й в осіб з нормальною масою тіла, розрізняють три основні типи: емоціогенний, екстернальний та обмежувальний. При емоціогенній ХП стимулом до приймання їжі стає не почуття голоду, а емоційний дискомфорт. Емоціогенна ХП може також проявлятись як компульсивне психогенне переїдання, «харчова гульня/харчова пиятика», синдром нічної їжі (відсутність апетиту вранці, підвищений апетит та переїдання ввечері і вночі). Екстернальна ХП пов’язана з підвищеною чутливістю до зовнішніх харчових стимулів щодо споживання їжі, тому не залежить від таких внутрішніх харчових стимулів, як наповнення шлунка, рівень глікемії чи рівень неестерифікованих жирних кислот. Зовнішніми харчовими стимулами можуть виступати реклама харчових продуктів, вигляд людини, яка їсть, естетично накритий стіл тощо. Для обмежувальної ХП властивими є харчові самообмеження з дотриманням суворих дієт, які призводять до «дієтичних депресій». Останні змінюються періодами вираженого переїдання з рецидивами надмірного приросту маси тіла. Доволі часто на практиці в одного пацієнта можна виявити нестабільну ХП, при якій поєднуються прояви різних типів ХП [4–6]. Ознакою надлишкової маси тіла вважається накопичення жирової тканини в кількості понад 20 %. Відомо, що в нормі загальний жир в організмі складається на 90 % з підшкірно-жирової маси та на 10 % з вісцерального жиру (ВЖ). Підвищення метаболічної активності ВЖ при його надлишковій кількості викликає метаболічні порушення, інсулінорезистентність, кардіоваскулярні події тощо. Оскільки причини ожиріння є мультифакторіальними, загальноприйнятим вважається мультидисциплінарний підхід щодо заходів вирішення даної проблеми, її первинної та вторинної профілактики [7]. В Україні ведеться тільки офіційна статистика ожиріння без врахування показника надлишкової маси тіла, оскільки відсутній єдиний стандартний підхід щодо оцінки фізичного розвитку дитини через невідповідності між регламентуючими й обліковими документами під час проведення медичних профілактичних оглядів. У багатьох країнах світу продовжує вивчатись проблема надлишкової маси тіла й ожиріння у дітей, а також триває обговорення критеріїв діагностики даної патології [8, 9]. Згідно з рекомендаціями ВООЗ, діагностика надлишкової маси тіла й ожиріння у дітей базується на величині індексу маси тіла (ІМТ), його перцентильних нормативах або SDL (Standard Deviation Lines). Доведено, що ІМТ прямо корелює з загальною жировою масою. Проте він не вважається абсолютним показником, оскільки не відображає вміст вісцерального жиру в організмі, що вимагає додаткових методів діагностики [10]. Для вивчення об’єму жирової маси, співвідношення її компартментів, оцінки компонентного складу тіла, стану білкового, ліпідного, водного, мінерального обмінів, швидкості обмінних процесів і метаболічного віку пацієнта на сьогодні використовується такий високоточний неінвазивний апаратний метод [11–13], як біоімпедансометрія (БІМ).
Метою дослідження було підвищення ефективності ранньої діагностики і профілактики ожиріння у підлітків шляхом вивчення факторів ризику розвитку ожиріння, типів порушення харчової поведінки та показників біоімпедансометричного аналізу.
Матеріали та методи
Для досягнення поставленої мети було проведено анкетування 82 підлітків віком 15–17 років, які лікувались у міській дитячій клінічній лікарні або знаходились під спостереженням в міській дитячій поліклініці з такими коморбідними щодо ожиріння діагнозами, як артеріальна гіпертензія (АГ), вегетативна дисфункція, хронічний холецистохолангіт, дисфункція гіпоталамуса тощо. Діагностику ожиріння проводили на основі визначення індексу маси тіла та його перцентильних нормативів (ВООЗ, 2007). Усіх пацієнтів було розподілено на 3 групи: 1-ша група (основна) — 42 підлітки з ожирінням; 2-га група (порівняння) — 25 підлітків з надлишковою масою тіла; 3-тя група — 15 практично здорових підлітків із фізіологічною масою тіла (ФМТ). Порівняльну характеристику здійснювали шляхом зіставлення анкетних даних у трьох групах. Вивчення типу харчової поведінки здійснювали за допомогою голландського опитувальника харчової поведінки (Datch Eating Bechaviour Questionnaire — DEBQ), який містив 33 запитання з 5 варіантами відповіді: ніколи, рідко, іноді, часто, дуже часто (за винятком 31-го запитання, яке мало зворотне значення). Шкала обмежувальної харчової поведінки включала з 1-го по –10-те запитання; шкала емоціогенної ХП — з 11-го по 23-тє; шкала екстернальної ХП — з 24-го по 33-тє. Згідно з голландським опитувальником, середні показники обмежувальної, емоціогенної та екстернальної ХП в осіб з нормальною масою тіла відповідали показникам 2,4; 1,8; 2,7 бала. Якщо за однією із трьох шкал кількість набраних пацієнтом балів перевищувала середнє значення щодо контролю (фізіологічна маса тіла), тоді в обстежуваного діагностували саме цей тип порушення ХП [14]. Біоімпедансометрію здійснювали згідно з загальноприйнятою методикою на апараті вертикального типу «Tanita» (Японія), що зовні нагадує медичні електронні ваги. Обстеження проводили у вертикальному положенні: пацієнт босими ногами (тільки в спідній білизні) ставав на платформу з електродами, тримаючись випрямленими руками за ручку апарата, що також була оснащена електродами та висувалася вперед. Біоімпедансний аналіз базувався на вимірюванні біоелектричного імпедансу/опору тіла людини (Ом) при проходженні безпечного змінного струму між контактними електродами з частотою 50 кГц, силою 800 мкА. Різниця в показниках електричного опору щодо біологічних тканин організму була зумовлена різним вмістом рідини й електролітів у цих тканинах. Результати БІМ складалися з таких двох груп показників, як антропометричні та біоелектричні. Серед антропометричних параметрів: маса (М), ріст (Р), індекс маси тіла, окружність талії (ОТ), окружність стегон (ОС), індекс ОТ/ОС. До біоелектричних параметрів, в свою чергу, відносились показники компонентного складу тіла, які визначались на основі імпедансу. Останні включали: загальний жир (ЗЖ), вісцеральний жир, загальна вода (ЗН2О), м’язова маса (ММ), рівень мінералізації кісткової тканини, основний обмін, метаболічний вік (МВ). В комп’ютерну програму заносили паспортні та антропометричні дані пацієнта. В результаті обстеження пацієнт отримував протокол-висновок в текстовій формі, що дозволяло проводити порівняльну оцінку всіх показників БІМ (у тому числі метаболічного віку) в динаміці. Згідно з загальноприйнятими рекомендаціями, БІМ не проводили після інтенсивних фізичних навантажень чи прийому ванни. Протипоказаннями до біоімпедансометрії вважали наявність електрокардіостимулятора, підліткову вагітність, стадію декомпенсації коморбідного захворювання, вік до 5 років. Згідно з інструкцією, дітям віком 5–15 років БІМ призначають лише для визначення маси тіла і вмісту загального жиру за індикатором діапазону значень. Індикатор діапазону значень — це спеціально розроблені таблиці, що додаються до інструкції з використання біоімпедансометричних приладів. У цих таблицях за горизонталлю у відсотках вказується кількість загального жиру (10 % — недостатність, 10–20 % — норма, 20–30 % — надлишок, 30–40 % і більше — ожиріння); а за вертикаллю — вік і стать пацієнта [15, 16].
Дослідження здійснювали з дотриманням закону про персональні дані; методом прицільної вибірки пацієнтів з ожирінням, надлишковою та фізіологічною масою тіла. Отримання інформаційної згоди гарантувалось деперсоніфікацією результатів обстеження. Статистична обробка включала підрахунок середнього арифметичного значення кожного з показників (М), середньоквадратичного відхилення та визначення вірогідності відмінностей середніх величин за t-критерієм Стьюдента. Відмінності між групами пацієнтів вважались вірогідними при р < 0,05.
Критерії включення: підлітки з ІМТ 19–39,9 кг/м2 (або перцентилі > 85–97–99).
Критерії виключення: підлітки з екстремальним ожирінням: ІМТ > 40 кг/м2 (або > 99-го перцентиля).
Результати та обговорення
Вивчення факторів ризику розвитку ожиріння у дітей віком 15–17 років показало, що переважна більшість підлітків з ожирінням (83,3 %) та 2/3 підлітків з надлишковою масою тіла (64 %) вважали своє харчування нерегулярним, тоді як у групі контролю (діти з ФМТ) харчувались в основному регулярно (86,7 %). Більшість дітей з ожирінням (90,5 %) і НМТ (88 %) в необмеженій кількості протягом доби споживали солодкі газовані напої, чіпси, фаст-фуд з високим вмістом тваринних, рослинних і трансгенних жирів. У групі контролю діти частіше споживали їжу домашнього приготування та шкільні гарячі сніданки й обіди (73,3 %). Страви з м’яса були в щоденному меню лише у 31 % підлітків з ожирінням та в 52 % — з НМТ; у групі контролю більшість дітей (80 %) їли м’ясо щодня. Близько половини опитаних з ожирінням (47,6 %) споживали молоко і кисломолочні продукти декілька разів на тиждень; у групі з НМТ — через день (64 %); у групі контролю — майже щодня (93,3 %). Основними щоденними продуктами в раціоні підлітків з ожирінням найчастіше були борошняні та макаронні вироби (88,1 і 81 %), рідше — крупи (28,7 %); при НМТ — макаронні (80 %), рідше — борошняні вироби і крупи (відповідно 48 і 32 %). У групі контролю частіше споживались крупи, ніж борошняні та макаронні вироби (100 проти 40 і 53,3 %). Оцінка якості харчування вказувала на розбалансованість харчової піраміди, найбільш виражену при ожирінні, та забезпечувала виявлення, корекцію і профілактику факторів ризику розвитку ожиріння. Також опитування в 3 групах виявило особливості рухової активності серед підлітків. Так, підлітки з ожирінням порівняно з ФМТ (контрольна група) проводили більшість вільного часу з гаджетами (відповідно 47,6 проти 6,7 %), а при НМТ — більшість часу за комп’ютером (відповідно 35,7 проти 26,7 %). У групі контролю перевагу надавали прогулянкам на свіжому повітрі (53 проти відповідно 16,7 і 24 %). Щоденну ранкову зарядку частіше робили підлітки з НМТ, ніж з ожирінням, та близько половини підлітків з ФМТ (відповідно 32 і 46,7 проти 26,2 %). Решта опитаних займалися ранковою зарядкою не щодня або взагалі рідко. Спортивні секції та танцювальні гуртки підлітки з ФМТ відвідували в 5,6 та 3,3 раза частіше, ніж підлітки з ожирінням і НМТ. Розладів сну або інсомнії в групі підлітків із ФМТ виявити не вдалося, а у підлітків з ожирінням вони зустрічалися частіше, ніж з НМТ (відповідно 11,9 і 8 %). Практично в усіх підлітків 1-ї та 2-ї груп спостерігалась висока частота стресів і конфліктів порівняно з групою контролю (відповідно 81 і 76 проти 33,3 %). Шкідливі звички до 12 років мали частіше підлітки з ожирінням (6,7 проти 4 та 2,4 %). Перший інтимний досвід до 12 років констатували частіше у підлітків із ФМТ та НМТ (2,4 і 4 проти 6,7 %) (13,3 і 16 проти 19,1 %). До 17 років ці відсотки приблизно у 2/3 підлітків у всіх групах продовжували неухильно зростати. Відповідно лише 1/3 серед усіх опитаних підлітків не мала шкідливих звичок та інтимного досвіду. Спадковий анамнез у підлітків в основній групі, групі порівняння та групі контролю найчастіше був обтяжений ожирінням переважно по материнській лінії (відповідно 69,1 і 48 проти 20 %), АГ (відповідно 38,1 і 32 проти 13,3 %), ЦД 2-го типу (відповідно 26,2 і 24 проти 20 %) та ішемічною хворобою серця (відповідно 21,4 і 20 проти 13,3 %). Порівняльний аналіз особливостей способу життя підлітків з ожирінням, НМТ та фізіологічною масою тіла виявив збільшення факторів ризику розвитку ожиріння, пов’язаних з наростанням ІМТ, що при обтяженому спадковому анамнезі, порушеннях характеру харчування і рухової активності можуть стати тригером несприятливих серцево-судинних подій з високим ризиком розвитку ускладнень, що погіршують тривалість та якість життя.
Вивчення типу ХП у підлітків з ожирінням та НМТ (табл. 1) показало, що в 1-й групі пацієнтів найчастіше мав місце екстернальний тип ХП (57,2 %) з відсутністю скарг на переїдання; нерідко також відмічався емоціогенний тип ХП (23,8 %). Це вказувало на відсутність раціональних харчових звичок в сім’ї, недооцінку стресогенних факторів, низький контроль з боку батьків за характером харчування та руховою активністю. У пацієнтів 2-ї групи найчастіше виявляли обмежувальний (60 %), рідше — емоціогенний тип ХП (20 %). При цьому в усіх групах анкетованих були підлітки з нестабільною ХП (відповідно 7,1 та 8 %), у яких поєднувались прояви різних типів ХП. У групі контролю більшість здорових підлітків мали адекватну ХП (60 %), значно рідше виявляли емоціогенний тип ХП (40 %), пов’язаний зі стресогенними реакціями. Виявлені типи порушення ХП необхідно враховувати при модифікації способу життя та персоніфікації дієтотерапії.
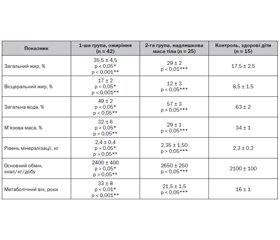
Аналіз основних антропометричних показників біоімпедансометричного дослідження (табл. 2) виявив, що маса тіла та ІМТ у пацієнтів 1-ї групи з ожирінням перевищували контроль приблизно в 1,9 та 1,7 раза (p < 0,001 і p < 0,01), а в 2-й групі (пацієнти з надлишковою масою) — в 1,4 та 1,3 раза (p < 0,01 і p < 0,01). Щодо показника росту — вірогідних відмінностей в обох групах виявити не вдалося. Показник ОТ при ожирінні був більшим за показник контролю в 1,6 раза (p < 0,01), а при надмірній вазі — в 1,2 раза (p < 0,05), що вказувало на вісцеральний тип ожиріння або схильність до нього. У підлітків з ожирінням показник ОС збільшувався в 1,4 раза (p < 0,05), тобто дещо менше, ніж ОТ, а при надлишковій масі — в 1,2 раза (p < 0,05). Індекс ОТ/ОС в обох групах мав більшу тенденцію до зростання серед пацієнтів 1-ї групи (відповідно в 1,2 та 1,1 раза; p < 0,05 і p > 0,05). В окремих випадках серед обстежених дівчаток 1-ї та 2-ї груп зустрічався глютеофеморальний тип розподілу ЖТ. Відомо, що саме глютеофеморальний тип ожиріння має легший перебіг і менший ризик щодо розвитку коморбідних ускладнень.
/31.jpg)
На основі аналізу біоімпедансометричних показників виявлено перевищення відсотка ЗЖ порівняно з контролем в 1-й та 2-й групах відповідно в 2 та 1,7 раза (p < 0,001 і p < 0,01), що вказувало на пряму залежність між ЗЖ, ІМТ і ОТ. Одночасно з ЗЖ вірогідним критерієм абдомінального типу ожиріння був вісцеральний жир, вміст якого в 1-й та 2-й групах перевищував показник контролю відповідно в 2 та 1,4 раза (p < 0,001 і p < 0,05). Відсоток ЗН2О зменшувався в обох групах в 1,3 і 1,1 раза (p < 0,01 і p > 0,05) і мав обернену залежність щодо ЗЖ. Цікавими виявились зміни ММ. Так, при НМТ (2-га група) відмічалась тенденція до її зменшення (p > 0,05), а при ожирінні, навпаки, до збільшення (p < 0,05), що, очевидно, мало адаптаційний характер. Рівень мінералізації кісткової тканини не мав вірогідної тенденції до наростання в обох групах (p > 0,05 і p > 0,05). Показник основного обміну був найвищим у пацієнтів 2-ї групи (p < 0,01), що могло свідчити про напруженість метаболічних процесів і включення компенсаторних механізмів саме при появі надмірної ваги, а не ожиріння. При цьому ЗЖ, ВЖ та метаболічний вік мали обернену залежність щодо вмісту загальної води, м’язової маси та мінералізації кісткової тканини. Оцінка метаболічного віку в 1-й та 2-й групах виявила, що серед обстежених підлітків він досягав віку зрілої людини (33 ± 8 років і 21,5 ± 1,5 року), значно перевищуючи паспортний вік (відповідно в 2 і 1,3 раза; p < 0,001, p < 0,05). При цьому МВ мав пряму залежність від кількості вісцерального та загального жиру. Оскільки у здорової людини (з нормальною тілобудовою, без надлишку ваги, з добрим гармонійним зовнішнім виглядом, без хронічних захворювань) метаболічний вік збігається з паспортним або менший за нього, особливу увагу пацієнтів при проведенні БІМ звертали саме на метаболічний вік, який при перевищенні паспортного вказує на ризик скорочення тривалості життя.
Враховуючи наявність НМТ і ожиріння, усім пацієнтам після стаціонарного та амбулаторного лікування з приводу основних захворювань було рекомендовано спостереження за місцем проживання ендокринолога, дієтолога, фізіотерапевта тощо.
Підліткам з ожирінням і надлишковою масою тіла рекомендувалась тривала персоніфікована корекція ХП, підвищення рухової активності, необхідність усвідомлення здорового способу життя, що в подальшому зможуть забезпечити зниження частоти коморбідної патології та її тяжких ускладнень при ожирінні.
Висновки
До факторів ризику розвитку ожиріння відносяться розбалансованість харчової піраміди, порушення рухового режиму, режимів сну й відпочинку, нервові перенапруження, шкідливі звички, обтяжена спадковість. Переважання екстернального типу харчової поведінки при ожирінні, обмежувального — при надлишковій масі та емоціогенного типу у підлітків з фізіологічною масою тіла необхідно враховувати, призначаючи персоніфіковану корекцію способу життя. Найбільш інформативними біоелектричними параметрами біоімпедансометрії були загальний жир, вісцеральний жир і метаболічний вік. Біоімпедансометрію як неінвазивно-предиктивний метод діагностики ожиріння можна рекомендувати для широкого впровадження в педіатричну практику.
Вивчення факторів ризику розвитку ожиріння шляхом порівняльної оцінки способу життя серед підлітків показало, що до факторів ризику розвитку ожиріння відносяться розбалансованість харчової піраміди, порушення рухового режиму, режимів сну і відпочинку, нервові перенапруження, шкідливі звички, обтяжена спадковість. Виявлення вказаних факторів сприятиме профілактиці ожиріння.
Результати анкетування щодо типу харчової поведінки виявили переважання екстернального типу при ожирінні (57,2 %; p < 0,001), обмежувального — при надлишковій масі тіла (60 %; p < 0,001) та емоціогенного типу у підлітків з фізіологічною масою тіла (40 %; p < 0,001). Значно рідше у пацієнтів з ожирінням відмічали обмежувальний тип ХП, а з НМТ — екстернальний тип. Нестабільну ХП виявили в поодиноких обстежених перших двох груп. Тип ХП слід враховувати при персоніфікованій корекції способу життя.
Діагностика ожиріння методом біоімпедансометричного аналізу показала, що найінформативнішими серед біоелектричних параметрів виявились загальний жир (35,5 ± 4,5 % і 29 ± 2 % проти 17,5 ± 2,5 %; відповідно p < 0,05 і p < 0,001 проти p < 0,01), вісцеральний жир (17 ± 2 % і 12 ± 3 % проти 8,5 ± 1,5 %; відповідно p < 0,05 і p < 0,001 проти p < 0,05) і метаболічний вік (33 ± 8 років і 21,5 ± 1,5 року проти 17,0 ± 0,5 року; відповідно p < 0,01 і p < 0,001 проти p < 0,05). При цьому вказані параметри мали обернену залежність щодо вмісту загальної води, м’язової маси та мінералізації кісткової тканини.
Біоімпедансометрію як неінвазивно-предиктивний метод діагностики вісцерального ожиріння, компонентного складу тіла та метаболічного віку можна рекомендувати для широкого впровадження в педіатричну практику.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Отримано/Received 03.06.2021
Рецензовано/Revised 20.06.2021
Прийнято до друку/Accepted 05.07.2021
Список литературы
1. Абатуров О.Є., Нікуліна А.О. Порушення харчової поведінки при різних фенотипах ожиріння у дітей. Здоров’я дитини. 2020. 5(15). 316-320. Doi: 10.22141/2224-0551.15.5.2020.208476.
2. Ожирение и избыточный вес. [Интернет]. World Health Organization. 2020 [цитируется 2 апреля 2020]. Режим доступа: https://www.who.int/ru/news-room/fact-sheets/detail/obesity-and-overweight.
3. Wijnhoven T.M. et al. WHO European Childhood Obesity Surveillance Initiative: body mass index and level of overweight among 6-9-year-old children from school year 2007/2008 to school year 2009–2010. BMC Public Health. 2014, Aug 7. 14. 806. Doi: 10.1186/1471-2458-14-806.
4. Якубовська І.А. Особливості порушення харчової поведінки та шляхи її нормалізації у хворих на хронічні захворювання біліарної системи на тлі ожиріння. Здобутки клін. і експерим. медицини. 2017. 3. 175-180. Doi: 10.11603/1811-2471.2017.v1.i3.8178.
5. Абсалямова Л.М. Розлади та порушення харчової поведінки особистості. Проблеми сучасної психології. 2014. 25. 19-33. Режим доступу: http://doi.org/10.3226/2227-6246.2014-25.%p.
6. Lydecker J.A., Grilo C.M. Children of parents with BED have more eating behavior disturbance than children of parents with obesity or healthy weight. Int. J. Eat. Disord. 2017. 50(6). 648-656. Doi: 10.1002/eat.22648.
7. Кривопустов М.С. Морбідне ожиріння як медико-соціальна проблема та шляхи її вирішення. Вісник проблем біології та медицини. 2018. 11(142). 34-39. Doi: 10.29254/2077-4214-2018-1-1-142-34-39.
8. Заболотна І.Е., Ященко Л.В. Ожиріння та надмірна маса тіла в дітей, критерії діагностики та статистика поширеності. Клін. та профілакт. медицина. 2019. 2(8). 36-46. Doi.org/10.31612/2616-4868.2(8).2019.04.
9. Lan Cheng, Qin Li, Antje Hebestreit et al. The associations of specific school- and individual-level characteristics with obesity among primary school children in Beijibng, China. Public Health Nutrition. 2020, July. 23. 10. 1838-1845. Doi: http:// doi.org/10.1017/S1368980019004592.
10. Styne D.M., Arslanian S.A., Connor E.L. et al. Pediatrics Obesity — Assesment, Treatment, and Prevention: An Endocrine Society Clinical Practice Guideline. J. Clin Endocrinol Metab. 2017. 102(3). 709-757. Doi: 10.1210/jc.2016-2573.
11. Гирш Я.В., Герасимчик О.А. Роль и место биоимпедансометрического анализа в оценке состава тела детей и подростков с различной массой тела. Бюллетень сибирской медицины. 2018. 17(2). 121-132. Режим доступа: http://usma.ru>2019/10>.
12. Гайворонский И.В., Ничипорук Г.И., Гайворонский И.Н., Ничипорук Н.Г. Биоимпедансометрия как метод оценки компонентного состава тела человека (обзор литературы). Вестник СПбГУ. Медицина. 2017. 4(12). 382-384. Doi: https://doi.org/10. 21638/11701/ spbu11.2017.406.
13. Ward L.C. Segmental bioelectrical impedance analysis: an update. Curr. Opin. Clin. Nutr. Metab. Care. 2012. 5(15). 424-429. Available from: https://pubmed.ncbi.nlm.nih.gov>...
14. Van Strien T., Frijters J.E., Bergers G. et al. The Dutch Eating Behavior Questionnaire (DEBQ) for assessment of restrained emotional, and external eating behavior. Int. J. Eat. Disord. 1986. 5. 295-316. Doi: 10.1002/1098-108x(198602)5.
15. Анищенко А.П., Архангельская А.Н., Рогозная Е.В., Игнатов Н.Г., Гуревич К.Г. Сопоставимость антропометрических измерений и результатов биоимпедансного анализа. Вестник новых мед. технологий. 2016. 1(23). 138-141. Doi: 10.12737/18499.
16. Khalil S., Mohktar М., Idrahim F. The theory and fundamentals of bioimpedance analysis in clinical status monitoring and diagnosis of disease. Sensors (Basel). 2014. 6(14). 10895-10928. Available from: https://medicine-jornal.spbu.ru>...

/31.jpg)
/32.jpg)