Журнал «Здоровье ребенка» Том 18, №2, 2023
Вернуться к номеру
Аналіз клінічної і параклінічної картини в дітей із позалікарняною пневмонією та коморбідним хронічним тонзилітом
Авторы: O. Teslitskyi, O. Koloskova, T. Bilous, G. Bilyk, V. Khodorovskyy, T. Shchudrova
Bukovinian State Medical University, Chernivtsi, Ukraine
Рубрики: Педиатрия/Неонатология
Разделы: Клинические исследования
Версия для печати
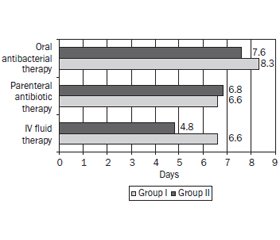
Актуальність. Найбільш частою причиною звернення дітей та їх батьків до лікаря є респіраторні захворювання, на які припадає значна частка звернень на амбулаторному етапі. Метою цього дослідження було проаналізувати клінічні й параклінічні особливості позалікарняної пневмонії (ПЛП) у дітей різного віку із коморбідним хронічним тонзилітом та оцінити прогностичну цінність запропонованих діагностичних заходів для оптимізації ведення пацієнтів. Матеріали та методи. Дослідження проводили на базі пульмонологічного, алергологічного та інфекційного відділень КНУ «Чернівецька обласна дитяча клінічна лікарня» (Україна). До І клінічної групи увійшли 20 пацієнтів (середній вік 9,40 ± 1,56 року) із неускладненою позалікарняною пневмонією та супутнім хронічним тонзилітом, до ІІ клінічної групи — 16 осіб (середній вік 9,60 ± 1,13 року) із ПЛП без супутньої патології верхніх дихальних шляхів. Результати. Позалікарняна пневмонія в дітей із коморбідним хронічним тонзилітом характеризується інтенсивною запальною реакцією в дихальних шляхах, що проявляється лихоманкою (відношення шансів (ВШ) 6,0), загальною слабкістю (ВШ 14,3), постійним кашлем та задишкою (ВШ 3,7), лейкоцитозом (ВШ 2,0), високими рівнями протеїнів гострої фази (ВШ 4,5), активацією окисної модифікації протеїнів за даними дослідження конденсату видихуваного повітря (ВШ 6,0–30,0), а також частішими грибково-бактеріальними асоціаціями за мікробіологічним дослідженням мокротиння й мазка з ротоглотки (ВШ 11,1). Отримані дані свідчать про те, що парентеральна антибіотикотерапія застосовувалася в 20 % хворих І групи та 12,5 % пацієнтів ІІ групи, тоді як 6,3 % дітей ІІ групи отримували тільки пероральні антибіотики. В осіб із ПЛП та хронічним тонзилітом на відміну від групи порівняння ВШ отримання парентеральної антибіотикотерапії довше 7 днів досягало 10,0, а пероральної антибіотикотерапії довше 5 днів — 4,0. Висновки. Отримані результати дослідження свідчать про те, що діти з ПЛП та коморбідним хронічним тонзилітом мають більш виражену клінічну симптоматику, що супроводжується параклінічними ознаками запалення, які зберігаються довше під час стаціонарного лікування та потребують комплексної терапії (ВШ 3,3) і більшої її тривалості (ВШ 4,0–10.0).
Background. Respiratory morbidity is the most frequent cause for children consulting a doctor, accounting for about one-quarter of primary care consultations. The current research aimed to analyze the clinical and paraclinical features of community-acquired pneumonia (CAP) with comorbid chronic tonsillitis in children and to assess the prognostic value of the proposed diagnostic procedures to optimize the management of patients. Materials and methods. The study was conducted at the Pulmonology and Allergology and Infectious Department of the Municipal Medical Establishment “Chernivtsi Regional Children’s Clinical Hospital”, Ukraine. Clinical group I included 20 children (mean age 9.40 ± 1.56 years) with uncomplicated community-acquired pneumonia and concomitant chronic tonsillitis, and the clinical group II consisted of 16 patients (mean age 9.60 ± 1.13 years) with CAP without concomitant pathology of the upper respiratory tract. Results. Community-acquired pneumonia in children with comorbid chronic tonsillitis is characterized by an intense proinflammatory response in the airways, which manifests itself in fever (odds ratio (OR) 6.0), malaise and fatigue (OR 14.3), persistent cough and dyspnea (OR 3.7), leukocytosis (OR 2.0), high levels of acute phase proteins (OR 4.5), activation of the oxidative protein modification according to the exhaled breath condensate examination (OR 6.0–30.0), and more frequent fungal-bacterial association according to the microbiological examination of sputum and oropharyngeal swab (OR 11.1). The obtained data suggest that parenteral antibiotic therapy was used in 20 % of patients from group I and 12.5 % from group II, while 6.3 % of children from group II received only oral antibiotics. In children with CAP and chronic tonsillitis versus comparison group, the ОR of receiving parenteral antibiotic therapy for longer than 7 days reached 10.0, and the OR of oral antibiotic therapy for longer than 5 days reached 4.0. Conclusions. The results obtained from the study show that children with CAP and comorbid chronic tonsillitis have more pronounced clinical symptoms, accompanied by paraclinical signs of inflammation that last longer during hospital treatment and require comprehensive therapy (OR 3.3) of longer duration (OR 4.0–10.0).
позалікарняна пневмонія; хронічний тонзиліт; маркери запалення
community-acquired pneumonia; chronic tonsillitis; inflammatory markers
Для ознакомления с полным содержанием статьи необходимо оформить подписку на журнал.
- Self W.H., Grijalva C.G., Zhu Y. et al. Rates of emergency department visits due to pneumonia in the United States, July 2006 — June 2009. Acad. Emerg. Med. 2013. 20(9). 957-960. doi: 10.1111/acem.12203.
- Neuman M.I., Shah S.S., Shapiro D.J., Hersh A.L. Emergency department management of childhood pneumonia in the United States prior to publication of national guidelines. Acad. Emerg. Med. 2013. 20(3). 240-246. doi: 10.1111/acem.12088.
- Principi N., Esposito S. Management of severe community-acquired pneumonia of children in developing and developed countries. Thorax. 2011. 66(9). 815-822. doi: 10.1136/thx.2010.142604.
- Uwaezuoke S.N., Ayuk A.C. Prognostic scores and biomarkers for pediatric community-acquired pneumonia: how far have we come? Pediatric Health Med. Ther. 2017. 8. 9-18. doi: 10.2147/PHMT.S126001.
- Reed C., Madhi S.A., Klugman K.P., Kuwanda L., Ortiz J.R., Finelli L. et al. Development of the Respiratory Index of Severity in Children (RISC) score among young children with respiratory infections in South Africa. PLoS One. 2012. 7(1). e27793. doi: 10.1371/journal.pone.0027793.
- Chawes B.L. Upper and lower airway pathology in young children with allergic- and non-allergic rhinitis. Dan. Med. Bull. 2011. 58(5). B4278.
- Compalati E., Ridolo E., Passalacqua G., Braido F., Villa E., Canonica G.W. The link between allergic rhinitis and asthma: the united airways disease. Expert Rev. Clin. Immunol. 2010. 6(3). 413-423. doi: 10.1586/eci.10.15.
- Mastrorilli C., Posa D., Cipriani F., Caffarelli C. Asthma and allergic rhinitis in childhood: what’s new. Pediatr. Allergy Immunol. 2016. 27(8). 795-803. doi: 10.1111/pai.12681.
- Pavord I.D., Pizzichini M.M., Pizzichini E., Hargreave F.E. The use of induced sputum to investigate airway inflammation. Thorax. 1997. 52(6). 498-501. doi: 10.1136/thx.52.6.498.
- Horváth I., Hunt J., Barnes P.J., Alving K., Antczak A., Baraldi E. et al. Exhaled breath condensate: methodological recommendations and unresolved questions. Eur. Respir. J. 2005. 26(3). 523-548. doi: 10.1183/09031936.05.00029705.
- Wallace M.A.G., Pleil J.D. Evolution of Clinical and Environmental Health Applications of Exhaled Breath Research: Review of Me–thods and Instrumentation for Gas-phase, Condensate, and Aerosols. Anal. Chim. Acta. 2018. 1024. 18-38. doi: 10.1016/j.aca.2018.01.069.
- Peralbo-Molina A., Calderón-Santiago M., Priego-Capote F., Jurado-Gámez B., Luque de Castro M.D. Metabolomics analysis of exhaled breath condensate for discrimination between lung cancer patients and risk factor individuals. J. Breath. Res. 2016. 10(1). 016011. doi: 10.1088/1752-7155/10/1/ 016011.
- Horváth I., Barnes P.J., Loukides S., Sterk P.J., Högman M., Olin A.-C. et al. A European Respiratory Society technical standard: exhaled biomarkers in lung disease. Eur. Respir. J. 2017. 49(4). 1600965. doi: 10.1183/13993003.00965-2016.
- Bean H.D., Zhu J., Sengle J.C., Hill J.E. Identifying methicillin-resistant Staphylococcus aureus (MRSA) lung infections in mice via breath analysis using secondary electrospray ionization-mass spectro–metry (SESI-MS). J. Breath Res. 2014. 8(4). 041001. doi: 10.1088/1752-7155/8/4/041001.
- Schnabel R., Fijten R., Smolinska A., Dallinga J., Boumans M.-L., Stobberingh E. et al. Analysis of volatile organic compounds in exhaled breath to diagnose ventilator-associated pneumonia. Scientific Reports. 2015. 5. 17179. doi: 10.1038/srep17179.
- Aliberti S., Morlacchi L.C., Faverio P., Fernandez-Botran R., Cosentini R., Mantero M. et al. Serum and exhaled breath condensate inflammatory cytokines in community-acquired pneumonia: a prospective cohort study. Pneumonia. 2016. 8. 8. doi: 10.1186/s41479-016-0009-7.
- Gaida A., Holz O., Nell C., Schuchardt S., Lavae-Mokhtari B., Kruse L. et al. A dual center study to compare breath volatile organic compounds from smokers and non-smokers with and without COPD. J. Breath Res. 2016. 10(2). 026006. doi: 10.1088/1752-7155/10/2/026006.
- Allers M., Langejuergen J., Gaida A., Holz O., Schuchardt S., Hohlfeld J.M. et al. Measurement of exhaled volatile organic compounds from patients with chronic obstructive pulmonary disease (COPD) using closed gas loop GC-IMS and GC-APCI-MS. J. Breath Res. 2016. 10(2). 026004. doi: 10.1088/1752-7155/10/2/026004.
- Gottlieb M., Long B., Koyfman A. Clinical Mimics: An Emergency Medicine-Focused Review of Streptococcal Pharyngitis Mimics. J. Emerg. Med. 2018. 54(5). 619-629. doi: 10.1016/j.jemermed.2018.01.031.
- Windfuhr J.P., Toepfner N., Steffen G., Waldfahrer F., Berner R. Clinical practice guideline: tonsillitis I. Diagnostics and nonsurgical management. Eur. Arch. Otorhinolaryngol. 2016. 273(4). 973-987. doi: 10.1007/s00405-015-3872-6.