Журнал «Здоровье ребенка» Том 18, №6, 2023
Вернуться к номеру
Особливості перебігу пієлонефриту у дівчат-підлітків на тлі анемічного синдрому
Авторы: Лембрик І.С., Шлімкевич І.В., Стефанишин А.Б., Жиляк О.В., Костирко Н.І.
Івано-Франківський національний медичний університет, м. Івано-Франківськ, Україна
Рубрики: Педиатрия/Неонатология
Разделы: Клинические исследования
Версия для печати
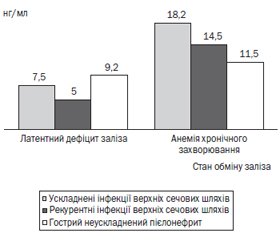
Актуальність. Анемічний синдром комплексного генезу при інфекціях сечовивідних шляхів зустрічається порівняно часто, особливо якщо йдеться про недотримання дієти, супутні порушення оваріально-менструального циклу, патологію травного тракту, рекурентні інфекції верхніх дихальних шляхів. Однак точних епідеміологічних даних щодо цієї поєднаної патології в літературі на сьогодні недостатньо. Мета дослідження: встановити особливості перебігу пієлонефриту у дітей на тлі анемічного синдрому. Матеріали та методи. Проаналізовано медичні карти стаціонарного хворого 200 дітей у віці від 0 до 17 років, хворих на гострий неускладнений пієлонефрит, ускладнені та рецидивуючі інфекції сечових шляхів, за 2012–2017 рр. На другому етапі комплексно обстежено 85 дівчат віком від 11 до 17 років, які проходили стаціонарне лікування з 2018 р. по березень 2023 р. Всі пацієнтки, відповідно до протоколу, пройшли обстеження у дитячого гастроентеролога, гінеколога та/або уролога. Оцінювали вміст феритину імунохімічним методом з електрохемілюміністентною детекцією ECLIA, рівень заліза та загальну залізозв’язувальну здатність сироватки крові. Результати. Анемічний синдром зустрічається у 58,8 % пацієнток з інфекціями сечовивідних шляхів. Серед причин виокремлено порушення оваріально-менструального циклу за типом аномальних маткових кровотеч (50,0 %), наявність хронічної гастроінтестинальної патології, зокрема синдром мальабсорбції невстановленого генезу (25,0 %), рекурентні бронхолегеневі захворювання (15,0 %), незбалансоване харчування (10,0 %). До особливостей перебігу інфекцій сечових шляхів у дітей на тлі дефіциту заліза слід віднести загальну слабкість (55,0 % при гострому неускладненому пієлонефриті та 40,0 % при ускладнених інфекціях сечових шляхів, р < 0,05), запаморочення (35,0 % при гострому неускладненому пієлонефриті та 15,0 % при рецидивуючих інфекціях сечових шляхів, χ2 = 48,6532, р < 0,05) та блідість шкірних покривів (25,0 % при ускладнених інфекціях сечових шляхів та 10 % при рекурентних інфекціях сечових шляхів, χ2 = 0,7168, р > 0,05). Рівень феритину був найвищим у пацієнтів з ускладненими інфекціями сечовивідних шляхів (18,2 мкг/мл). У хворих з рецидивуючими інфекціями сечовивідних шляхів цей показник був низьким і становив 5,0 мкг/мл. Висновки. Ретроспективний аналіз медичної документації засвідчив наявність дефіцитної анемії у 30,0 % обстежених із запальними захворюваннями нирок. Ознаки анемічного синдрому встановлено у 58,8 % дівчат підліткового віку з інфекціями сечовивідних шляхів.
Background. Anaemic syndrome of complex origin is not uncommon in urinary tract infection, particularly in dietary non-adherence, menstrual cycle disorders, or concomitant digestive diseases, recurrent respiratory infections, etc. However, there is currently insufficient epidemiological data on this comorbidity in the literature. This study aims to establish the features of pyelonephritis course in its combination with anaemic syndrome in children. Materials and methods. We analysed the medical records of 200 children aged 0 to 17 years with acute non-complicated pyelonephritis, complicated and recurrent urinary tract infections for 2012–2017. In the second stage of our work, we comprehensively examined 85 girls aged 11 to 17 who underwent inpatient treatment between 2018 and March 2023. Thirty children of the same age and gender made up the comparison group. A paediatric gastroenterologist, a paediatric gynaecologist and/or urologist examined all patients. Immunochemical method with electrochemiluminescence immunoassay was used to assess ferritin content; also, serum iron and total iron-binding capacity were measured. Results. Anaemic syndrome is common in most girls with urinary tract infections (58.8 % of сases). Among the causes, the following are distinguished: menstrual cycle disorders with abnormal uterine bleeding (50.0 %), chronic digestive disorders, in particular malabsorption syndrome of unknown origin (25.0 %), recurrent bronchopulmonary disorders (15.0 %), and unbalanced diet (10.0 %). The features of urinary tract infections and concomitant iron deficiency in children include fatigue (55.0 % in acute non-complicated pyelonephritis vs. 40.0 % in complicated urinary tract infections, р < 0.05), dizziness (35.0 % in acute non-complicated pyelonephritis vs. 15.0 % in recurrent urinary tract infections, χ2 = 48.6532, р < 0.05), and pallor (25.0 % in complicated urinary tract infections vs. 10 % in recurrent urinary tract infections, χ2 = 0.7168, р > 0.05). The ferritin level was the highest in patients with complicated urinary tract infections (18.2 µg/mL). In patients with recurrent urinary tract infections, this indicator was the lowest — 5.0 µg/mL. Conclusions. Retrospective analysis of medical records confirmed the presence of anaemia in 30.0 % of girls with inflammatory kidney diseases. During the physical examination, 58.8 % of female adolescents with urinary tract infections had signs of anaemic syndrome.
дівчата; пієлонефрит; анемія; клініка; діагностика
girls; pyelonephritis; anaemia; clinical picture; diagnosis
Для ознакомления с полным содержанием статьи необходимо оформить подписку на журнал.
- Batchelor E.K., Kapitsinou P., Pergola P.E., Kovesdy C.P., Jalal D.I. Iron Deficiency in Chronic Kidney Disease: Updates on Pathophysiology, Diagnosis, and Treatment. J. Am. Soc. Nephrol. 2020 Mar. 31(3). 456-468. https://doi.org/10.1681/ASN.2019020213.
- Atkinson M.A., Warady B.A. Anemia in chronic kidney disease. Pediatr. Nephrol. 2018 Feb. 33(2). 227-238. https://doi.org/10.1007/s00467-017-3663-y.
- Marques O., Weiss G., Muckenthaler M.U. The role of iron in chronic inflammatory diseases: from mechanisms to treatment options in anemia of inflammation. Blood. 2022 Nov 10. 140(19). 2011-2023. https://doi.org/10.1182/blood.2021013472.
- Razavi M.R., Akhavan Sepahi M., Eshagh Hoseini K., Hamta A., Shariatifar M.A. Comparison between the prevalence of iron deficiency anemia in children with urinary tract infections and without urinary tract infections in Hazrat Masoumeh Hospital of Qom in 2019-2020. J. Ped. Nephrol. [Internet]. 2022 Feb. Available from: https://journals.sbmu.ac.ir/jpn/article/view/35847.
- Panwar B., Gutiérrez O.M. Disorders of Iron Metabolism and Anemia in Chronic Kidney Disease. Semin. Nephrol. 2016 Jul. 36(4). 252-61. https://doi.org/10.1016/j.semnephrol.
- Gwetu T.P., Chhagan M.K., Taylor M., Kauchali S., Craib M. Anaemia control and the interpretation of biochemical tests for iron status in children. BMC Res. Notes. 2017 Apr 26. 10(1). 163. https://doi.org/10.1186/s13104-017-2472-5.
- Eleftheriadis T., Pissas G., Liakopoulos V., Stefanidis I. On the Increased Event Rate of Urinary Tract Infection and Pneumonia in CKD Patients Treated with Roxadustat for Anemia. J. Am. Soc. Nephrol. 2021 Jun 1. 32(6). 1537. https://doi.org/10.1681/ASN.2021020204.
- Madu A.J., Ughasoro M.D. Anaemia of Chronic Disease: An In-Depth Review. Med. Princ. Pract. 2017. 26(1). 1-9. https://doi.org/10.1159/000452104.
- Rasha H. Hassan, Shaimaa M. Kandil, Mayada S. Zeid, Maysaa E. Zaki & Ashraf E. Fouda Kidney injury in infants and children with iron-deficiency anemia before and after iron treatment. Hemato–logy. 2017. 22. 9. 565-570. https://doi.org/10.1080/10245332.2017.1325587.
- Caixeta K.E.G., Matos W.D.C., Ceranto A.V., Silva J.H.D.A.E., Barbosa K.C.K. Xanthogranulomatous pyelonephritis in a pediatric patient. J. Bras. Nefrol. 2022 Jul-Sep. 44(3). 452-456. https://doi.org/10.1590/2175-8239-JBN-2020-0246.
- Newhall D.A., Oliver R., Lugthart S. Anaemia: A disease or symptom. Neth. J. Med. 2020 Apr. 78(3). 104-110.
- Gallagher P.G. Anemia in the pediatric patient. Blood. 2022 Aug 11. 140(6). 571-593. https://doi.org/10.1182/blood.2020006479.
- Lee J.H., Yim H.E., Yoo K.H. Associations of Plasma Neutrophil Gelatinase-associated Lipocalin, Anemia, and Renal Scarring in Children with Febrile Urinary Tract Infections. J. Korean Med. Sci. 2020 Mar 16. 35(10). e65. https://doi.org/10.3346/jkms.2020.35.e65.
- Krzemien G.J., Pańczyk-Tomaszewska M., Turczyn A., Demkow U., Kotuła I., Szmigielska A. Serum neutrophil gelatinase-associated lipocalin for predicting anemia of inflammation in children with urinary tract infection. Cent. Eur. J. Immunol. 2021. 46(4). 456-462. https://doi.org/10.5114/ceji.2021.112450.
- Gafter-Gvilia A., Schechter A., Rozen-Zvi B. Iron Deficiency Anemia in Chronic Kidney Disease. Acta Haematologica. 2019. 142. 44-50. https://doi.org/10.1159/000496492.
- Rouprêt M., Seisen T., Birtle A.J., Capoun O., Compérat E.M., Dominguez-Escrig J.L., Gürses Andersson I. et al. European Association of Urology Guidelines on Upper Urinary Tract Urothelial Carcinoma: 2023 Update. Eur. Urol. 2023 Mar 24. S0302-2838(23)02652-0. doi: 10.1016/j.eururo.2023.03.013. Epub ahead of print. PMID: 36967359.
- Mahajan G., Sharma S., Chandra J., Nangia A. Hepcidin and iron parameters in children with anemia of chronic disease and iron deficiency anemia. Blood Res. 2017 Sep. 52(3). 212-217. https://doi.org/10.5045/br.2017.52.3.212.
- Jayaweera J.A.A.S., Reyes M., Joseph A. Childhood iron deficiency anemia leads to recurrent respiratory tract infections and gastroenteritis. Sci. Rep. 2019 Sep 2. 9(1). 12637. https://doi.org/10.1038/s41598-019-49122-z. Retraction in: Sci. Rep. 2021 May 11. 11(1). 10421.
- Parbey P.A., Tarkang E., Manu E., Amu H., Ayanore M.A., Aku F.Y., Ziema S.A., Bosoka S.A., Adjuik M., Kweku M. Risk Factors of Anaemia among Children under Five Years in the Hohoe Municipa–lity, Ghana: A Case Control Study. Anemia. 2019 Jun 25. 2019. 2139717. https://doi.org/10.1155/2019/2139717.
- Bauckman K.A., Matsuda R., Higgins C.B., DeBosch B.J., Wang C., Mysorekar I.U. Dietary restriction of iron availability attenuates UPEC pathogenesis in a mouse model of urinary tract infection. Am. J. Physiology-Renal Physiol. 2019 May 1. 316(5). F814-F822. doi: 10.1152/ajprenal.00133.2018. Epub 2019 Feb 6. PMID: 30724105; –PMCID: PMC6580250.
- Цимбаліста О.Л., Вовк З.В., Семкович Я.В., Митник Н.Я. Анемії, вибрані порушення гемостазу у дітей: монографія. Івано-Франківськ, 2018. С. 88-95.