Журнал «Актуальная инфектология» 1 (6) 2015
Вернуться к номеру
Клинико-эпидемиологические особенности коклюша у детей в условиях неполного охвата вакцинацией
Авторы: Бобровицкая А.И., Голубова Т.Ф., Беломеря Т.А., Акульшина Н.В., Захарова Л.А., Заяц В.Ю. — Донецкий национальный медицинский университет им. М. Горького; Главное управление Госсанэпидслужбы Донецкой области; НИИ детской курортологии и физиотерапии, г. Евпатория
Рубрики: Инфекционные заболевания
Разделы: Клинические исследования
Версия для печати
Цель: изучить клинико-эпидемиологические особенности коклюша у детей при неполном охвате населения плановой вакцинацией.
Материалы и методы. Для достижения поставленной цели проводилась оценка эпидемиологической ситуации по коклюшу и изучение особенностей клинического течения болезни у 296 детей в возрасте от 1 мес. до 14 лет включительно (данные годовых отчетов за период 1987–2012 гг.). Дополнительные методы исследования включали: клинический анализ крови, рентгенологическое исследование органов грудной клетки, иммуноферментный анализ, полимеразную цепную реакцию и бактериологический метод. Оценка иммунного статуса проводилась на основе комплексного исследования показателей общего реактивного потенциала организма путем изучения качественно-количественной характеристики гемограмм. Статистическая обработка данных проводилась с помощью пакета анализа программы Microsoft Excel 2003.
Результаты. В Донецкой области, как и в целом в Украине, наблюдалась тенденция к снижению заболеваемости коклюшем (показатель 12,4–1,5 на 100 тыс. населения) с периодическими подъемами и спадами каждые 2–3 года. В 2011 году отмечался очередной подъем заболеваемости коклюшной инфекцией: показатель заболеваемости превысил уровень предыдущего года в 3 раза и общегосударственный показатель — в 1,5 раза (2,9 на 100 тыс. населения). Увеличение заболеваемости наблюдалось на каждой второй административной территории; на некоторых из них она увеличилась в 10–18 раз по сравнению с прошлым годом. Ухудшение эпидемической ситуации определялось на фоне неполного охвата населения плановой вакцинацией в связи с недостаточным обеспечением вакцинами Донецкой области в последние 3 года — 77 % (2009), 51 % (2010) и 56 % (2011). Наиболее угрожаемой возрастной группой по коклюшу, как и раньше, остаются дети первого года жизни (показатель 132,1 на 100 тыс. населения), которые не подлежали вакцинации по возрасту или не получили полный курс вакцинации, а также дети группы риска в возрасте 5–9 лет (показатель 46,8 на 100 тыс. населения), подростки (показатель 1,42 на 100 тыс. населения).
Изменение эпидемической ситуации оказало определенное влияние на характер клинического течения коклюша: увеличилось количество тяжелых форм — непривитые дети составили 84,0 %, а также регистрировались манифестные формы болезни (в очагах инфекции 85–92 %).
Выводы. Стабилизации эпидемической ситуации с коклюшем способствовал ряд профилактических мероприятий: а) разработка законодательных документов по совершенствованию системы эпидемиологического надзора; б) мониторинг изменений пейзажа серотипов возбудителя; в) улучшение лабораторной диагностики заболеваний путем внедрения современных методов исследования; г) ежегодное достаточное обеспечение регионов противококлюшными вакцинами в соответствии с заявками; д) своевременный и полный охват вакцинацией согласно годовому плану иммунизации; е) профессиональная подготовка кадров первичного звена практического здравоохранения. Предупредить вовлечение в эпидемический процесс детей младшего возраста и школьников возможно путем сохранения стабильно высокого уровня охвата прививками детей в декретированные сроки при использовании эффективной вакцины, наличии доступных и информативных методов оценки иммунитета, а также при надежной бактериологической диагностике коклюша. В настоящее время наряду с увеличением охвата плановой вакцинацией приобретает особое значение надзор за данной инфекцией, что позволяет своевременно проводить противоэпидемические мероприятия в виде ранней диагностики коклюша у контактных детей. В современных условиях у привитых и непривитых против коклюша детей сохраняются классические симптомы болезни, однако выявлены различия в тяжести коклюша у детей с неблагоприятным преморбидным фоном. Диагностика коклюша, особенно у детей первого года жизни, остается сложной проблемой для практического здравоохранения.
Мета: вивчити клiнiко-епiдемiологiчнi особливостi кашлюка в дiтей при неповному охопленні населення плановою вакцинацiєю.
Матеріали і методи. Для досягнення поставленої мети проводилася оцінка епідеміологічної ситуації по кашлюку та вивчення особливостей клінічного перебігу хвороби у 296 дітей віком від 1 міс. до 14 років включно (дані річних звітів за період 1987–2012 рр.). Додаткові методи дослідження включали: клінічний аналіз крові, рентгенологічне дослідження органів грудної клітки, імуноферментний аналіз, полімеразну ланцюгову реакцію та бактеріологічний метод. Оцiнка імунного статусу проводилася на основі комплексного дослідження показників загального реактивного потенціалу організму шляхом вивчення якісно-кількісної характеристики гемограм. Статистична обробка даних проводилася за допомогою пакету аналізу програми Microsoft Excel 2003.
Результати. У Донецькій області, як і загалом в Україні, спостерігалася тенденція до зниження захворюваності на кашлюк (показник 12,4–1,5 на 100 тис. населення) з періодичними підйомами і спадами кожні 2–3 роки. У 2011 році відзначався черговий підйом захворюваності на кашлюкову інфекцію: показник захворюваності перевищив рівень попереднього року в 3 рази і загальнодержавний показник — в 1,5 раза (2,9 на 100 тис. населення). Збільшення захворюваності спостерігалося на кожній другій адміністративній території; на окремих із них вона збільшилася в 10–18 разів у порівнянні з минулим роком. Погіршення епідемічної ситуації визначалося на тлі неповного охоплення населення плановою вакцинацією у зв’язку з недостатнім забезпеченням вакцинами Донецької області в останні 3 роки — 77 % (2009), 51 % (2010) і 56 % (2011). Найбільш загрозливою віковою групою за кашлюком, як і раніше, залишаються діти першого року життя (показник 132,1 на 100 тис. населення), які не підлягали вакцинації за віком або ж не отримали повний курс вакцинації, а також діти групи ризику у віці 5–9 років (показник 46,8 на 100 тис. населення), підлітки (показник 1,42 на 100 тис. населення).
Зміна епідемічної ситуації справила певний вплив на характер клінічного перебігу кашлюка: збільшилася кількість важких форм — нещеплені діти склали 84,0 %, а також реєструвалися маніфестнi форми хвороби (в осередках інфекції 85–92 %).
Висновки. Стабілізації епідемічної ситуації з кашлюку сприяв ряд профілактичних заходів: а) розробка законодавчих документів щодо удосконалення системи епідемічного нагляду; б) моніторинг змін пейзажу серотипів збудника; в) поліпшення лабораторної діагностики захворювань шляхом впровадження сучасних методів дослідження; г) щорічне достатнє забезпечення регіонів протикашлюковими вакцинами відповідно до заявок; д) своєчасне і повне охоплення вакцинацією згідно з річним планом імунізації; е) професійна підготовка кадрів первинної ланки практичної охорони здоров’я. Попередити залучення в епідемічний процес дітей молодшого віку та школярів можливо шляхом збереження стабільно високого рівня охоплення щепленнями дітей у декретовані строки при використанні ефективної вакцини, наявності доступних та інформативних методів оцінки імунітету, а також при надійній бактеріологічній діагностиці кашлюку. На даний час поряд зі збільшенням охоплення плановою вакцинацією набуває особливого значення нагляд за даною інфекцією, що дозволяє своєчасно проводити протиепідемічні заходи у вигляді ран-
ньої діагностики кашлюку в контактних дітей. За сучасних умов у щеплених і нещеплених проти кашлюку дітей зберігаються класичні симптоми хвороби, однак виявлені відмінності в тяжкості кашлюку в дітей із несприятливим преморбідним фоном. Діагностика кашлюку, особливо в дітей першого року життя, залишається складною проблемою для практичної охорони здоров’я.
Objective: to study the clinical and epidemiological features of pertussis in children at incomplete coverage of the population with routine immunization.
Materials and Methods. To achieve this goal, we have evaluated the epidemiological situation of pertussis and studied the features of the clinical course of the disease in 296 children aged from 1 month to 14 years (data from the annual reports for the period of 1987–2012). Additional research methods included: complete blood count, chest X-ray examination, enzyme immunoassay, polymerase chain reaction and bacteriological method. Evaluation of immune status was based on a comprehensive study of indicators of the overall reactive potential of the body by studying the qualitative and quantitative characteristics of hemograms. Statistical analysis was performed using analysis software package Microsoft Excel 2003.
Results. In the Donetsk region, as in whole in Ukraine, there was a tendency to reduce the incidence of pertussis (12.4–1.5 per 100 thousand population), with periodic ups and downs every 2–3 years. In 2011, there was another rise in the incidence of pertussis infection: incidence exceeded the previous year level by 3 times and national figure — by 1.5 times (2.9 per 100 thousand population). Increased incidence was observed in every second administrative territory; in some of them it increased by 10–18 times compared to last year. Epidemic worsening was determined on a background of incomplete coverage with routine immunization of the population due to the insufficient supply of vaccines in Donetsk region in the last 3 years — 77 % (2009), 51 % (2010) and 56 % (2011). Age groups which are most at-risk for pertussis, as before, are infants (132.1 per 100 thousand population) who were not subject to vaccination by age or have not received the full course of vaccination, as well as at-risk children aged 5–9 years (46.8 per 100 thousand population), adolescents (1.42 per 100 thousand population).
Change in the epidemic situation has had an impact on the nature of the clinical course of pertussis: the number of severe forms increased — unvaccinated children accounted for 84.0 %, and symptomatic forms of the disease were registered (in the foci of infection 85–92 %).
Conclusions. Stabilization of the epidemic situation with pertussis has been promoted by a number of preventive measures: a) the development of legislative documents to improve the surveillance system; b) monitoring of changes in serotypes of the pathogen; c) improvement of laboratory diagnosis of diseases by introducing modern methods of research; d) annual sufficient supply of regions with pertussis vaccines in accordance with the requests; e) timely and complete vaccination coverage according to the annual plan of immunization; f) professional training of primary health care practitioners. Prevention of involvement in the epidemic process of young children and schoolchildren is possible by maintaining stable high immunization coverage of children in decreed terms by using an effective vaccine, availability of affordable and informative methods of immunity evaluation, as well as a reliable bacteriological diagnosis of pertussis. Currently, along with increased coverage of routine vaccination, surveillance of this infection is particularly important, which enables to carry out antiepidemic measures in the form of early diagnosis of pertussis in exposed children. In modern conditions, the classic symptoms of the disease still remain in vaccinated and unvaccinated children, but there are differences in the severity of pertussis in children with poor premorbid background. Diagnosis of pertussis, especially among infants, remains a challenge for practical public health.
Статья опубликована на с. 61-66
Коклюш у детей и в настоящее время остается серьезной мировой проблемой. По данным ВОЗ, ежегодно в мире коклюшем болеет около 60 млн человек, при этом умирает около 1 млн детей. Общество неуязвимо против любого инфекционного заболевания только в том случае, когда 95 % населения имеет защитный специфический иммунитет. В последние годы низкий уровень вакцинации детей против коклюша обусловлен увеличением числа медицинских отводов среди детей с неблагоприятным преморбидным фоном (перинатальное поражение ЦНС, аллергические заболевания), отказом родителей от вакцинации детей. Причинами роста заболеваемости детей коклюшем являются трудности диагностики заболевания на ранних этапах, особенно легких и стертых форм болезни, что способствует несвоевременному проведению противоэпидемических мероприятий в очаге инфекции [1–3].
В допрививочный период (1920 г.) показатель заболеваемости коклюшем на планете составлял 150 случаев на 100 тыс. населения, смертности — 6 случаев. Высокая заболеваемость коклюшем в основном наблюдалась у детей дошкольного возраста. В прививочный период основную долю заболевших составляют дети первого года жизни, а также дети школьного возраста. Однако болезнь у последних чаще протекает в легкой форме — в виде синдрома длительного кашля. Дети первого года жизни, особенно первых 3 месяцев, болеют тяжелее. Летальные исходы при современной коклюшной инфекции единичные и возникают только у детей первого полугодия жизни при наличии отягощенного анамнеза, наслоении вторичной инфекции [2–4, 7]. Помимо активной иммунизации снижению заболеваемости и облегчению тяжести течения коклюша в последние десятилетия способствует смена более вирулентного и токсигенного штамма коклюшного микроба 1, 2, 3 на менее вирулентный и менее токсичный штамм 1, 0, 3 [5, 6, 8].
Следовательно, сохранению заболеваемости коклюшем могут способствовать две основные причины: неполный охват детей, особенно первого года жизни, плановой вакцинацией (< 95–98 %) и снижение поствакцинального иммунитета у детей школьного возраста.
Вышеуказанные аспекты в условиях неполного охвата плановой вакцинацией детей делают проблему коклюша особенно актуальной.
Цель работы — изучить клинико-эпидемиологические особенности коклюша у детей при неполном охвате населения плановой вакцинацией.
Материалы и методы исследования
Для достижения поставленной цели проводилась оценка эпидемиологической ситуации по коклюшу в Донецкой области (данные годовых отчетов за период 1987–2011 гг.). Кроме этого, у 296 детей в возрасте от 1 мес. до 14 лет включительно изучены особенности клинического течения коклюша. Дополнительные методы исследования включали: клинический анализ крови, рентгенологическое исследование органов грудной клетки, иммуноферментный анализ (ИФА), полимеразную цепную реакцию (ПЦР) и бактериологический метод. Статистическая обработка данных проводилась с помощью пакета анализа программы Microsoft Excel 2003.
Результаты и их обсуждение
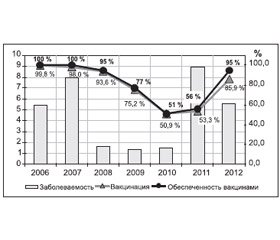
В Донецкой области, как и в целом в Украине (1987–2011 гг.), наблюдалась тенденция к снижению заболеваемости коклюшем (с 12,4 до 1,5 на 100 тыс. населения) с периодическими подъемами и спадами каждые 2–3 года (рис. 1).
В 2011 году отмечался очередной подъем заболеваемости коклюшной инфекцией. Показатель заболеваемости превысил уровень предыдущего года в 3 раза и общегосударственный показатель — в 1,5 раза (2,9 на 100 тыс. населения). Увеличение заболеваемости наблюдалось на каждой второй административной территории; на отдельных из них она увеличилась в 10–18 раз по сравнению с прошедшим годом. Ухудшение эпидемической ситуации отмечалось на фоне неполного охвата населения плановой вакцинацией в связи с недостаточным обеспечением вакцинами Донецкой области в последние 3 года.
Согласно данным рис. 2, наиболее угрожаемой возрастной группой по коклюшу по-прежнему остаются дети первого года жизни (показатель 132,1 на 100 тыс. населения), которые не подлежат вакцинации по возрасту или же не получили полный курс вакцинации.
/63/63_2.jpg)
О напряженности современного эпидпроцесса по коклюшу в Украине, в том числе и в Донецкой области, свидетельствует активное вовлечение в заболеваемость второй возрастной группы риска — это дети в возрасте 5–9 лет (показатель 46,8 на 100 тыс. населения), среди которых удельный вес школьников составляет 51 %. Кроме того, случаи коклюша начали регистрироваться и среди подростков (15–17 лет), показатель заболеваемости составил 1,42 на 100 тыс. населения (рис. 3).
Так как тяжесть клинического течения коклюша с возрастом значительно снижается — чаще встречаются стертые, атипичные формы и бессимптомное носительство, можно предположить, что статистические данные не дают целостной картины истинного распространения заболевания.
Очаги коклюша в 47 % случаев (2011 г.) регистрировались в организованных коллективах. Количество очагов без распространения (1 случай) в дошкольных учреждениях составило 92 %, в общеобразовательных школах — 87,2 %. Повышение заболеваемости коклюшем в организованных коллективах, уменьшение иммунной прослойки вакцинированных лиц в связи с дефицитом противококлюшных вакцин, повзросление заболевших требуют проведения в очагах целенаправленных противоэпидемических мероприятий с целью ранней диагностики заболевания, своевременной изоляции источника инфекции и разрыва эпидемической цепи.
Однако своевременное выявление больных и обследование контактных остаются уязвимым местом в системе эпиднадзора за коклюшем. В 85 % случаев коклюш был выявлен при обращении за медицинской помощью по поводу кашля на поздних этапах болезни — после 15-го дня от ее начала, из них только 61 % обследованы лабораторно: бактериологическим методом или определением ПЦР — 41 %. Диагноз коклюша подтвержден в 50 % случаев. При этом бактериологическое обследование проводилось значительно реже: 11,9 против 21,2 % (2010 г.). Объем обследования контактных в очагах коклюшной инфекции увеличился в 1,2 раза — 43 % (2011 г.) против 34 % (2010 г.). В то же время показатель выделения возбудителя от больных уменьшился — 0,2 против 0,5 % соответственно, что свидетельствует как о погрешности при заборе и доставке материала, так и о несовершенстве существующих методов обследования.
Изменение эпидемической ситуации оказало определенное влияние на характер клинического течения коклюша. Снижение охвата прививками в последние годы привело к увеличению количества тяжелых форм болезни, поскольку болели преимущественно непривитые дети (84 %). В этот период чаще регистрировались манифестные формы коклюша, которые в очагах составили 92 % против 85 % в предыдущие годы.
Под наблюдением находилось 296 детей в возрасте от 0 мес. до 14 лет включительно, из них в возрасте 1–3 мес. — 54 (18,2 %) ребенка, 3–6 мес. — 44 (14,9 %), второго полугодия жизни — 30 (10,2 %), 1–3 лет — 55 (18,6 %), 3–7 лет — 42 (14,1 %) и старше 7 лет — 71 (24,0 %) ребенок. Диагноз коклюша устанавливался на основании клинико-эпидемиологических и лабораторных данных в соответствии с общепринятой классификацией. У 111 (37,3 %) больных диагноз подтвержден путем использования ПЦР: выявлена специфическая ДНК возбудителя. Наиболее часто положительные результаты получены среди детей первого полугодия жизни — 35 (35,7 %) и второго полугодия — 41 (41,9 %), в возрасте 6–7 лет было 12 (28,5 %) детей и 8–12 лет — 23 (32,4 %). Специфические антитела класса IgM в ИФА чаще выявлялись у детей в возрасте 6–7 и 11–14 лет: 9 (21,4 %) и 18 (25,6 %) соответственно.
У подавляющего большинства госпитализированных — 195 (65,8 %) детей — коклюш протекал в среднетяжелой форме. Легкая форма болезни наблюдалась у 68 (22,6 %) детей, тяжелая — у 33 (11,1 %). Нарушения ритма дыхания и энцефалитические расстройства диагностировались преимущественно у детей в возрасте первых 3 месяцев жизни — у 22 (40,7 %) и 5 (9,3 %) соответственно. Течение коклюшной инфекции у новорожденных во многом зависело от исходного состояния здоровья при рождении (поражение ЦНС, органов дыхания, наличие врожденной патологии). При отсутствии указанной патологии коклюш у данных детей имеет типичные клинические проявления. Изучение влияния различных факторов на формирование тяжелого и осложненного течения коклюша у 19 (35,1 %) детей первых 3 мес. жизни позволило выявить неблагоприятный преморбидный фон: внутриутробное инфицирование — у 9 (16,6 %), перинатальное поражение ЦНС — у 7 (12,9 %), морфофункциональную незрелость — у 3 (5,5 %). Особенно тяжело коклюш протекал у новорожденных с перинатальным поражением ЦНС (3 детей; 5,5 %), так как выраженное влияние гипоксии способствовало поражению определенных участков головного мозга. Это проявлялось разнообразными симптомами: а) расстройством глотания; б) «поперхиванием» во время кормления, симптомом «жвачки» и попаданием пищи в полость носа (на 20–25-й день болезни на фоне выраженной дыхательной недостаточности, частых приступов кашля и апноэ). У новорожденных с внутричерепной родовой травмой (2; 3,6 %) коклюш осложнялся развитием пневмонии, в генезе которой не исключен фактор аспирации пищи. Помимо этого, наблюдалась кратковременная дисфункция кишечника, развитие которой, вероятно, было обусловлено стимулирующим влиянием ЦНС на перистальтику кишечника, — показатель тяжести коклюша. У новорожденных с внутриутробной инфекцией (2; 3,6 %) длительное время единственным проявлением коклюша был внезапный цианоз — посинение. Продолжительные приступы цианоза у 1 (1,8 %) новорожденного завершались судорогами.
Облегчение течения коклюша наблюдалось у 33 (11,2 %) детей, привитых АКДС-вакциной. Среди заболевших привитых детей тяжелые формы болезни не были зарегистрированы; среднетяжелые отмечались в 20 (63,6 %) случаях, легкие — в 13 (39,3 %). У непривитых детей (24; 8,1 %) регистрировались легкие формы болезни в 2 (8,3 %) случаях, среднетяжелые — в 17 (70,9 %), тяжелые — в 5 (20,8 %).
Все дети первого года жизни с тяжелыми формами болезни (42; 43,2 %) были госпитализированы в реанимационные, а затем переведены в инфекционные отделения, где создана обстановка, исключающая различные агенты-раздражители, способные вызвать приступ спастического кашля. Специфический противококлюшный гамма-глобулин дополнял патогенетическую терапию, особенно на ранней стадии болезни. При клинически выраженных симптомах гипоксемии и гипоксии осуществлялась оксигенотеpaпия. Благодаря непосредственному воздействию на центральную нервную систему нейроплегические средства (аминазин, пропазин) оказывали положительное влияние как в раннем, так и в позднем периоде болезни: уменьшалась частота и тяжесть спазматического кашля, предотвращались апноэ или сокращалось их количество. При необходимости использовали кортикостероиды (преднизолон в дозе 1 мг/кг массы тела в сутки) в течение 8–10 дней. Наличие осложнений, особенно в виде пневмонии, требовало проведения антибиотикотерапии (моно- или комбинация): использовались цефалоспорины 3-го, 4-го поколения. Госпитализация детей осуществлялась в мельцеровские боксы: предусматривалась индивидуальная изоляция больных как мера профилактики перекрестной инфекции. Неблагоприятные исходы болезни отсутствовали.
Выводы
1. Стабилизации эпидемической ситуации по коклюшу способствовал ряд профилактических мероприятий: а) разработка законодательных документов по усовершенствованию системы эпидемического надзора; б) мониторинг изменений пейзажа серотипов возбудителя; в) улучшение лабораторной диагностики заболеваний путем внедрения современных методов исследований; г) ежегодное достаточное обеспечение регионов противококлюшными вакцинами в соответствии с заявками; д) своевременный и полный охват вакцинацией согласно годовому плану иммунизации; е) профессиональная подготовка кадров первичного звена практического здравоохранения.
2. Предупредить вовлечение в эпидемический процесс детей младшего возраста и школьников возможно путем сохранения стабильно высокого уровня охвата прививками детей в декретированные сроки при использовании эффективной вакцины, наличии доступных и информативных методов оценки иммунитета, а также при надежной бактериологической диагностике коклюша.
3. В настоящее время наряду с увеличением охвата плановой вакцинацией приобретает особое значение надзор за данной инфекцией, позволяющий своевременно проводить противоэпидемические мероприятия в виде ранней диагностики коклюша у контактных детей.
4. В современных условиях у привитых и непривитых против коклюша детей сохраняются классические симптомы болезни, однако выявлены различия в тяжести коклюша у детей с неблагоприятным преморбидным фоном.
5. Диагностика коклюша, особенно у детей первого года жизни, остается сложной проблемой для практического здравоохранения.
1. Коклюшная инфекция в условиях антигенного дрейфа Bordetella pertussis / Бабаченко И.В., Курова Н.Н., Ценева Г.Я. // Вопросы современной педиатрии. — 2006. — № 6. — С. 24–27.
2. Коклюш и цитомегаловирусная инфекция у детей / Петрова М.С. и др. // Эпидемиология и инфекционные болезни. — 2008. — № 5. — С. 57–61.
3. Is pertussias a problem for the Russian pediatrics? Can we overcome it? / Намазова Л.С., Геворкян А.К., Галеева Е.А // Педиатрическая фармакология. — 2006. — № 3. — С. 15–17.
4. Epidemiology of pertussis in a country with high vaccination coverage / Crespo // Vaccine. — 2011. — Vol. 29, № 25. — P. 4244–4248.
5. Zouari A. The new health legacy: When pertussis becomes a heritage transmitted from mothers to infants // J. Med. Microbiol. — 2011. — Vol. 29, № 3. — P. 613–619.
6. Вакцины для профилактики коклюша (Позиция ВОЗ) // Педиатрическая фармакология. — 2008. — № 1. — С. 91–94.
7. Коклюш у детей / Васюнина А.В., Краснова Е.И., Панасенко Л.М. // Лечащий врач. — 2011. — № 10. — С. 18–23.
8. Бабаченко И.В. Клинико-лабораторные особенности коклюшной инфекции у детей в современных условиях: Автореф. дис... д-ра мед. наук. — СПб., 2007. — 38 с.

/63/63.jpg)
/62/62.jpg)