Журнал «Медицина неотложных состояний» 2 (65) 2015
Вернуться к номеру
Сучасна невідкладна допомога та інтенсивна терапія при крупах у дітей
Авторы: Корсунов В.А. — Харківська медична академія післядипломної освіти
Рубрики: Медицина неотложных состояний
Разделы: Клинические исследования
Версия для печати
У статті наведена актуальність проблеми невідкладної допомоги при вірусному крупі у дітей. Детально висвітлені питання етіології та патогенезу крупів. Коротко наведено основні напрямки диференціальної діагностики. Детально викладено найбільш ефективні напрямки невідкладної допомоги та інтенсивної терапії: призначення кортикостероїдів, небулайзерної терапії адреналіном, показання для антибіотикотерапії. Наведено рекомендації щодо особливостей інтубації трахеї при крупі. Наприкінці статті автор продемонстрував результати власного дослідження, в якому підтверджується висока ефективність запропонованого алгоритму лікування.
В статье представлена актуальность проблемы неотложной помощи при вирусном крупе у детей. Подробно освещены вопросы этиологии и патогенеза крупов. Кратко представлены основные направления дифференциальной диагностики. Детально изложены наиболее эффективные направления неотложной помощи и интенсивной терапии: назначение кортикостероидов, небулайзерной терапии адреналином, показания для антибиотикотерапии. Представлены рекомендации по особенностям интубации трахеи при крупах. В завершение статьи автор продемонстрировал результаты собственного исследования, в котором подтверждается высокая эффективность предлагаемого алгоритма лечения.
The article deals with the relevance of emergency care problem at viral croup in children. Issues of etiology and pathogenesis of croup were considered in detail. The main directions of the differential diagnosis are briefly presented. The most effective areas of emergency and intensive care, such as administration of corticosteroids, nebulizer therapy with adrenaline, indications for antibiotic therapy, are provided in detail. Recommendations regarding the features of tracheal intubation in the croup are given. At the end of the article, the author demonstrated the results of his own research, which confirms the high efficiency of the proposed treatment algorithm.
діти, гостре респіраторне захворювання, круп, небулайзер, невідкладна допомога, інтенсивна терапія.
дети, острое респираторное заболевание, круп, небулайзер, неотложная помощь, интенсивная терапия.
children, acute respiratory disease, croup, nebulizer, emergency care, intensive care.
Статья опубликована на с. 176-180
Захворювання респіраторного тракту є однією з найбільш поширених груп патологічних станів у дітей. Щорічно в Україні реєструється близько 10 млн випадків гострих респіраторних інфекцій (ГРІ). Протягом зимових місяців з приводу грипу та ГРІ за медичною допомогою звертається 10 млн пацієнтів, з яких діти становлять 52 % [1]. Ризик ускладнень ГРІ тим вищій, чим менший вік дитини [2]. Головною небезпекою ГРІ є розвиток ускладнень, серед яких найбільш загрозливою та поширеною є гостра дихальна недостатність (ДН), що становить загрозу життю дитини.
Одним із провідних чинників розвитку дихальної недостатності у дітей виступають крупи. Гострим стенозуючим ларинготрахеїтом (ГСЛТ), або вірусним крупом (шифр згідно з Міжнародною класифікацією хвороб 10-го перегляду J05.0), називають запалення гортані та трахеї, яке призводить до їх звуження. Ця патологія верхніх дихальних шляхів найчастіше зустрічається у дітей 1–6 років життя. У США близько 15 % звернень хворих на гострі респіраторні вірусні інфекції до педіатра пов’язано із розвитком стенотичного дихання, тобто симптомів крупу. Близько 5 % дітей мають понад 1 епізод крупу [3]. Починаючи з 1990 року кількість госпіталізацій з приводу крупу становить близько 40 000 на рік, інтубації потребують 2 % хворих, що збільшує тривалість і вартість лікування. Летальність у хворих, які потребують інтубації, становить 0,5 % [4, 5]. За вітчизняними даними, летальність становить від 0,03 до 5 %, а при декомпенсованих формах — від 1,2 до 60 %.
Етіологія крупів досить різноманітна. Провідне місце посідає вірус парагрипу 1-го типу, меншою мірою — 2-го та 3-го типів. Також певну роль у розвитку крупу відіграють віруси грипу А та В, метапневмовіруси, вірус кору, респіраторно-синцитіальний вірус, аденовіруси, риновірус, реовірус, навіть віруси герпесу І–ІІ типів, ентеровіруси. Серед атипових мікроорганізмів визнається роль мікоплазм.
Існують фактори ризику розвитку крупів, які можна поділити на дві групи. Фактори ризику з боку дитини: круп та ендотрахеальна інтубація в анамнезі; алергічні захворювання; паратрофія; дегідратація. Фактори ризику з боку навколишнього середовища: сухе та тепле повітря; велика кількість м’яких меблів, пил, полютанти у приміщенні, де знаходиться хвора дитина [6].
Патогенез крупу добре відомий. Це набряк слизової оболонки гортані, підзв’язкового простору і трахеї; підвищення тонусу м’язів гортані та бронхів; гіперсекреція залоз слизової оболонки, гортані, трахеї, бронхів та утворення в’язкого мокротиння при цьому. Але необхідно підкреслити, що саме набряк є провідним чинником патогенезу, завдяки якому відбувається звуження підзв’язкового простору гортані, утворення турбулентного потоку повітря, який збільшує аеродинамічний опір і призводить до втоми дихальної мускулатури та декомпенсації крупу.
Клінічні прояви крупу складаються з симптомів гострої респіраторної інфекції (помірна гарячка, катаральні явища) та проявів звуження гортані. У тих випадках, коли є кашель та дисфонія, діагностується ларингіт. У 90 % випадків перші симптоми крупу раптово проявляються в нічний час. Одним із головних симптомів є стенотичне дихання. Розвиток набряку, спазму та гіперсекреції призводить до посилення опору вдиху, що проявляється задишкою. Помірні прояви крупу, як правило, супроводжуються інспіраторною задишкою. При тяжкому крупі задишка має змішаний характер. Саме перехід інспіраторної задишки в змішану є тривожним симптомом, що свідчить про погіршення стану за рахунок розвитку обтурації нижніх дихальних шляхів, пневмонії або набряку легень. Наступним симптомом є зміна голосу. Він стає сиплим, тобто знижується його висота. Сиплість наростає відповідно до ступеня вираженості набряку аж до афонії. Типовим проявом афонії у дітей раннього віку є беззвучний плач. Наявність у просвіті гортані мокротиння, яке є перепоною для роботи голосових зв’язок, призводить до специфічної зміни тембру звуку (хрипоти та вібраційного відтінку). Кашель при крупі має гавкаючий характер.
В Україні прийнято визнавати три (або чотири) ступеня тяжкості крупу. Надамо їм клінічну характеристику.
Ступінь І — компенсована ДН. Основним симптомокомплексом є інспіраторна задишка та періоральний ціаноз після фізичного навантаження. Прояви ДН спостерігаються тільки під час фізичної активності або неспокою та зникають у спокої. Сиплість голосу, гавкаючий кашель, активація основних дихальних м’язів (втягнення в ділянці мечоподібного відростка та міжреберних проміжків) із подовженням вдиху, інспіраторна задишка і ціаноз під час плачу чи фізичних зусиль. Аускультативні феномени нетипові.
Ступінь ІІ — субкомпенсована ДН. Основним симптомокомплексом є інспіраторна задишка та періоральний ціаноз у спокої. До клінічних проявів стенозу І ступеня приєднується постійна (зберігається у спокійному стані, навіть під час сну) інспіраторна задишка з підключенням до акту дихання допоміжної інспіраторної мускулатури (робота груднино-ключично-соскоподібних м’язів, різке западання під час вдиху яремної вирізки), наявне парадоксальне дихання (типу гойдалки), аускультативно — жорстке дихання, сухі, інколи вологі хрипи, дихання шумне, дистантне. Дитина стає збудженою, неспокійною. З боку шкірного покриву можна виявити гіпергідроз, потіння, гіперемію щік, постійний ціаноз носогубного трикутника під час дихання атмосферним повітрям; з боку серцево-судинної системи — тахікардія й артеріальна гіпертензія.
Ступінь ІІІ — декомпенсована ДН. Основним симптомокомплексом є інспіраторна задишка й акроціаноз у спокої. До ознак стенозу ІІ ступеня приєднуються порушення свідомості (збудження змінюється пригніченням, сопором). Спостерігається стійкий ціаноз, в акті дихання значно виражена робота м’язів черевного пресу, наявні періодичні короткочасні апное. Аускультативно визначається послаблення дихання, можливе виявлення крепітації (свідчення альвеолярного набряку). З боку серцево-судинної системи характерними симптомами є зникання пульсової хвилі під час вдиху, значна тахікардія, з’являються порушення серцевого ритму.
Ступінь IV. Визнається не всіма клініцистами. Основним симптомокомплексом є тотальний ціаноз і патологічні види дихання аж до апное. За своєю суттю цей ступінь є термінальним станом унаслідок асфіксії.
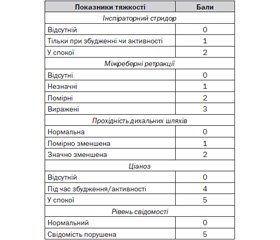
Зручним методом визначення тяжкості крупу є прийнята у англомовних країнах шкала Westley (табл. 1).
/177/177.jpg)
Диференціальна діагностика крупу має проводитися з наступними патологічними станами: післяінтубаційний стеноз гортані, стороннє тіло гортані, епіглотит, кіста гортані, дифтерійний круп, заглотковий абсцес, папіломатоз гортані, артеріальна дуга у ділянці трахеї.
Тактика госпіталізації. Усі діти з крупом підлягають обов’язковій госпіталізації до стаціонару, що здатний забезпечити умови для інтенсивної терапії. Діти з крупом ІІ–IV ступеня мають бути госпіталізовані до відділення інтенсивної терапії (ВІТ). Транспортування дітей до лікувального закладу необхідно здійснювати за допомогою спеціалізованих машин медичної допомоги з кваліфікованим персоналом та обладнанням для забезпечення прохідності дихальних шляхів (відсмоктувач, ларингоскоп, інтубаційні трубки, респіратор).
Принципи невідкладної допомоги при крупі та інтенсивної терапії полягають у здійсненні специфічних і неспецифічних заходів, здатних відновити прохідність верхніх дихальних шляхів, симптоматичному та патогенетичному лікуванні таких супутніх проявів захворювання, як лихоманка, біль у горлі, зневоднення. Антибактеріальна терапія при неускладненому крупі протипоказана! Призначення антибіотиків доцільно лише за наявності підтверджених бактеріальних ускладнень гострих респіраторних захворювань, а саме — пневмонії, гнійного ендобронхіту, отиту тощо. Також антибіотики призначаються при високій імовірності бактеріальних ускладнень (значний, понад 12–15 • 109/л лейкоцитоз, зсув нейтрофільної формули вліво — понад 6 % молодих форм лейкоцитів, їх токсична зернистість). Призначення антибіотиків також є необхідним у тих дітей, яким потрібна інтубація трахеї. Вибір антибіотиків здійснюється відповідно до протоколів лікування пневмоній, адже наявність пневмонії — найчастіше показання для антибактеріальної терапії. Зазвичай використовують цефалоспорини ІІІ покоління (цефотаксим, цефтриаксон) та сучасні макроліди (азитроміцин, кларитроміцин) у монотерапії або комбінації. У разі необхідності тривалої інтубації трахеї, розвитку госпітальної пневмонії емпіричне застосування антибіотиків здійснюється відповідно до актуальних рекомендацій з лікування госпітальних інфекцій та корегується за результатами бактеріоскопії/бакпосівів матеріалу з трахеобронхіального дерева за загальновідомими принципами.
Противірусна терапія доцільна при крупах з підтвердженою грипозною етіологією. Призначаються озельтамівір або занамівір згідно з існуючими рекомендаціями.
Неспецифічні засоби терапії полягають у створенні для дитини сприятливого мікроклімату (вологе та прохолодне повітря). Холодне повітря через вазоконстрикторний ефект і зменшення набряку слизової гортані у багатьох випадках сприяє зменшенню або ліквідації ознак крупу І ступеня протягом 30–60 хвилин. З метою регідратації та покращення реології мокротиння дитина має бути забезпечена рідиною (перорально та/або парентерально) відповідно до фізіологічної потреби та поточних патологічних втрат. Існуючі у вітчизняних протоколах рекомендації щодо застосування діуретиків не мають фізіологічного обґрунтування, не базуються на наукових даних та мають бути переглянуті як шкідливі.
У разі наявності лихоманки понад 38,5–39 °С доцільне застосування антипіретиків, адже зниження температури тіла сприяє зменшенню тахіпное і навантаження на апарат зовнішнього дихання. Також через аналгетичні властивості антипіретики здатні полегшити відкашлювання, яке діти інколи притримують через небажане відчуття болю у горлі. Основу симптоматичного лікування гіпертермії та лихоманки становлять центральні антипіретики та нестероїдні протизапальні препарати. Препаратами вибору у дітей вважаються ацетамінофен (парацетамол) 10–15 мг/кг на прийом до 3–4 разів на добу (добова доза не повинна перевищувати 60 мг/кг), ібупрофен 5–10–15 мг/кг на прийом до 3 разів на добу [6]. Новий вітчизняний препарат ацетамінофену інфулган є 10% розчином для внутрішньовенного застосування у флаконах по 20, 50 або 100 мл. Він застосовується у дозах 15 мг/кг, тобто 1,5 мл/кг (разова) та 60 мг/кг, тобто 6 мл/кг маси тіла (максимальна добова) у вигляді інфузії протягом 15 хвилин у дітей віком від 1 року або з масою тіла понад 10 кг. Його застосування доцільно за наявності венозного доступу на госпітальному та позагоспітальному етапах надання медичної допомоги. Проте слід зауважити, що необхідно обирати найменш травматичний для дитини шлях введення лікарських засобів, адже біль, роздратування, незручності, що виникають під час здійснення венозного доступу, можуть викликати швидке погіршення стану. Дискусію щодо більшої або меншої ефективності парацетамолу та ібупрофену слід вважати закінченою, адже доведено, що вона еквівалентна при їх дозах 15 та 7 мг/кг маси тіла відповідно [7].
Більшістю провідних керівництв для лікування хворих на круп поряд із загальними порадами (регідратація, дихання прохолодним та вологим повітрям) рекомендується використання лише двох фармакологічних груп засобів — кортикостероїдів і вазоконстрикторів із групи агоністів адренорецепторів (епінефрин), ефективність яких доведена великою кількістю досліджень відповідно до вимог доказової медицини. Кортикостероїди можуть призначатися перорально, ректально та парентерально. Вибір кортикостероїдного препарату не має принципового значення. Це може бути гідрокортизон, преднізон, преднізолон, дексаметазон, флутиказон чи будесонід. Ефективність різних шляхів введення не має суттєвих відмінностей. Пероральний (дексаметазон 0,15–0,6 мг/кг) та ректальний (преднізон (ректодельт)) спосіб застосування може бути рекомендований на догоспітальному етапі за відсутності можливості використати ін’єкційний чи інгаляційний. В Україні застосування ін’єкційних форм кортикостероїдів (дексаметазон, преднізолон) є менш вартісним, ніж інгаляційних (будесонід, флутиказон), проте інгаляційний шлях є більш гуманним. Кортикостероїди внутрішньовенно або внутрішньом’язово призначаються з розрахунку 3–5 мг/кг за преднізолоном на добу. Дексаметазон призначається з розрахунку 0,6 мг/кг на добу одноразово (за 6–24 години, за необхідності, можно повторити введення). Інгаляції будесоніду (2 мг) чи флутиказону здійснюються за допомогою небулайзерів [7, 8]. Загальним недоліком будь-якого шляху застосування кортикостероїдів та будь-якого з препаратів цієї групи є відносно уповільнений клінічний ефект, що реалізується через кілька годин. Отже, у разі наявності некомпенсованої дихальної недостатності необхідний лікарський засіб, який забезпечує більш швидку дію. Таким засобом є адреналін у вигляді R- чи L-ізомеру. Адреналін (в Україні 0,18% розчин адреналіну гідротартрату) застосовується інгаляційно з розрахунку 0,05–0,1 мл на рік життя дитини з додаванням 0,9% розчину хлориду натрію (4–5 мл) за допомогою небулайзера (за його відсутності — парового інгалятора). Інгаляція має тривати 10–15 хв. Повторювати інгаляцію, у разі потреби, можна за кілька годин, до 6 раз на добу [8–11].
У разі розвитку тяжких дихальних розладів і неефективності консервативної терапії здійснюється ендотрахеальна інтубація, яка триває до часу зворотного розвитку набряку слизової гортані.
На жаль, у вітчизняній практиці ще дуже часто використовуються хибні підходи, що полягають у використанні значної кількості лікарських засобів (антигістамінних препаратів, метилксантинів, міотропних спазмолітиків), ефективність яких не може бути обґрунтована відомими ланками патогенезу крупу, отже, вони не є доцільними.
Невідкладна допомога залежно від ступеня тяжкості крупу
Круп І ступеня:
— регідратаційна терапія: пероральна регідратація фізіологічним об’ємом рідини у вигляді теплого дозованого пиття;
— перебування на прохолодному та зволоженому повітрі;
— кортикостероїди внутрішньовенно або внутрішньом’язово з розрахунку 3–5 мг/кг за преднізолоном на добу.
Круп ІІ ступеня:
— регідратаційна терапія: переважно пероральна регідратація фізіологічним об’ємом рідини з урахуванням патологічних втрат, за умов утруднення (блювання, відмова від пиття) — шляхом інфузійної терапії. Теза про необхідність забезпечення негативного рідинного балансу, тим більше застосування діуретиків не має наукового підґрунття та не рекомендується жодним авторитетним виданням. Необхідно зазначити, що діти із задишкою, підвищеною температурою тіла завжди страждають від нестачі рідини того чи іншого ступеня. Зневоднення є фактором, що суттєво погіршує реологію мокротиння та погіршує його відхаркування. Необхідно також пам’ятати, що за умов погіршення газообміну в легенях головним компенсатором погіршення оксигенації є збільшення серцевого викиду, що унеможливлюється зневодненням та гіповолемією;
— оксигенотерапія теплим зволоженим киснем;
— кортикостероїди внутрішньовенно або внутрішньом’язово з розрахунку 3–5 мг/кг за преднізолоном на добу;
— інгаляції адреналіну за допомогою парового інгалятора чи небулайзера, який дозують відповідно до 4–6 разів на добу, але часта необхідність у повторних інгаляціях є свідченням прогресуючого звуження гортані та показником необхідності інтубації трахеї.
Круп ІІІ ступеня:
— потребує здійснення швидкої, добре організованої інтенсивної терапії, яка найчастіше буде потребувати оксигенотерапії, допоміжної вентиляції та атравматичної інтубації трахеї;
— лікування необхідно починати негайно з оксигенотерапії зволоженим киснем, термінового забезпечення надійного венозного доступу та інгаляції адреналіну разом із внутрішньовенним уведенням кортикостероїдів;
— регідратаційна терапія проводиться внутрішньовенно глюкозо-сольовими розчинами відповідно до наявного дефіциту рідини, фізіологічних потреб і патологічних втрат;
— далі патогенетична медикаментозна терапія проводиться як при стенозі ІІ ст.;
— відсутність швидкого (1–2 год) покращення стану або прогресування дихальних розладів — показання до екстреної інтубації трахеї.
Круп ІV ступеня:
— проведення серцево-легеневої реанімації;
— обов’язкова інтубація трахеї зі штучною вентиляцією легень;
— посиндромна терапія за принципами лікування стенозу ІІІ ст.
Особливості інтубації трахеї при крупі. Кожну інтубацію трахеї при крупі доцільно вважати складною. Це зумовлено складнощами проведення інтубаційної трубки крізь звужену набряком гортань хворого зі стенозом. Першою особливістю є обрання розміру інтубаційної трубки. Він має бути на пів- або розмір меншим, ніж той, що необхідно застосувати відповідно до віку дитини. Якщо інтубація відбувається поза умовами реанімаційних втручань, доцільніше застосувати назотрахеальну інтубацію. Цей спосіб має низку суттєвих переваг, а саме: забезпечує добру фіксацію інтубаційної трубки, що зменшує її рухливість, полегшує догляд за дитиною і годування її природним шляхом, зменшує кількість седативних засобів для адаптації хворого до інтубаційної трубки. У випадках термінової інтубації за умов реанімаційного втручання або в разі недосконалості навичок анестезіолога в проведенні назотрахеальної інтубації необхідно застосувати оротрахеальне введення інтубаційної трубки.
Ще однією особливістю інтубації трахеї при стенозі є необхідність її проведення на збереженому спонтанному диханні, тобто без використання міорелаксантів, оскільки невдала спроба інтубації в умовах медикаментозного апное — дуже небезпечна ситуація для хворого. З іншого боку, посилення рефлексів із гортані відповідно до збільшення віку дитини потребує ретельної седації, щоб уникнути ларингоспазму під час інтубації. Найчастіше для ввідного наркозу використовують барбітурати та оксибутират натрію, а місцево — спрей з лідокаїном. Інтубацію трахеї необхідно здійснювати лише на вдиху і максимально атравматично.
На завершення є доцільним навести власні дані, що підтверджують високу ефективність запропонованого комплексу невідкладної допомоги та інтенсивної терапії.
З метою визначення клінічної ефективності використання адреналіну за допомогою небулайзерів при крупах у дітей ми провели ретроспективне порівняльне дослідження, до якого увійшло 293 дитини віком від 6 місяців до 6 років, які надходили до ВІТ КЗОЗ «Харківська обласна дитяча інфекційна клінічна лікарня» з крупом ІІ–ІІІ ступеня тяжкості протягом 2001–2002 та 2007–2011 рр. До основної групи увійшло 209 дітей, які надходили до ВІТ з крупом ІІ–ІІІ ступеня тяжкості протягом 2007–2011 рр. Вони отримували інтенсивну терапію з використанням прохолодного вологого повітря, кортикостероїдів (дексаметазон або преднізолон в/м або в/в дозою 2–3 мг/кг за преднізолоном) при надходженні до ВІТ, оксигенотерапію, інфузійну терапію, муколітики, антибіотики широкого спектра за наявності показань. Також за допомогою небулайзерів їм проводилася інгаляція 0,18% розчину адреналіну гідротартрату з розрахунку 0,1 мл на рік життя, але не більше 1 мл з додаванням 0,9% розчину хлориду натрію до загального об’єму 5 мл. Інгаляція при потоку повітря 6 л/хв тривала протягом 5–10 хвилин та повторювалася, за необхідності, до 4–6 разів на добу. До ретроспективної групи контролю увійшло 84 дитини, які надходили до ВІТ з крупом ІІ–ІІІ ступеня тяжкості протягом 2001–2002 рр. Вони отримували аналогічну консервативну терапію, за виключенням інгаляцій адреналіну. Замість інгаляцій адреналіну за допомогою небулайзерів у даній групі хворих використовувалися тепло-лужні інгаляції за допомогою парових інгаляторів. При неефективності консервативної терапії хворим основної та контрольної групи проводилася інтубація трахеї назо- або оротрахеальним способом та за необхідності — допоміжна вентиляція легень.
Аналіз отриманих даних продемонстрував, що в основній групі інтубацію трахеї було проведено 11 (5,5 %) хворим, у контрольній — 21 (23,8 %) пацієнту. Відношення ризиків інтубації трахеї у хворих, які отримували небулайзерну терапію адреналіном, та хворих, які отримували тепло-лужні парові інгаляції, становило 6,0 (95% довірчий інтервал 2,74–13,2; р < 0,0001). Середній ліжко-день в основній групі становив 2,8 ± 0,3 доби, у контрольній — 4,0 ± 0,4 доби (р < 0,05).
Таким чином, використання небулайзерної терапії адреналіном при крупах ІІ–ІІІ ступеня у дітей вірогідно зменшує необхідність інтубації трахеї та скорочує тривалість лікування у ВІТ.
1. Бережний В.В., Чернишова Л.І. Комплексна імунопрофілактика гострих респіраторних захворювань у дітей // Здоровье ребенка. — 2006. — № 2.
2. Волосовец А.П., Юлиш Е.И. Рациональная антибиотикотерапия респираторных заболеваний у детей. — Донецк: Регина, 2005. — 389 с.
3. Malhotra A. Viral croup / A. Malhorta, L. Krilov // Pediatr. Rev. — 2001. — Vol. 22(1). — P. 5–12.
4. Pediatric hospitalizations for croup (laryngotracheobronchitis): biennial increases associated with human parainfluenza virus 1 epidemics / A. Marx, T. Torok, R. Holman [et al]. // J. Infect. Dis. — 1997. — Vol. 176. — P. 1423–1427.
5. Bjomson C. Croup in children / C. Bjomson, D. Johnson // MDCMAJ. — 2013. — Vol. 185(15). — P. 1317–1323.
6. Комаровский Е.О. Вирусний круп у детей. — Харьков: Фолио, 1993. — 400 с.
7. Таточенко В.К. Принципы назначения детям жаропонижающих средств / В.К. Таточенко // Педиатрия. — 2008. — № 2.
8. Glucocorticoids for croup / K. Russell, Y. Liang, K. O’Gorman [et al.] // Cochrane Database Syst. Rev. — 2011. — 19. — (1). — CD001955.
9. Johnson D. Croup Clinical Evidece / D. Johnson // BMJ. — 2014. — Vol. 9. — P. 321.
10. Курек В.В., Кулагин А.Е. Руководство по неотложным состояниям у детей. — М.: Медлит, 2008. — 464 с.
11. Современная неотложная помощь при критических состояниях у детей. Практическое руководство / Под ред. К. Макуэйя-Джонса, Э. Молинэукс, Б. Филлипс, С. Витески; пер. с англ. — М.: МЕДпресс-информ, 2009. — 464 с.