Вступ
За останні десятиріччя виникли принципові зміни в розумінні патогенезу, формування клінічної картини захворювання та терапії больових синдромів. Для розуміння механізмів гострого болю загальноприйнятою є біологічна модель, що розглядає біль як відчуття, в основі якого лежить ураження тканини чи органа [1]. У той же час Міжнародна асоціація вивчення болю (IASP) визначає біль як неприємне сенсорне та емоційне переживання, пов’язане з наявним чи потенційним ураженням тканин. Тобто біль є суб’єктивним поняттям, і реакція людини на больовий стимул залежить від численних чинників, серед яких мають значення індивідуальні та культурологічні особливості особистості, емоційний стан людини в момент больового впливу, пережитий у минулому досвід, генетичні аспекти, вік, стать тощо. Унаслідок указаних чинників однакові больові стимули приводять до неоднакових за вираженістю та характером відчуттів у різних людей [2, 3].
У загальній структурі болю будь-якого походження з позиції патофізіології виділяється п’ять основних складових: перцептуальна, яка дозволяє людині визначити локалізацію болю; емоційно-афективна, яка відображає психоемоційну реакцію на ураження; вегетативна, пов’язана з функціональними змінами вегетативної регуляції; моторна, направлена на усунення дії чинників, що викликали пошкодження; когнітивна складова, що бере участь у формуванні суб’єктивного ставлення до болю на підставі попереднього досвіду [2, 4, 5]. Як відомо, психологічні чинники відіграють одну з найголовніших ролей у формуванні проявів больового синдрому, особливо хронічних больових синдромів, у тому числі і при вертеброгенних больових синдромах [6, 7]. Найчастіше хронічний біль супроводжують тривога, депресія, іпохондричні та демонстративні прояви. Наявність емоційно-психічних порушень підвищує ймовірність трансформації гострого та епізодичного болю в хронічний [7, 8]. Тому останнім часом найбільше уваги для пояснення особливостей перебігу болю приділяється біо-психосоціальній моделі болю [9, 10]. Згідно з цією концепцією, біль є результатом динамічної взаємодії біологічних, психологічних та соціокультурних чинників, причому на різних етапах хвороби питома вага різних чинників може змінюватися. Якщо при виникненні больового синдрому (гострий біль) переважають анатомічні, генетичні, фізіологічні чинники, то при хронічному болі переважають психологічні (афективні, когнітивні, поведінкові) та соціальні (гендерні, культурні, національні) чинники. З одного боку, біологічні чинники можуть ініціювати та моделювати емоційні порушення, а з іншого — психологічні зміни впливають на біологічні шляхом зміни продукції нейромедіаторів, гормонів, біохімічних процесів у головному мозку, а також на стан вегетативної нервової системи, змінюючи таким чином гомеостатичні та пристосувальні процеси в організмі [3, 5, 8, 11].
Отже, при аналізі будь-якого больового синдрому, в тому числі і вертеброгенного, потрібно враховувати чинники, механізми болю, інтенсивність, тривалість, а також уточнювати чинники, які полегшують або посилюють біль. До таких чинників відносяться вегетативні та психологічні особливості хворих. З огляду на тісні взаємозв’язки між емоційними та вегетативними показниками та роль вегетативної нервової системи в перебігу будь-якого захворювання дослідження співвідношення больового синдрому на різних етапах його перебігу, а також емоційних та вегетативних порушень є важливим у молодих осіб, які страждають на вертеброгенні гострі та хронічні больові синдроми з локалізацією в ділянці шиї та плечового пояса.
Мета дослідження: визначення вегетативно-емоційних особливостей у взаємозв’язку з вираженістю болю при гострих та хронічних веретеброгенних цервікалгіях та цервікобрахіалгіях в осіб молодого віку.
Матеріали та методи
Під нашим спостереженням знаходилися 96 пацієнтів у віці від 18 до 35 років, які страждали на вертеброгенні больові синдроми в ділянках шиї та плечового пояса. Хворі були розподілені на дві групи відповідно до тривалості больового синдрому: перша група — 50 хворих із гострим болем, друга група — 46 пацієнтів, які страждали на хронічний біль. Тривалість больового синдрому становила в першій групі пацієнтів від 2 до 23 днів, у другій — від 3 до 18 місяців.
Протокол дослідження включав клініко-неврологічне дослідження, оцінку вираженості больового синдрому, виявлення порушень діяльності вегетативної нервової системи та оцінку тривоги та депресії. Вираженість больового синдрому та об’єктивізація суб’єктивної реакції на біль визначалася за допомогою візуально-аналогової шкали (ВАШ) та опитувальника Мак-Гілла. Об’єктивна оцінка вираженості вегетативних дисфункцій проводилася за допомогою експертної схеми визначення вегетативних порушень у балах. Вивчення стану вегетативної регуляції проводилося за допомогою визначення стану вегетативного тонусу (ВТ), вегетативної реактивності (ВР) та вегетативного забезпечення (ВЗ) фізичної та емоційної діяльності [12, 13]. Для оцінки рівня реактивної та особистісної тривожності застосовувався тест Спілбергера — Ханіна, для визначення рівня депресії – опитувальник Бека [12, 13].
Результати
У пацієнтів першої та другої груп при клініко-неврологічному дослідженні виявлявся рефлекторний м’язово-тонічний (вертеброгенні цервікалгія та цервікобрахіалгія) синдром, що розвивався на тлі дегенеративно-дистрофічних та біомеханічних змін хребта у вигляді шийного сколіозу та гіперлордозу та асиметрій плечового пояса. При клініко-неврологічному обстеженні моторної та сенсорної сфери об’єктивних симптомів ураження не виявлено. Вертеброгенний чинник підтверджувався при нейровізуалізаційному дослідженні шийного відділу хребта (магнітно-резонансна томографія), під час якого визначалися протрузії міжхребцевих дисків в одному хребцево-руховому сегменті (ХРС) — у 35 пацієнтів, у двох ХРС — у 13 пацієнтів. На нашу думку, цікавим є факт, що при зіставленні локалізацій дегенеративно-дистрофічних проявів з інтенсивністю больового синдрому чи його локалізацією не було виявлено чітких закономірностей.
Крім того, у всіх пацієнтів виявлялися синдроми вегетативної дисфункції та емоційної лабільності різного ступеня вираженості.
Вираженість больового синдрому за ВАШ дещо відрізнялася у хворих, які мали гострий та хронічний больовий синдром. Так, гострий больовий синдром мав середній та високий ступінь вираженості за ВАШ, а хронічний — в основному середній та низький ступінь вираженості (рис. 1).
Аналіз суб’єктивного реагування на біль показав наявність взаємозв’язку між суб’єктивними оцінками загальної інтенсивності больового синдрому та вираженістю афективних переживань, пов’язаних із наявністю хронічного болю (табл. 1).
/70.jpg)
Аналіз даних, наведених в табл. 1 щодо рангового індексу болю, який відображає загальну інтенсивність больового відчуття, показав, що загальна суб’єктивна інтенсивність больових переживань була більш вираженою у хворих із гострою фазою больового синдрому. Цей показник підтвердив результати ВАШ щодо вираженості больового синдрому. А підрахунок числа вибраних дескрипторів (слів), які відображають не тільки інтенсивність больового подразнення, а і його афективний та евалюативний компоненти, показав більш високе значення цього показника у хворих із хронічним болем. Можна припустити, що такий результат пов’язаний насамперед з емоційним сприйняттям болю, ніж з істинною його вираженістю. Разом із тим вираженість актуального больового відчуття була однаковою у групі пацієнтів як із гострим (ΣPPI = 4 бали), так і хронічним болем (ΣPPI = 4 бали). Очевидно, такі результати пов’язані з вищою інтенсивністю болю при гострому больовому синдромі та вищим суб’єктивним сприйняттям больового відчуття при хронічному больовому синдромі. Таким чином, отримані дані свідчать про роль емоційних порушень у формуванні як гострих, так і хронічних больових синдромів.
Тому наступним етапом стало детальне дослідження емоційних порушень, виявлених у досліджених пацієнтів.
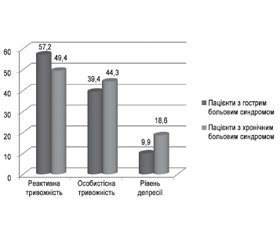
Слід відзначити, що психологічний профіль пацієнтів, які страждали як на гострі, так і на хронічні вертеброгенні больові синдроми, характеризувався високими значеннями реактивної, особистісної тривожності та депресії (рис. 2).
Як свідчать дані рис. 2, рівень реактивної тривожності був вищим у пацієнтів із гострим больовим синдромом, ніж у пацієнтів, які страждали на хронічний біль, причому спостерігалася тенденція до зниження реактивної тривожності зі збільшенням тривалості больового синдрому (коефіцієнт кореляції r = –0,28). Показники депресії, навпаки, були вищими в пацієнтів із хронічним болем порівняно з гострим і також зростали зі збільшенням тривалості больового синдрому (коефіцієнт кореляцїї r = 0,32).
Зіставляючи рівень тривоги та болю, можна сказати про тенденцію до підвищення вираженості тривоги з підвищенням вираженості больового синдрому за ВАШ (коефіцієнт кореляції r = 0,29).
У всіх молодих осіб, які страждали на гострі та хронічні вертеброгенні больові синдроми шийно-плечової ділянки, був виявлений синдром вегетативної дисфункції. Вираженість вегетативної дисфункції за суб’єктивними критеріями у хворих із гострим больовим синдромом у середньому дорівнювала 29,2 ± 3,6, а з хронічним — 33,2 ± 3,2 (p < 0,01) (верхня межа норми — 15 балів). За об’єктивними вегетативними показниками середній бал становив відповідно 35,2 ± 2,8 та 39,6 ± 2,6 (p < 0,01) (верхня межа норми — 25 балів). При порівнянні з верхньою межею норми суб’єктивні симптоми перевищували її в 1,94 раза при гострому болі та у 2,21 раза — при хронічному, тоді як об’єктивні — відповідно в 1,4 та 1,58 раза.
Такі результати підтверджують роль емоційно-особистісних порушень у клінічному перебігу захворювання, особливо при хронічному болі. Крім того, аналіз взаємозв’язку реактивної тривожності та суб’єктивних вегетативних порушень виявив чітку закономірність. Так, коефіцієнти кореляції пов’язували оцінку тривоги та бальну оцінку суб’єктивних проявів як при гострому (r = +0,69), так і хронічному (r = +0,75) болі. Позитивні кореляційні залежності були також виявлені для бальної оцінки суб’єктивних проявів вегетативних порушень та NWC (за даними опитувальника Мак-Гілла): r = +0,61 і r = +0,71 відповідно для гострого та хронічного болю, що також підтверджує роль емоційних порушень в оцінці больових та вегетативних відчуттів та взаємозв’язок вегетативних та емоційно-особистісних особливостей.
Вегетативний тонус у досліджуваних хворих у цілому характеризувався симпатичною спрямованістю вегетативних функцій, що підтверджувалося високою вірогідністю переважання симпатикотонії, високим індексом Кердо, коефіцієнтом Хільдебрандта. У частини пацієнтів (3,3 % хворих першої групи та 12 % — другої) вегетативний тонус був парасимпатично спрямованим. Результати дослідження вегетативного тонусу наведені в табл. 2.
Наявність симпатикотонії у досліджених хворих, очевидно, сприяла виникненню та посиленню м’язово-тонічного синдрому, оскільки симпатикотонія сприяє проведенню нервово-м’язового імпульсу. Як свідчать дані табл. 2, у пацієнтів із хронічним больовим синдромом симпатикотонія була більш вираженою, ніж при гострому болі. Крім того, частота загострень при хронічному болі в пацієнтів із симпатикотонією була вищою, ніж при ваготонії, і становила відповідно 5,9 ± 1,4 та 3,1 ± 0,8 (p < 0,05).
Вегетативна реактивність за показником частоти серцевих скорочень у пацієнтів, які страждали на вертеброгенні больові синдроми в ділянці шиї та плечового пояса, характеризувалася зниженням парасимпатичних та підвищенням симпатичних впливів, що свідчило про порушення вегетативного гомеостазу та підтверджувало симпатичну спрямованість вегетативних функцій (табл. 3).
Дослідження вегетативного забезпечення фізичної та негативної емоційної діяльності показало, що адекватне ВЗД реєструвалося лише у 24 % пацієнтів першої групи та в 11 % другої групи.
Аналіз результатів дослідження дозволив виділити в пацієнтів наступні варіанти порушення ВЗД:
1. Надмірне забезпечення всіх видів діяльності, яке полягає не стільки в надлишковому прирості ЧСС, скільки в більш тривалому її поверненні до норми, що можна характеризувати як пролонгований характер надмірності. Такий варіант ВЗД характеризує напруження компенсаторних механізмів вегетативної нервової системи. Такий варіант частіше спостерігався в пацієнтів першої групи, ніж другої (40 та 19,5 % відповідно).
2. Швидке виснаження ВЗ емоційної діяльності частіше зустрічалося в пацієнтів другої групи (24 та 36,9 % відповідно), що поєднувалося з високим рівнем емоційних порушень.
3. Швидке виснаження ВЗ фізичної діяльності (22 і 32,6 %) було характерним для фізично неактивних пацієнтів і поєднувалося з депресивними порушеннями.
4. Недостатнє ВЗД (фізичної та емоційної) було більш характерним для пацієнтів із хронічним болем (зустрічалось у 4 та11 % хворих відповідно першої та другої груп) та свідчило про виснаження компенсаторних вегетативних механізмів.
Таким чином, у всіх обстежених хворих спостерігалося погіршення регуляції гомеостазу та гомеокінезу. У молодих осіб, які страждають на гострі та хронічні вертеброгенні больові синдроми шийно-плечової локалізації, дослідження ВТ, ВР і ВЗД виявили вегетативну активацію незалежно від тривалості хвороби. Вегетативна активація поєднувалася з емоційними порушеннями та була зумовлена як підвищенням ерготропних, так і недостатністю трофотропних механізмів. У цілому вегетативна дисфункція характеризувалася симпатикотонією, перекрученими гомеостатичними реакціями та порушенням механізмів вегетативного забезпечення. Причому для пацієнтів із гострим больовим синдромом характерною була надмірність ВЗД, а з прогресуванням захворювання (хворі з хронічним болем) спостерігалося виснаження саме гомеокінетичних механізмів, що свідчило про декомпенсацію та поєднувалося з підвищенням рівня депресії.
Отримані дані свідчать про суттєвий вплив вегетативної дисфункції на патоморфоз захворювання та необхідність корекції вегетативних порушень при комплексному лікуванні хворих, які страждають на больові синдроми вертеброгенного генезу. Саме такі можливості мають немедикаментозні методи терапії, а саме рефлексотерапія, мануальна терапія, кінезитерапія, психотерапія, лікувальна гімнастика, біологічний зворотний зв’язок тощо, які останніми роками ввійшли в стандарти лікування дорсалгій та мають особливості використання при гострому чи хронічному больовому синдромі [14]. Урахування стану вегетативної нервової системи в поєднанні з психоемоційними порушеннями, без сумніву, буде сприяти оптимізації лікування та реабілітації хворих із вертеброгенними больовими синдромами. За результатами дослідження можна також припустити, що корекцію вегетативних дисфункцій доцільніше розпочинати на етапі гострого больового синдрому для запобігання виснаженню вегетативної регуляції гомеостазу та гомеокінезу, що може сприяти трансформації гострого болю в хронічний.
Висновки
1. У молодих осіб, які страждають на вертеброгенні гострі та хронічні больові синдроми в ділянці шиї та плечового пояса, виявляється синдром вегетативної дисфункції в поєднанні з тривожними та депресивними порушеннями, частота та вираженість яких залежать від тривалості болю та впливають на сприйняття больових відчуттів.
2. Вегетативні дисфункції характеризувалися порушенням вегетативного тонусу, вегетативної регуляції гомеостазу та гомеокінезу, що виявлялося в симпатикотонії, недостатніх гомеостатичних реакціях, більш виражених при хронічному болі, та надмірному (при гострому больовому синдромі) або недостатньому (при хронічному) вегетативному забезпеченні фізичної та емоційної діяльності, що свідчило про виснаження гомеокінетичних механізмів та декомпенсацію вегетативної регуляції при хронічному болі.
3. Визначення вегетативної регуляції є важливим при плануванні комплексного лікування молодих осіб, які страждають на вертеброгенні гострі та хронічні больові синдроми в ділянці шиї та плечового пояса.
Конфлікт інтересів. Автор заявляє про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Список литературы
1. Santoro D., Bellinghieri G., Savica V. Development of the concept of pain in history. J. Neurol. 2011. 24(17). 133-6.
2. Данилов А., Данилов А. Боль. М., 2012. 344 с.
3. Крыжановский Г.Н. Центральные механизмы патологической боли. Журн. неврол. и психиатр. им. С.С. Корсакова. 1999. 12. 4-7.
4. Ван Роенн Дж.Х., Пейс Дж.А., Преодер М.И. Диагностика и лечение боли. М.: Бином, 2012. 494 с.
5. Кукушкин М.Л., Хитров Н.К. Общая патология боли. М.: Медицина, 2004. 144 с.
6. Александровский Ю.А., Яхно Н.Н., Аведисова А.С. Психиатрические, психологические и неврологические характеристики больных с хроническими болями в спине. Журн. неврол. и психиатр. им. С.С. Корсакова. 2002. 103(4). 26-31.
7. Merkskey H., Bogduk N. (eds). Classification of chronic pain: descriptions of chronic painsyndromes and definitions of pain terms. 2nd ed. Seattle: IASP Press, 1994. 53-56.
8. Turk D.C. Physiological and psychological bases of pain. In: Handbook of helth psychology. NJ: Erlbaum, 2000. 117-138.
9. Treede D., Rief W., Barke A. A classification of chronic pain for ICD-11. Pain. 2015. 156(6). 1003-7.
10. Данилов Ал.Б. Современные подходы к лечению хронической боли: биопсихосоциокультурная модель. Лечение заболеваний нервной системы. 2013. 1(11). 15-21.
11. Кукушкин М.Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. 1(1). 5-12.
12. Данилов А.Б., Вейн А.М. Методы исследования боли. В кн.: Боль и обезболивание. М.: Медицина, 1997. 27-45.
13. Мищенко Т.С., Мищенко В.Н. Современная диагностика и лечение неврологических заболеваний. Справочник врача. Невролог. 2010. 65-74.
14. Qaseem A., Wilt T.J., McLean R.M. et al. Noninvasive Treatments for Acute, Subacute, and Chronic Low Back Pain: A Clinical Practice Guideline From the American College of Physicians. Ann. Int. Med., 2017. 4 Apr.
/69.jpg)
/70_2.jpg)

/70.jpg)
/71.jpg)