Международный эндокринологический журнал Том 19, №6, 2023
Вернуться к номеру
Інсулінорезистентність та гіперурикемія у хворих на цукровий діабет 1-го типу: клініко-біохімічні кореляти
Авторы: Черняєва А.О.
ДУ «Інститут проблем ендокринної патології ім. В.Я. Данилевського НАМН України», м. Харків, Україна
Харківський національний медичний університет МОЗ України, м. Харків, Україна
Рубрики: Эндокринология
Разделы: Клинические исследования
Версия для печати
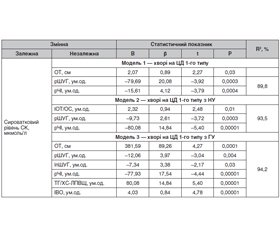
Актуальність. У деяких хворих на цукровий діабет (ЦД) 1-го типу відзначається клінічна симптоматика, притаманна ЦД 2-го типу, а саме ожиріння, інсулінорезистентність (ІР), артеріальна гіпертензія, гіперурикемія (ГУ), дисліпідемія. Таким чином, спостерігається метаболічний синдром, що отримав назву «подвійний діабет». Він асоційований з підвищеною частотою мікро- і макросудинних хронічних ускладнень (нефропатія, облітеруючий атеросклероз судин нижніх кінцівок та ішемічна хвороба серця). Мета дослідження: кількісна оцінка вираженості інсулінорезистентності за допомогою непрямих (неінсулінових) методів та визначення її зв’язку із сироватковим рівнем сечової кислоти (СК) у хворих на ЦД 1-го типу. Матеріали та методи. Обстежено 181 хворого на ЦД 1-го типу, середній вік 42,5 ± 12,1 року. Проведено антропометричне дослідження. Використовували непрямі методи кількісної оцінки ІР. Аналіз проводили методами непараметричної і параметричної статистики. Результати. У хворих з ГУ значення антропометричних індексів були значуще вищими, ніж у хворих з нормоурикемією, що вказувало на абдомінальний тип відкладення жиру. У хворих з ГУ спостерігалася більш виражена ІР порівняно з хворими з нормоурикемією. Встановлено, що у хворих на ЦД 1-го типу сироватковий рівень СК позитивно корелює з індексом маси тіла, обводом талії (ОТ), індексами ОТ/ОС, тригліцериди/холестерин ліпопротеїнів високої щільності та негативно — з розрахунковими: швидкістю утилізації глюкози, чутливістю до інсуліну і натуральним логарифмом швидкості утилізації глюкози. Покроковим мультифакторним регресійним аналізом моделей з досліджуваних предикатів відібрано групу змінних з найбільшим внеском у варіацію сироваткового рівня СК. Висновки. Показано, що у хворих на ЦД 1-го типу з ГУ спостерігається значуще більш виражена ІР. Встановлено наявність кореляційного зв’язку антропометричних і розрахункових індексів, що відображають вираженість ІР, з сироватковим рівнем СК. Відібрано групу предикатів з найбільшим внеском у дисперсію сироваткового рівня СК у хворих на ЦД 1-го типу.
Background. Some patients with type 1 diabetes mellitus (DM) have clinical symptoms that are characteristic of the type 2 DM: obesity, insulin resistance, hypertension, hyperuricemia (HU), dyslipidemia, or the metabolic syndrome, which has been called double diabetes. It is associated with an increased frequency of chronic micro- and macrovascular complications (nephropathy, arteriosclerosis obliterans and ischemic heart disease). The purpose of the study is quantitative assessment of insulin resistance severity using indirect (non-insulin) methods and determination of its correlation with serum uric acid (UA) levels in patients with type 1 DM. Materials and methods. One hundred and eighty-one patients with type 1 DM were examined, their average age was 42.5 ± 12.1 years. Anthropometric research was conducted. Indirect methods for quantitative assessment of insulin resistance were used. The analysis was conducted using non-parametric and parametric statistical methods. Results. In patients with HU, anthropometric indices were significantly higher than in those with normouricemia, which indicated an abdominal type of fat deposition. In HU, a more pronounced insulin resistance was observed compared to that in normouricemia. It was found that in type 1 DM, the serum UA level positively correlated with body mass index, waist circumference, waist-to-hip ratio, triglycerides/high-density lipoprotein cholesterol and negatively with the estimated rate of glucose utilization, sensitivity to insulin and the natural logarithm of the rate of glucose utilization. A group of variables with the greatest contribution to the variation of the serum UA level was selected by stepwise multifactorial regression analysis of models from the studied predicates. Conclusions. It has been shown that patients with type 1 DM and HU have a significantly more severe insulin resistance. There was a correlation between anthropometric and calculated indices, reflecting the severity of insulin resistance, with the serum level of UA. The group of predicates with the greatest contribution to the variance of the serum UA level in patients with type 1 DM was selected.
цукровий діабет 1-го типу; інсулінорезистентність; гіперурикемія; сечова кислота; кореляційний зв’язок
type 1 diabetes mellitus; insulin resistance; hyperuricemia; uric acid; correlation
Для ознакомления с полным содержанием статьи необходимо оформить подписку на журнал.
- Warshauer J.T., Bluestone J.A., Anderson M.S. New Frontiers in the Treatment of Type 1 Diabetes. Cell Metab. 2020. 31(1). 46-61. doi: 10.1016/j.cmet.2019.11.017.
- Nathan D.M. Realising the long-term promise of insulin the–rapy: the DCCT/EDIC study. Diabetologia. 2021. 64(5). 1049-1058. doi: 10.1007/s00125-021-05397-4.
- Cleland S.J. Cardiovascular risk in double diabetes mellitus — when two worlds collide. Nat. Rev. Endocrinol. 2012. 8(8). 476-85. doi: 10.1038/nrendo.2012.47.
- Karamanakos G., Kokkinos A., Dalamaga M., Liatis S. Highlighting the Role of Obesity and Insulin Resistance in Type 1 Diabetes and Its Associated Cardiometabolic Complications. Curr. Obes. Rep. 2022. 11(3). 180-202. doi: 10.1007/s13679-022-00477-x.
- Nyström T., Holzmann M.J., Eliasson B., et al. Estimated glucose disposal rate predicts mortality in adults with type 1 diabetes. Dia–betes Obes. Metab. 2018. 20(3). 556-563. doi: 10.1111/dom.13110.
- Zheng X., Huang B., Luo S., et al. A new model to estimate insulin resistance via clinical parameters in adults with type 1 diabetes. Diabetes Metab. Res. Rev. 2017. 33(4). doi: 10.1002/dmrr.2880.
- Matthews D.R., Hosker J.P., Rudenski A.S., et al. Homeostasis model assessment: insulin resistance and beta-cell function from fasting plasma glucose and insulin concentrations in man. Diabetologia. 1985. 28(7). 412-9. doi: 10.1007/BF00280883.
- Borai A., Livingstone C., Kaddam I., Ferns G. Selection of the appropriate method for the assessment of insulin resistance. BMC Med. Res. Methodol. 2011. 11. 158. doi: 10.1186/1471-2288-11-158.
- Williams K.V., Erbey J.R., Becker D., et al. Can clinical factors estimate insulin resistance in type 1 diabetes? Diabetes. 2000. 49(4). 626-32. doi: 10.2337/diabetes.49.4.626.
- Helliwell R., Warnes H., Kietsiriroje N., et al. Body mass index, estimated glucose disposal rate and vascular complications in type 1 diabetes: Beyond glycated haemoglobin. Diabet. Med. 2021. 38(5). e14529. doi: 10.1111/dme.14529.
- Duca L.M., Maahs D.M., Schauer I.E., et al. Development and Validation of a Method to Estimate Insulin Sensitivity in Patients With and Without Type 1 Diabetes. J. Clin. Endocrinol. Metab. 2016. 101(2). 686-95. doi: 10.1210/jc.2015-3272.
- Uruska A., Zozulinska-Ziolkiewicz D., Niedzwiecki P., et al. TG/HDL-C ratio and visceral adiposity index may be useful in assessment of insulin resistance in adults with type 1 diabetes in clinical practice. J. Clin. Lipidol. 2018. 12(3). 734-740. doi: 10.1016/j.jacl.2018.01.005.
- Chernyaeva A.O., Mykytyuk M.R., Karachentsev Yu.I. et al. The state of purine metabolism in patients with type 1 diabetes. Zaporizhia Medical Journal. 2023. 25(2). 109-114. https://doi.org/10.14739/2310-1210.2023.2.273721 (in Ukrainian).
- 2018 ESC/ESH Guidelines for the management of arterial hypertension. Rev. Esp. Cardiol. (Engl. Ed.). 2019. 72(2). 160. English, Spanish. doi: 10.1016/j.rec.2018.12.004.
- Wheeler S.E., Block D.R., Bunch D.R., et al. Clinical Laboratory Informatics and Analytics: Challenges and Opportunities. Clin. Chem. 2022. 68(11). 1361-1367. doi: 10.1093/clinchem/hvac157.
- Inker L.A., Schmid C.H., Tighiouart H., et al. CKD-EPI Investigators. Estimating glomerular filtration rate from serum creatinine and cystatin C. N. Engl. J. Med. 2012. 367(1). 20-9. doi: 10.1056/NEJMoa1114248.
- Šimonienė D., Platūkiene A., Prakapienė E., et al. Insulin Resistance in Type 1 Diabetes Mellitus and Its Association with Patient's Micro- and Macrovascular Complications, Sex Hormones, and Other Clinical Data. Diabetes Ther. 2020. 11(1). 161-174. doi: 10.1007/s13300-019-00729-5.
- Amato M.C., Giordano C., Galia M., et al. AlkaMeSy Study Group. Visceral Adiposity Index: a reliable indicator of visceral fat function associated with cardiometabolic risk. Diabetes Care. 2010. 33(4). 920-2. doi: 10.2337/dc09-1825.
- Kaul K., Apostolopoulou M., Roden M. Insulin resistance in type 1 diabetes mellitus. Metabolism. 2015. 64(12). 1629-39. doi: 10.1016/j.metabol.2015.09.002.
- Miller R.G., McGurnaghan S.J., Onengut-Gumuscu S. et al. Insulin resistance-associated genetic variants in type 1 diabetes. J. Diabetes Complications. 2021. 35(4). 107842. doi: 10.1016/j.jdiacomp.2020.107842.
- Donga E., Dekkers O.M., Corssmit E.P., Romijn J.A. Insulin resistance in patients with type 1 diabetes assessed by glucose clamp studies: systematic review and meta-analysis. Eur. J. Endocrinol. 2015. 173(1). 101-9. doi: 10.1530/EJE-14-0911.
- Teixeira M.M., Diniz Mde F., Reis J.S., et al. Insulin resistance and associated factors in patients with Type 1 Diabetes. Diabetol. Metab. Syndr. 2014. 6. 131. doi: 10.1186/1758-5996-6-131.
- Epstein E.J., Osman J.L., Cohen H.W., Rajpathak S.N., Lewis O., Crandall J.P. Use of the estimated glucose disposal rate as a measure of insulin resistance in an urban multiethnic population with type 1 diabetes. Diabetes Care. 2013 Aug. 36(8). 2280-5. doi: 10.2337/dc12-1693.
- García-Nieto V.M., Claverie-Martín F., Moraleda-Mesa T., et al. Gout associated with reduced renal excretion of uric acid. Renal tubular disorder that nephrologists do not treat. Nefrologia (Engl. Ed.). 2021. S0211-6995(21)00142-9. English, Spanish. doi: 10.1016/j.nefro.2021.03.013.
- Bai R., Ying X., Shen J., et al. The visceral and liver fat are significantly associated with the prevalence of hyperuricemia among middle age and elderly people: A cross-sectional study in Chongqing, China. Front. Nutr. 2022. 9. 961792. doi: 10.3389/fnut.2022.961792.
- Mount D.B., Merriman T.R., Mandal A. Insulin: Genetic and Physiological Influences on Human Uric Acid Homeostasis [abstract]. Arthritis Rheumatol. 2018. 70 (suppl. 9). https://acrabstracts.org/abstract/insulin-genetic-and-physiological-influences-on-human-uric-acid-homeostasis/. Accessed September 20, 2023.
- McCormick N., O’Connor M.J., Yokose C., et al. Assessing the Causal Relationships Between Insulin Resistance and Hyperuricemia and Gout Using Bidirectional Mendelian Randomization. Arthritis Rheumatol. 2021. 73(11). 2096-2104. doi: 10.1002/art.41779.
- Gromnatska N., Sklyarova O., Kulya O. Insulin resistance: metabolic and somatic changes in children. International Journal оf Endocrinology (Ukraine). 2022. 18(4). 219-225. https://doi.org/10.22141/2224-0721.18.4.2022.1175.