Вступ
Синдром оборотного ураження валика мозолистого тіла (в англомовній літературі — reversible splenial lesion syndrome) — синдром RESLES являє собою гострий транзиторно-гіпертермічний вірусасоційований енцефаліт (або енцефалітичну реакцію — енцефалопатію), що супроводжується минучими змінами валика мозолистого тіла за даними магнітно-резонансної томографії (МРТ). Синдром RESLES був уперше описаний Н. Таdа зі спів–авторами лише у 2004 році [1]. Але останнім десятиріччям у зв’язку з не–ухильним поширенням методів нейровізуалізації в рутинній клінічній практиці цей раритетний синдром привертає все більшу увагу практикуючих неврологів у країнах Європейського Союзу та Північної Америки. Разом із тим на сьогодні більшість вітчизняних неврологів не знайома з синдромом RESLES, що є причиною діагностичних помилок та, як наслідок, призначення непотрібних, а іноді і шкідливих лікарських препаратів.
Клінічне спостереження
Ми наводимо власне клінічне спостереження синдрому RESLES.
Пацієнт С., 62 роки, доставлений 21.11.2016 о 18.25 машиною швидкої допомоги у приймальне відділення 1-ї міської клінічної лікарні міста Полтави з діагнозом «гостре порушення мозкового кровообігу». При огляді скарг не висловлює, сонливий, дезорієнтований у місці та часі, мова незв’язна, час від часу намагається встати і кудись піти.
Анамнез хвороби. Зі слів дружини, 21.11.2016 близько 17.10 застала чоловіка вдома у неадекватному стані: не впізнавав її, не розумів звернуту до нього мову, незв’язно розмовляв, виконував безцільні дії — намагався вдягнути халат на ноги. Була викликала бригада швидкої допомоги. Протягом останніх 3–4 днів пацієнт скаржився на болі в горлі, нежить. За медичною допомогою не звертався, самостійно приймав фармацитрон форте (по 2–3 пакетики на добу). Напередодні ввечері стан хворого погіршився: з’явився озноб, підвищилася температура тіла до 38,5 °С. 21.11.2016 пацієнт зранку звернувся до сімейного лікаря, була діагностована гостра респіраторна вірусна інфекція, відкритий лікарняний лист.
Анамнез життя. Протягом останніх декількох років хворіє на гіпертонічну хворобу, приймає вазар Н таблетки 160 мг/25 мг. Щоденно конт–ролює артеріальний тиск (АТ), який не піднімається вище 150/90 мм рт.ст. Не палить, алкоголь вживає епізодично (1–2 рази на місяць), останній прийом алкоголю був більше 10 днів тому. Працює охоронцем у супермаркеті з позмінним графіком роботи.
При огляді. Температура тіла — 38,1 °С, частота дихальних рухів — 18 за 1 хвилину. Пульс ритмічний, 76 уд. за 1 хв. АТ — 150/80 мм рт.ст.
Неврологічний статус. Пацієнт спонтанно відкриває очі, дезорієнтований, мовлення сплутане, виконує цілеспрямовані відштовхуючі рухи у відповідь на больове подразнення (рівень свідомості за шкалою коми Глазго — 13 балів). Зіниці розширені, D = S, фотореакції збережені. Позитивний очний симптом Бурденко — Крамера. Корнеальні рефлекси знижені з обох боків. Окуломоторику, чутливі та координаторні функції дослідити неможливо — пацієнт не виконує інструкції. Обличчя симетричне. Симптом Марінеску — Радовичи позитивний з обох боків, позитивний симптом Вюрпа. Активні рухи однаково виражені в усіх кінцівках. Глибокі рефлекси на кінцівках середньої жвавості, симетричні. Черевні рефлекси не викликаються з обох боків. Симптоми Бабінського, Оппенгейма позитивні з обох боків. Менінгеальних симптомів немає.
Обстеження при госпіталізації. Загальний аналіз крові, біохімічний аналіз крові, загальний аналіз сечі — без відхилень від нормальних значень. Глюкоза крові — 5,1 ммоль/л. Електрокардіограма — ритм синусовий, електрична вісь серця відхилена вліво. Рентгенографія органів грудної клітки — посилення легеневого рисунку, корені ущільнені, малоструктурні, серце розширене в поперечнику. Комп’ютерна томографія головного мозку — патологічних змін з боку речовини головного мозку, кісток черепа не виявлено.
Діагноз при надходженні. Гостре порушення мозкового кровообігу за ішемічним типом із деліріозними розладами (не можна виключити енцефаліт, отруєння невідомою речовиною). Ішемічна хвороба серця, кардіосклероз дифузний, серцева недостатність І ст. Артеріальна гіпертензія.
Пацієнта госпіталізовано в неврологічне відділення, де о 21.10 розвинулося психомоторне збудження: встає з ліжка, агресивний, незв’язно викрикує окремі слова, намагається кудись йти. З метою седації внутрішньовенно (в/в) введено розчин сибазону 0,5% 4,0 о 21.25 та повторно о 22.10. У зв’язку з тривалим психомоторним збудженням пацієнта о 23.30 переведено у відділення анестезіології та інтенсивної терапії, де він знаходився до 25.11.2016.
Протягом перебування у відділенні анестезіології та інтенсивної терапії пацієнт знаходився у сутінковому стані свідомості, періодично виникало психомоторне збудження без будь-яких часових зв’язків із показниками гіпертермії. Неврологічний статус залишався без змін порівняно з моментом надходження, менінгеальні симптоми були відсутні. Динаміка температури тіла: 22.11 — 37,5–38,3 °С, 23.11 — 37,5–37,9 °С, 24.11 — 37,1–37,7 °С.
Починаючи з 25.11 і в подальшому за весь період перебування в стаціонарі температура тіла не перевищувала 37,0 °С.
Протягом усього часу перебування в стаціонарі повторні загальний аналіз крові, загальний аналіз сечі, глюкоза крові, біохімічний аналіз крові без відхилень від нормальних значень.
Аналіз ліквору (22.11.2016): без кольору, прозорий, загальний білок — 0,3 г/л, глюкоза — 2,4 ммоль/л, цитоз — 5 в 1 мкл (лімфоцити), хлориди — 125 ммоль/л. ДНК герпесвірусів 1–6-го типу методом полімеразної ланцюгової реакції не виявлено. Не виявлені антитіла класу М до герпесвірусів 1–6-го типу.
Окуліст (22.11.2016) — ангіопатія сітківки обох очей.
Отоларинголог (22.11.2016) — гостра респіраторна вірусна інфекція.
Психіатр (22.11.2016) — інфекційний делірій.
За рекомендацією інфекціоніста (22.11.2016) проведено посів крові на гемокультуру, дослідження маркерів гепатитів В і С, вірусу імунодефіциту людини. Отримані негативні результати.
Аналіз ліквору (24.11.2016): без кольору, прозорий, загальний білок — 0,26 г/л, глюкоза — 2,2 ммоль/л, цитоз — 4 в 1 мкл (лімфоцити). ДНК герпесвірусів 1–6-го типу методом полімеразної ланцюгової реакції не виявлено. Виявлені антитіла класу М до вірусу герпесу 6-го типу.
Лікування у відділенні реанімації та інтенсивної терапії: цефтріаксон 1000 мг в/в двічі на добу, реосорбілакт 400 мл в/в, аспаркам 10 мл в/в, розчин аскорбінової кислоти 5% 5,0 мл в/в, розчин магнезії сульфату 25% 10,0 мл в/в, розчин наклофену 2,5% 3,0 в/в, розчин Рінгера 400 мл в/в, розчин глутаргіну 40% 10,0 мл, розчин тіосульфату натрію 30% 10,0 мл в/в, розчин сибазону 0,5% 2,0 мл в/в двічі на день, ацелізин 1,0 г в/в, імуноглобулін 400 мг/кг в/в через день № 3, мідантан 100 мг усередину тричі на день.
З 24.11.2016 стан пацієнта почав поступово покращуватися, нормалізувалася свідомість, став адекватним. Спостерігається ретроградна амнезія: обставини початку захворювання та перебування в лікарні не пам’ятає. 25.11.2016 пацієнт для подальшого лікування був переведений у неврологічне відділення.
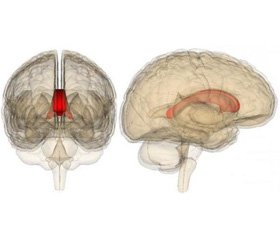
МРТ головного мозку, апарат 1,5 Тесла (26.11.2016) — ізольоване ураження валика мозолистого тіла, слабогіперінтенсивне на Т2-зображеннях, гіперінтенсивне на дифузійно-зважених зображеннях із низьким вимірюваним коефіцієнтом дифузії (рис. 1–3).
Лікування у неврологічному відділенні: нейроксон, цитофлавін, ней–рорубін, берлітіон. Виписаний 06.12.2016 у задовільному стані.
Кінцевий діагноз: гострий вірусіндукований енцефаліт з ізольованим ураженням валика мозолистого тіла, з набряком головного мозку та психомоторним синдромом. Рекомендовано: лізиноприл 5 мг один раз на день (постійно), берлітіон 300 ОД двічі на день (1 місяць), бронхо-мунал 3,5 мг один раз на день (протягом перших 10 днів 3 місяців), аскорутин по 1 таблетці тричі на день (1 місяць), магне В6 по 2 таблетки двічі на день (1 місяць), кальцій D3 по 1 таблетці двічі на день (1 місяць), повторне МРТ-обстеження головного мозку в плановому порядку через 1 місяць.
Через 6 тижнів після виписки відбулася телефонна розмова з пацієнтом, в якій він повідомив, що почуває себе задовільно, працює. Від повторного МРТ-обстеження пацієнт категорично відмовився.
Обговорення
RESLES-синдром є неспецифічним, досить рідким клініко-нейровізуалізаційним синдромом, що може виникати при різноманітних патологічних станах. Найчастішою причиною синдрому RESLES є інфекційно-запальна патологія, і в таких випадках цей синдром має більш вузьку назву — помірний енцефаліт/енцефалопатія з оборотним ураженням валика мозолистого тіла (mild encephalitis/encephalopathy with reversible splenial lesion — MERS) [2]. Причиною синдрому RESLES/MERS може бути вірусна інфекція (вірус грипу, ротавірус, кір, герпесвірус 6, аденовірус, вірус Епштейна — Барр, вірус гепатиту А тощо), бактеріальна інфекція (стрептококи, кишкова паличка, золотистий стафілокок, сальмонели, мікоплазми) і навіть гіпертермія нез’ясованого генезу [3, 5]. Також синдром RESLES може виникати при метаболічних порушеннях (початок прийому або різка відміна деяких протиепілептичних препаратів, гіпоглікемія, гіпонатріємія, гіпернатріємія, гостра затримка сечі) [2].
Клінічно RESLES-синдром перебігає з деліріозними та поведінковими порушеннями, зниженням рівня свідомості (аж до коми), сонливістю, судомним синдромом, дизартрією, зоровими галюцинаціями, атаксією, тремором, головним болем, екстрапірамідними порушеннями [2, 4, 6]. Синдром RESLES розвивається в більшості випадків як ускладнення вже існуючої патології, наприклад синдром RESLES/MERS виникає, як правило, на 1–6-й день від появи гіпертермії, фаріналгії, нежиті, міалгії, артралгії тощо [1, 7].
Кінцева діагностика синдрому RESLES базується на даних нейровізуалізації. На Т2 МРТ-зображеннях, у частині спостережень, зміни у валику мозолистого тіла мають слабогіперінтенсивний характер [3]. На МРТ у режимі FLAIR ураження валика мозолистого тіла мають гіперінтенсивний характер, овальну форму з чіткими межами, без мас-ефекту. На дифузійно-зважених МРТ-зображеннях фіксуються гіперінтенсивні зміни у валику мозолистого тіла з низьким вимірюваним коефіцієнтом дифузії, що свідчить про наявність саме цитотоксичного набряку [8, 9].
Як правило, синдром RESLES має доброякісний перебіг: у переважної більшості пацієнтів спостерігається повне клінічне відновлення протягом декількох днів та повна нормалізація МРТ-картини протягом декількох наступних тижнів [2–4]. Синдром RESLES не потребує специфічного лікування, необхідно лікувати основне захворювання та проводити симптоматичну терапію [2–4].
Диференційна діагностика синдрому RESLES включає захворювання, при яких уражається переважно мозолисте тіло: інфаркт мозолистого тіла, пухлини мозолистого тіла (лімфоми, ліпоми, гліобластоми), хвороба Маркіафаві-Бін’ямі, гострий розсіяний енцефаломієліт, розсіяний склероз, синдром задньої оборотної лейкоенцефалопатії, екстрапонтинний мієліноліз, гіповітаміноз В12, дифузне аксональне пошкодження, спадкові лейкодистрофії (хвороба Краббе, Х-зчеплена адренолейкодистрофія тощо) [2–4].
На сьогодні до кінця не розкриті механізми розвитку синдрому RESLES і чому при синдромі RESLES відбувається саме ізольоване ураження валика мозолистого тіла. Можливо, це пов’язано з особливостями будови валика мозолистого тіла: строго упорядкований, однаково направлений хід нервових волокон, аксони щільно прилягають один до одного, мієлін валика містить більше води, ніж біла речовина інших ділянок головного мозку [4, 10]. RESLES-синдром скоріш за все є неспецифічним кінцевим результатом різноманітних патологічних процесів у вигляді внутрішньомієлінового цитотоксичного набряку з сепарацією шарів мієліну, інфільтрації мозолистого тіла запальними клітинами з секрецією прозапальних цитокінів (особливо інтерлейкіну-6), оксидативного стресу [11].
Мозолисте тіло містить приблизно 1 мільйон аксонів і анатомічно поділяється на 3 відділи: задню частину (валик), середню частину (стовбур) та передню частину (коліно та дзьоб). Мозолисте тіло відіграє фундаментальну роль в передачі та інтеграції рухової, чутливої та когнітивної інформації між півкулями головного мозку. Валик мозолистого тіла з’єднує переважно кору потиличних і задніх відділів скроневих долей [8].
Підсумовуючи усе вищенаведене, необхідно підкреслити, що синдром RESLES є неспецифічним поліетіологічним клініко-нейровізуалізаційним синдромом, що має доброякісний перебіг із повним клінічним відновленням, своєчасна діагностика якого дозволяє вберегти пацієнта від зайвих лікувально-діагностичних маніпуляцій.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інте–ресів при підготовці даної статті.
Список литературы
1. Tada H., Takanashi J., Barkovich A., Oba H., Maeda M., Tsukahara H. et al. Clinically mild encephalitis/encephalopathy with a reversible splenial lesion // Neurology. — 2004. — № 63. — Р. 1854-8.
2. Zhu Y., Zheng J., Zhang L., Zeng Z., Zhu M., Li X. et al. Reversible splenial lesion syndrome associated with encephalitis/encephalopathy presenting with great clinical heterogeneity // BMC Neurology. — 2016. — № 16(49). — DOI 10.1186/s12883-016-0572-9.
3. Zhang S., Ma Y., Feng J. Clinicoradiological spectrum of reversible splenial lesion syndrome (RESLES) in adults. A retrospective study of a rare entity // Medicine. — 2015. — № 94(6). — Р. 1-10.
4. Park M., Hwang S., Jung S., Nong S., Kwon S. Lesions in the splenium of the corpus callosum: clinical and radiological implications // Neurology Asia. — 2014. — № 19(1). — Р. 79-88.
5. Евтушенко С.К. Острые и хронические вирусные нейроинфекции // Международный неврологический журнал. — 2016. — № 5. — С. 32-41.
6. Острая церебральная недостаточность / Под ред. проф. В.И. Черния. — Донецк, 2010. — 435 с.
7. Медицина неотложных состояний / Под ред. проф. И.С. Зозули. — К.: Медицина, 2008. — 95 с.
8. Maeda M., Tsukahara H., Terada H., Nakaji S., Nakamura H., Oba H. et al. Reversible splenial lesion with restricted diffusion in a wide spectrum of diseases and conditions // J. Neuroradiol. — 2006. — № 33. — Р. 229-36.
9. Gallucci M., Limbucci N., Paonessa A., Caranci F. Rever–sible focal splenial lesions // Neuroradiology. — 2007. — № 49. — Р. 541-4.
10. Мументалер М., Маттле Х. Неврология: пер. с нем. — М.: Мед-пресс, 2011. — 917 с.
11. Cho J., Ha S., Han Y., Park S., Hong K., Han J. et al. Mild encephalopathy with reversible lesion in the splenium of the corpus callosum and bilateral frontal white matter // J. Clin. Neurol. — 2007. — № 3. — Р. 53-6.

/43-1.jpg )