Международный неврологический журнал №6 (108), 2019
Вернуться к номеру
Коморбидные нарушения и их особенности у детей при манифестации эпилепсии
Авторы: Шалькевич Л.В., Жевнеронок И.В.
Белорусская медицинская академия последипломного образования, г. Минск, Республика Беларусь
Рубрики: Неврология
Разделы: Клинические исследования
Версия для печати
Актуальність. На даний час поняття про епілепсію і її наслідки включає в себе коморбідні порушення, однак багато питань епілептичної коморбідності у дітей різного віку на момент початку захворювання і до стартової протиепілептичної терапії залишаються невирішеними. Мета дослідження — встановити частоту і структуру коморбідних порушень при епілепсії у дітей різних вікових груп на етапі маніфестації захворювання до початку протиепілептичної терапії. Матеріали та методи. Після першого неспровокованого нападу діти (n = 556) віком від народження до 17 років обстежені і включені в проспективне дослідження. Сформовано дві групи: з одноразовим нападом — 109 дітей і з епілепсією — 447 дітей. Проаналізовано частоту коморбідних порушень на момент нападу, що вперше розвинувся, а також в підгрупах, сформованих з урахуванням віку при маніфестації епілепсії: до 1 року, 1–3 роки, 4–5 років, 6–13 років, 14–17 років. Результати. Частота коморбідних порушень на момент початку епілепсії значимо перевищує аналогічний показник при одноразовому нападі: 68 і 13,8 % відповідно, pФішера < 0,001. Наявність коморбідної патології при нападі, що розвинувся вперше в житті, в 13 разів підвищує шанси на маніфестацію епілепсії (відношення шансів = 13,322; 95% довірчий інтервал [7,459; 23,795]). Виявлено високу коморбідність у дітей до 1 року — 80,8 %. Психічні порушення на початку розвитку епілепсії є майже у кожної третьої дитини (30,6 %) порівняно з одноразовим нападом (0,9 %), pФішера < 0,001. У групі до 1 року (n = 193) вже при першому нападі епілепсії більш ніж у половини дітей верифікована затримка психічного та мовленнєвого/домовленнєвого розвитку — 53,4 %. Висновки. Виявлено високу частоту коморбідних порушень при епілепсії у дітей в дебюті захворювання до початку протиепілептичної терапії. Найбільша частота психічної коморбідності в дебюті епілепсії до початку терапії відзначена у дітей віком до 1 року (50,8 %), що майже в 10 разів перевищує відповідні показники при більш пізньому дебюті епілепсії у дітей.
Актуальность. В настоящее время понятие об эпилепсии и ее последствиях включает в себя коморбидные нарушения, однако многие вопросы эпилептической коморбидности у детей разного возраста на момент начала заболевания и до стартовой противоэпилептической терапии остаются нерешенными. Цель исследования — установить частоту и структуру коморбидных нарушений при эпилепсии у детей разных возрастных групп на этапе манифестации заболевания до начала противоэпилептической терапии. Материалы и методы. После первого неспровоцированного приступа дети (n = 556) в возрасте от рождения до 17 лет обследованы и включены в проспективное исследование. Сформированы две группы: с однократным приступом — 109 детей и с эпилепсией — 447 детей. Проанализирована частота коморбидных нарушений на момент впервые развившегося приступа, а также в подгруппах, сформированных с учетом возраста при манифестации эпилепсии: до 1 года, 1–3 года, 4–5 лет, 6–13 лет, 14–17 лет. Результаты. Частота коморбидных нарушений на момент начала эпилепсии значимо превышает аналогичный показатель при однократном приступе: 68 и 13,8 % соответственно, pФишера < 0,001. Наличие коморбидной патологии при впервые в жизни развившемся приступе в 13 раз повышает шансы на манифестацию эпилепсии (отношение шансов = 13,322; 95% доверительный интервал [7,459; 23,795]). Выявлена высокая коморбидность у детей до 1 года — 80,8 %. Психические нарушения в начале развития эпилепсии имеются почти у каждого третьего ребенка (30,6 %) по сравнению с однократным припадком (0,9 %), pФишера < 0,001. В группе до 1 года (n = 193) уже при первом приступе эпилепсии более чем у половины детей верифицирована задержка психического и речевого/доречевого развития — 53,4 %. Выводы. Выявлена высокая частота коморбидных нарушений при эпилепсии у детей в дебюте заболевания до начала противоэпилептической терапии. Наибольшая частота психической коморбидности в дебюте эпилепсии до начала терапии отмечена у детей в возрасте до 1 года (50,8 %), что почти в 10 раз превышает соответствующие показатели при более позднем дебюте эпилепсии у детей.
Background. The definition of epilepsy and its complications includes comorbidity. However, many questions about comorbid disorders in children with epilepsy at the time of onset of disease and prior to antiepileptic therapy remain unsolved. The purpose was to establish the frequency and identify comorbid disorders in children of different age groups at the stage of disease manifestation prior to the start of antiepileptic therapy. Materials and methods. Children from birth to 17 years old after the first unprovoked seizure (n = 556) were examined and included in a prospective study. Two groups were formed: 109 children with a single seizure and 447 patients with epilepsy. The frequency of comorbid disorders at the time of the first seizure was analyzed, as well as in age groups taking into account the age at the manifestation of epilepsy: up to 1 year, 1–3, 4–5, 6–13, 14–17 years. Results. The frequency of comorbid disorders in the onset of epilepsy is significantly higher than in single seizure: 68.0 and 13.8 %, respectively, pFisher < 0.001. The presence of comorbid pathology at the first seizure increases the risk of developing epilepsy by 13 times (odds ratio = 13.322; 95% confidence interval [7.459; 23.795]). A high comorbidity was detected in children under the age of 1 year — 80.8 %. Almost every third child has mental disorders at the onset of epilepsy (30.6 %) compared to a group of single seizure (0.9 %), pFisher < 0.001. In the group of up to 1 year (n = 193), already at the first epileptic seizure, more than half of the children had mental and speech/pre-verbal developmental delay — 53.4 %. Conclusions. A high frequency of comorbid disorders was detected in children with epilepsy in the onset of disease before the initiation of antiepileptic therapy (68.0 %). The highest frequency of mental comorbidity in the onset of epilepsy before the start of therapy was observed in children under 1 year of age (50.8 %), which is almost 10 times higher than in the onset of epilepsy in older children.
коморбідність; епілепсія; діти
коморбидность; эпилепсия; дети
comorbid disorders; epilepsy; children
Введение
В последнее десятилетие значительно возросло число исследований по эпилепсии (Эп) в детском возрасте, стали более актуальными вопросы о коморбидных ей заболеваниях, а в последней классификации Эп предусмотрено выделение коморбидности в отдельную рубрику [1]. Интерес к коморбидности Эп обусловлен многими причинами, в первую очередь медико–социальными, поскольку сопутствующие заболевания могут влиять на клинические проявления эпилепсии, ее прогноз и лечение, кроме того, коморбидная патология способствует увеличению длительности стационарного лечения, затрудняет проведение реабилитации и повышает риски инвалидизации.
В медицинской литературе имеются различные определения коморбидности, иногда принципиально различающиеся. В ранних работах коморбидность определялась как одновременное сосуществование или последовательное развитие у пациента двух и более независимых друг от друга патологий, ни одна из которых не является осложнением другой [2]. В более поздних определениях допускалось, что сочетающиеся заболевания являются патогенетически взаимосвязанными, могут являться осложнениями, возникшими вследствие основного заболевания или его лечения [2, 3]. H.C. Kraemer и M. van den Akker определили коморбидность как наличие у одного пациента одновременно двух или более хронических заболеваний, патогенетически связанных между собой или совпадающих по времени независимо от активности каждого из них [1, 3–5]. Внимание к таким нарушениям у пациентов с эпилепсией нашло отражение и в определении Эп, где заболевание представляется не только как судорожные приступы, но и как расстройство с широким спектром нейробиологических, когнитивных, психологических и социальных аспектов [6, 7]. Таким образом, общепринятой терминологии коморбидности из–за разного понимания патогенетических механизмов множественных заболеваний у одного человека пока не выработано, поэтому, несмотря на продолжающиеся дискуссии исследователей, в настоящее время термин «коморбидность» используется для обозначения любой сочетанной патологии. Эп у детей может сопровождаться широким спектром сопутствующих нарушений, в том числе возникающих вследствие или на фоне приема противоэпилептических лекарственных средств (ПЭЛС). По механизму возникновения эпилептическую коморбидность разделяют на этиологическую (Эп и другая коморбидная патология имеют одну причину), патогенетическую (общие пути развития), случайную, осложненную (результат течения эпилепсии или побочного действия ПЭЛС) [8]. Некоторые позиции этого деления вызывают дискуссии, поскольку во многих случаях четко определить взаимосвязь Эп и сопутствующих нарушений не представляется возможным. Например, во многих исследованиях показано, что мигрень и Эп коморбидны друг другу, и пациенты, страдающие одним из этих заболеваний, имеют как минимум вдвое больше шансов заболеть вторым [9]. По результатам нашего исследования было установлено, что у детей с мигренью без ауры одним из частых коморбидных нарушений является астенический синдром, коррекция которого приводит к урежению приступов и повышению качества жизни детей [10], что подтверждает возможное влияние сосуществующих патологий друг на друга. Существование осложненной коморбидности также признается большинством исследователей, так как в ряде работ показано, что ПЭЛС могут оказывать негативное влияние на когнитивные функции пациентов с Эп, особенно в первые месяцы приема, даже в случае отсутствия исходных нарушений психоречевого развития [11, 12]. По данным US National Health Interview Survey (2010), взрослые с Эп имеют более высокую частоту сердечно–сосудистых, респираторных, воспалительных и болевых расстройств по сравнению со взрослыми без Эп [13].
Принципиально важным для прогноза является фактор возраста, в котором начинается Эп, поскольку головной мозг (ГМ) как многоуровневая структура созревает неравномерно в ходе индивидуального развития. В развитии коры ГМ выделяются два важных направления: рост и дифференцировка ее нервных элементов. Наиболее интенсивный рост слоев коры происходит на первом году жизни, постепенно замедляясь и прекращаясь в разные сроки: к 3 годам — в проекционных, к 7 годам — в ассоциативных областях [14]. Наибольшая чувствительность головного мозга к воздействию внешней среды приходится на первое полугодие жизни ребенка, поэтому оно рассматривается как сенситивный и критический период онтогенеза. Одними из особенностей этого периода являются активный синаптогенез, организация элементов структур зрительной коры, синхронизация и ритмизация биопотенциалов, развитие ассоциативных областей коры больших полушарий (преимущественно заднеассоциативных — анатомически височно–теменно–затылочная область, нейроны которой активируются при раздражении различных сенсорных модальностей при наибольшем вкладе зрительной стимуляции) [14]. Нарушение в раннем возрасте проекционных корковых зон приводит к нарушению организации областей более высокого уровня (вторичные проекционные и ассоциативные отделы), при этом позже созревающие структуры не просто надстраиваются над существующими, а влияют на их дальнейшее развитие. Дифференцировка вставочных нейронов, начавшаяся в первые месяцы жизни, наиболее интенсивно происходит в первые 3–6 лет, а окончательная типизация в переднеассоциативных областях коры отмечается к 14–летнему возрасту [14]. Возрастные преобразования в организации коры больших полушарий ГМ происходят от рождения до 20 лет, что может определять особенности Эп в дебюте заболевания, формирующиеся с учетом вклада анатомо–физиологических процессов в центральной нервной системе ребенка на момент реализации первого эпилептического приступа.
Несмотря на активный интерес к изучаемой проблеме, практически отсутствуют исследования, затрагивающие вопросы коморбидной патологии при Эп у детей на момент дебюта заболевания, до начала противоэпилептической терапии, что исключает нежелательное влияние ПЭЛС. В этой связи изучение коморбидных заболеваний при Эп до начала терапии в детском возрасте представляется актуальным и практически важным.
Цель исследования — установить частоту и структуру коморбидных нарушений при Эп у детей разных возрастных групп на этапе манифестации заболевания, до начала приема противоэпилептической медикаментозной терапии.
Материалы и методы
После впервые в жизни неспровоцированного приступа (n = 556) пациенты обследованы и включены в проспективное исследование, на данном этапе регистрировались все имеющиеся у пациента хронические заболевания. В течение последующего двухлетнего наблюдения у 109 детей приступ оставался однократным (ОП), у 447 детей верифицирован диагноз Эп в связи с рецидивом припадка и начата стартовая терапия ПЭЛС. Для исследования коморбидности при Эп у детей (n = 447) проанализирована частота нарушений, выявленных со стороны различных органов и систем, включая коморбидные неврологические, психические, речевые (доречевые) расстройства, а также хронические соматические заболевания, по поводу которых ребенок состоял на диспансерном учете на момент впервые развившегося приступа. Для анализа влияния возможных анатомо–физиологических особенностей дети были разделены на группы, сформированные с учетом возраста при манифестации Эп: до 1 года (n = 193); 1–3 года (n = 105); 4–5 лет (n = 37); 6–13 лет (n = 94); 14–17 лет (n = 18).
Статистическая обработка результатов исследования проведена с использованием системы R, которая была разработана на статистическом факультете Оклендского университета, доступна под лицензией GNU GPL и распространяется в виде исходных кодов и приложений. Статистической обработке подвергались количественные и качественные показатели. Распределение количественных данных проверяли на соответствие распределению Гаусса, при значительных отклонениях делалась попытка нормализовать данные, применяя различные обратимые преобразования: логарифмирование, вычисление обратных преобразование Бокса — Кокса. При сравнении количественных показателей в трех группах и более использовался дисперсионный анализ. Для определения различий между группами использовали post–hoc анализ Тьюки. Для сравнения качественных данных, которые можно представить в виде таблиц сопряженности 2 ´ 2, применяли двусторонний точный тест Фишера. Для сравнения качественных стратифицированных данных, которые можно представить в виде множества таблиц сопряженности 2 ´ 2, применяли тест Кохрейна — Мантеля — Ханцеля. При сравнении значений количественных признаков, не имеющих нормального распределения, в двух группах использовался двусторонний тест Уилкоксона — Манна — Уитни с поправкой на непрерывность. Для сравнения трех групп и более использовался тест Крускала — Уоллиса с последующим post–hoc анализом. Сравнение показателей в группах выполняли с использованием логрангового теста. Сравнение проводилось как по группам, так и стратифицированное по заданным параметрам. Значимость влияния отдельных факторов риска оценивалась по методу Вальда. При принятии решения о равенстве групп (при отсутствии различий) в качестве порогового значения определяли p = 0,05. Различия считали статистически значимыми при p < 0,05.
Результаты и обсуждение
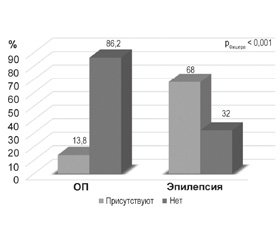
Проведено сравнение частоты коморбидных нарушений на момент впервые развившегося приступа между двумя группами, сформированными в проспективном исследовании: ОП (n = 109) и Эп (n = 447), данные представлены на рис. 1.
Установлено, что частота сопутствующих нарушений на момент развития первого приступа при Эп (n = 447) значимо превышает аналогичный показатель при ОП (n = 109): 68 % (304 случая) против 13,8 % (15 случаев) соответственно, pФишера < 0,001. Наличие коморбидной патологии при впервые в жизни развившемся приступе в 13 раз повышает шансы на манифестацию Эп (отношение шансов (ОR) = 13,322; S = 0,296; 95% доверительный интервал (ДИ) [7,459; 23,795]), что позволяет рассматривать коморбидность в качестве фактора риска развития Эп.
Анализ в группах по возрасту детей при манифестации Эп показал значимое преобладание (pФишера < 0,001) коморбидных нарушений у детей до 1 года — 80,8 % (156 случаев) по сравнению с детьми более старшего возраста: в 1–3 года — 61,9 % (65 случаев), 4–5 лет — 56,8 % (21 случай), 6–13 лет — 56,4 % (53 случая), 4–17 лет — 50 % (9 случаев). Таким образом, в ходе исследования установлено, что чем младше возраст ребенка при манифестации Эп, тем чаще основному заболеванию сопутствуют коморбидные нарушения, что необходимо учитывать при выборе тактики лечения и медицинской реабилитации детей, особенно раннего возраста.
По результатам многих исследований показано, что у детей с Эп часто выявляются нарушения в психической деятельности, однако достоверно не изучено, являются ли данные изменения результатом текущего заболевания, его лечения или уже существовали на момент развития первого приступа. Психические нарушения, в силу их высокой коморбидности при Эп, определены в данном исследовании как самостоятельная патология, требующая отдельного анализа, к ней отнесены случаи психических расстройств и расстройств поведения (F00–F99), в том числе спе–цифическое расстройство развития у детей в возрасте до 1 года (F82), верифицированные врачом–неврологом, врачом–психиатром, врачом–психотерапевтом, психологом и учителем–логопедом. В исследовании отсутствовали случаи, когда психические и когнитивные нарушения входили в клинический симптомокомплекс специфических эпилептических синдромов с регистрацией продолженной эпилептиформной активности на электроэнцефалографии (эпилептический статус в фазу медленного сна, синдром Ландау — Клеффнера и др.).
Исследована частота психических коморбидных нарушений у детей с впервые развившимся приступом в группах с ОП (n = 109) и Эп (n = 447), данные представлены на рис. 2.
Выявлено, что психические нарушения в начале развития Эп (n = 447) имеются почти у каждого третьего ребенка — 30,6 % (137 случаев) и значимо превышают аналогичный показатель при ОП (n = 109) — 0,9 % (один случай), pФишера < 0,001. Установлено, что при впервые развившемся приступе у ребенка наличие психической коморбидности в 47 раз увеличивает шансы на то, что это манифестация Эп (ОR = 47,73; S = 1,01; 95% ДИ [6,59; 345,44]), а не случайный ОП. Таким образом, наличие психической коморбидности при впервые в жизни развившемся приступе следует рассматривать как фактор риска начала Эп и учитывать при решении о назначении противоэпилептической терапии.
Исследована распространенность психической коморбидности у детей с Эп (n = 447) при первом приступе в группах в зависимости от возраста дебюта заболевания: до 1 года (n = 193); 1–3 года (n = 105); 4–5 лет (n = 37); 6–13 лет (n = 94); 14–17 лет (n = 18). Установлено, что распространенность психической коморбидности в группах значимо различается (pФишера < 0,001), с наибольшей ее частотой при манифестации Эп у детей до 1 года — 50,8 % (98 случаев), что почти в 2 раза больше, чем в группе с дебютом Эп в 1–3 года — 27,6 % (29 случаев), в 5 раз больше, чем в 4–5 лет — 10,8 % (4 случая), и в 10 раз больше, чем в 6–13 и 14–17 лет — 5,3 % (5 случаев) и 5,6 % (1 случай) соответственно.
Учитывая разнообразие нарушений, верифицированных командой специалистов (врачом–психиатром, психотерапевтом, врачом–неврологом, психологом, логопедом) на этапе первого эпилептического приступа до назначения стартового ПЭЛС, и различный возраст детей для сравнительного анализа, все пациенты с расстройствами, представленными шифрами F00–F99, были сгруппированы на две категории: с сочетанием психических и речевых (доречевых) нарушений, с наличием только речевых или доречевых нарушений. Результаты исследования показали, что среди всех детей с Эп уже на этапе дебюта заболевания почти у каждого третьего ребенка имели место нарушения речевой функции в сочетании с задержкой психического развития — 31,3 % (140 случаев), нарушения со стороны речевой функции (дизартрия, дислалия, дислексия, общее недоразвитие речи, стойкое течение заикания) отмечались в 19,9 % (89 случаев), в 48,8 % (218 случаев) психическая коморбидность отсутствовала.
В связи с особенностями оценки доречевого и психического развития у детей первого года жизни сравнительный анализ выполнен между группами до 1 года (n = 193) и 1–17 лет (n = 254), результаты представлены на рис. 3.
Анализ данных показал, что в группе до 1 года (n = 193) уже при первом приступе Эп более чем у половины детей верифицирована задержка психического и речевого/доречевого развития — 53,4 % (103 случая), и лишь в 12,9 % (25 случаев) отмечались нарушения доречевого развития при отсутствии значимых изменений со стороны познавательных и других психических функций ребенка по сравнению с группой детей с более поздним началом болезни (1–17 лет; n = 254), у которых частота нарушений психического и речевого развития в начале заболевания была почти в 4 раза реже — 14,6 % (37 случая), pФишера < 0,001, а изменения со стороны речи, наоборот, встречались в 2 раза чаще — 25,2 % (64 случая), pФишера < 0,001.
Выводы
Результаты исследования показали высокую частоту коморбидных нарушений при Эп у детей в дебюте заболевания до начала противоэпилептической терапии. Наличие коморбидной патологии при впервые в жизни развившемся приступе в 13 раз повышает шансы на манифестацию Эп (ОR = 13,322; 95% ДИ [7,459; 23,795]), что позволяет рассматривать коморбидность в качестве фактора риска развития Эп. Психические нарушения в начале развития Эп имеются почти у каждого третьего ребенка (30,6 %). Наличие психической коморбидности на этапе впервые развившегося приступа в детском возрасте в 47 раз увеличивает шансы на то, что это манифестация Эп (ОR = 47,73; 95% ДИ [6,59; 345,44]), а не случайный ОП, что дает основание рассматривать ее как фактор риска начала Эп и учитывать при решении о назначении противоэпилептической терапии. Наибольшая частота психической коморбидности в дебюте Эп до начала терапии отмечена у детей в возрасте до 1 года (50,8 %), что почти в 10 раз превышает соответствующие показатели при дебюте Эп в возрасте 6–13 лет (5,3 %) и 14–17 лет (5,6 %). Преобладание психической коморбидности уже на этапе начала Эп у детей в возрасте до 1 года обосновывает необходимость не только своевременного лечения, но и медицинской реабилитации данной возрастной группы с привлечением специалистов службы раннего вмешательства.
Конфликт интересов. Авторы заявляют об отсутствии какого–либо конфликта интересов и собственной финансовой заинтересованности при подготовке данной статьи.
1. Fisher R., Acevedo C., Arzimanoglou A. et al. A practical clinical definition of epilepsy. Epilepsia. 2014. № 55(4). P. 475–482.
2. Гудков Р.А., Коновалов О.Е. Коморбидность, мультиморбидность, полипатии — три взгляда на сочетанную патологию. Вестник РУДН, Медицина. 2015. № 1. С. 39–44.
3. Spady D.W., Schopflocher D., Svenson L. et al. Medical and Psychiatric Comorbitide and Health Care Use Amoung Children 6 to 17 Years Old. Arch. Pediatr. Adolesc. Med. 2005. № 159. P. 231–237.
4. Gaitatzis A., Sisodiya S.M., Sander J.W. The somatic comorbidity of epilepsy: a weighty but often unrecognized burden. Epilepsia. 2012. № 53(8). Р. 1282–1293.
5. Евтушенко С.К., Дюба Д.Ш. Лечение и профилактика когнитивных нарушений у пациентов с хроническим нарушением мозгового кровообращения. Международный неврологический журнал. 2013. № 4(58). С. 67–70.
6. Fisher R.S., van Emde Boas W., Blume W. et al. Epileptic seizures and epilepsy: defi nitions proposed by the International League Against Epilepsy (ILAE) and the International Bureau for Epilepsy (IBE). Epilepsia. 2005. № 46. Р. 470–472.
7. Шалькевич Л.В., Львова О.А. К вопросу о новых дефинициях эпилепсии. Астраханский медицинский журнал. 2014. Т. 9, № 2. С. 29–34.
8. Марьенко Л.Б. Влияние соматической коморбидности на течение эпилепсии. Журн. неврологии и психиатрии. 2013. № 10. С. 60–62.
9. Котов А.С. Коморбидность мигрени и эпилепсии. Поликлиника. 2012. № 4. С. 35–40.
10. Шалькевич Л.В., Жевнеронок И.В. Особенности коморбидной патологии при мигрени без ауры у детей и влияние ее лечения на течение болезни. Международный неврологический журнал. 2018. № 2(96). С. 67–71.
11. Lin J.J., Mula M., Hermann B.P. Uncovering the neurobehavioural comorbidities of epilepsy over the lifespan. Lancet. 2012. № 380(9848). Р. 1180–1192.
12. Seidenberg M., Pulsipher D.T., Hermann B. Association of epilepsy and comorbid conditions. Future Neurol. 2009. № 4(5). Р. 663–668.
13. Centers for Disease Control and Prevention (CDC). Comorbidity in adults with epilepsy VUnited States, 2010. Morb. Mortal. Wkly Rep. 2013. № 62(43). Р. 849–853.
14. Безруких М.М. и соавт. Возрастная физиология: физиология развития ребенка: Учеб. пособие для студ. высш. пед. учеб. заведений. М.: Издательский центр «Академия», 2003. 416 с.

/7-1.jpg)
/8-1.jpg)